DEFINISI
Sirosis hepatis adalah suatu keadaan dimana terjadi kemunduran fungsi hepar (liver/hati) yang permanen yang ditandai dengan perubahan histopatologis, yaitu kerusakan pada sel-sel hati yang merangsang proses peradangan dan usaha perbaikan sel-sel hati yang mati sehingga menyebabkan terbentuknya jaringan parut (fibrosis) dan perubahan struktur dan parenkim hepar. Fibrosis dalam hal ini didefinisikan sebagai penumpukan komponen matriks ekstraselular (seperti kolagen, glikoprotein, proteoglikan) yang berlebihan pada hati. Sel-sel hati yang tidak mati beregenerasi untuk menggantikan sel-sel yang telah mati, akibatnya, terbentuk sekelompok sel-sel hati baru (regenerated nodules) dalam jaringan parut. Sirosis hepatis adalah fase lanjut dari penyakit hati kronis yang menggambarkan stadium akhir fibrosis hepatik yang berlangsung progresif, ditandai dengan distorsi dari arsitektur hepar dan pembentukan nodulus regeneratif.
Sub pokok bahasan pada artikel ini :
- Definisi
- Etiologi
- Anatomi dan Fisiologi Hepar
- Patofisiologi
- Manifestasi Klinis dan Diagnosis
- Komplikasi
- Penatalaksanaan
- Prognosis
Sirosis hepatis merupakan penyakit hati menahun yang ditandai dengan adanya pembentukan jaringan ikat disertai nodul. Biasanya dimulai dengan adanya proses peradangan nekrosis sel hati yang luas, pembentukan jaringan ikat, dan usaha regenerasi nodul. Distorsi arsitektur hati akan menimbulkan perubahan sirkulasi mikro dan makro menjadi tidak teratur akibat penambahan jaringan ikat dan nodul tersebut (Suzanne C. Smeltzer dan Brenda G. Bare, 2001:1154).
Sirosis hepatis merupakan penyakit kronik yang ditandai oleh distorsi susunan hati normal oleh pita-pita jaringan penyambung dan oleh nodul-nodul sel hati yang mengalami regenerasi yang tidak berhubungan dengan susunan normal (Sylvia Anderson,2001:445). Sirosis hepatis pada akhirnya dapat mengganggu sirkulasi darah intrahepatik dan pada kasus lanjut, menyebabkan kegagalan fungsi hati secara bertahap dan akhirnya total.
 |
| Penampakan perbandingan hepar sehat dan hepar dengan sirosis. Foto oleh BruceBlaus - dengan izin CC BY-SA 4.0 |
Secara klinis, sirosis hati dibagi menjadi sirosis hati kompensata yang gejala klinisnya belum nyata dan dekompensata yang gejala dan tanda klinisnya sudah jelas. Sirosis hati kompensata sendiri merupakan kelanjutan dari proses hepatitis kronik dan pada salah satu tingkat tidak terlihat perbedaan klinis antara keduanya, untuk membedakannya hanya dapat melalui biopsi hati.
Sirosis hepatis didefinisikan secara histologis sebagai suatu proses hepatis difus yang dikarakteristikkan oleh fibrosis dan perubahan arsitektur normal hati menjadi nodul-nodul yang tidak berstruktur normal. Terkadang ditemukan hubungan yang tidak selaras antara temuan histologis dan gejala klinis yang muncul.
Sirosis hepatis didefinisikan secara histologis sebagai suatu proses hepatis difus yang dikarakteristikkan oleh fibrosis dan perubahan arsitektur normal hati menjadi nodul-nodul yang tidak berstruktur normal. Terkadang ditemukan hubungan yang tidak selaras antara temuan histologis dan gejala klinis yang muncul.
Kondisi sirosis menyebabkan terbentuknya banyak jaringan ikat dan regenerasi noduler dengan berbagai ukuran yang dibentuk oleh sel parenkim hati yang masih sehat. Nodul-nodul regenerasi ini dapat berukuran kecil (mikronoduler) atau besar (makronodular). Gambaran ini terjadi akibat nekrosis hepatoseluler. Jaringan penunjang retikulin kolaps disertai deposit jaringan ikat, distorsi jaringan vaskuler, dan regenerasi nodularis parenkim hati. Akibatnya bentuk hati yang normal akan berubah disertai terjadinya penekanan pada pembuluh darah dan terganggunya aliran darah vena porta yang akhirnya menyebabkan hipertensi portal. Pada sirosis dini biasanya hati membesar, teraba kenyal, tepi tumpul, dan terasa nyeri bila ditekan. Sirosis hepatis adalah penyakit berat yang dapat mempengaruhi sirkulasi pulmonar. Sering pula dapat memicu terjadinya peningkatan tekanan darah tinggi akibat pembuluh darah paru, suatu kondisi yang disebut hipertensi pulmonar dimana dapat memicu terjadinya sesak nafas dan kematian dini.
Penderita sirosis hepatis lebih banyak dijumpai pada laki-laki dibandingkan dengan wanita sekitar 1,6 : 1 dengan rata-rata umur terbanyak yang mengalami adalah usia 30 – 59 tahun.
Di Negara maju, sirosis hati merupakan penyebab kematian terbesar ketiga pada pasien yang berusia 45-46 tahun (setelah penyakit kardiovaskuler dan kanker). Diseluruh dunia sirosis menempati urutan ke tujuh penyebab kematian. Sirosis hati merupakan penyakit hati yang paling sering ditemukan dalam ruang perawatan bagian penyakit dalam.
Seringkali terjadi, antara temuan histologis dan gambaran klinis tidak sesuai. Beberapa pasien sirosis dapat asimtomatis dengan tingkat harapan hidup yang tinggi, sementara pasien lain mengalami berbagai macam gejala yang berat dari penyakit hati tahap akhir dan memiliki tingkat survival yang terbatas. Tanda dan gejala yang didapatkan dapat berasal dari penurunan fungsi sintetis hepar (misal koagulopati), penurunan kemampuan detoksifikasi hati (misal hepatic encephalopathy), atau hipertensi portal (misal perdarahan varices).
Gejala klinis dari sirosis hati sangat bervariasi, mulai dari tanpa gejala sampai dengan gejala yang sangat jelas. Apabila diperhatikan, laporan di Negara maju, maka kasus sirosis hati yang datang berobat ke dokter hanya kira-kira 30% dari seluruh populasi penyakit ini, dan lebih kurang 30% lainnya ditemukan secara kebetulan ketika berobat untuk penyakit lain, sisanya ditemukan saat autopsi. Perawatan di Rumah Sakit sebagian besar kasus terutama ditujukan untuk mengatasi berbagai penyakit yang ditimbulkan seperti perdarahan saluran cerna bagian atas, koma peptikum, hepatorenal sindrom, dan asites, spontaneous bacterial peritonitis serta hepatosellular carsinoma.
Penyebab sirosis hati beragam, selain disebabkan oleh virus hepatitis B ataupun C, bisa juga di akibatkan oleh konsumsi alkohol yang berlebihan, berbagai macam penyakit metabolik, adanya gangguan imunologis, dan sebagainya.
Secara lengkap, sirosis hati adalah suatu penyakit dimana sirkulasi mikro, anatomi pembuluh darah besar dan seluruh system arsitektur hati mengalami perubahan menjadi tidak teratur dan terjadi penambahan jaringan ikat (fibrosis) disekitar parenkim hati yang mengalami regenerasi.
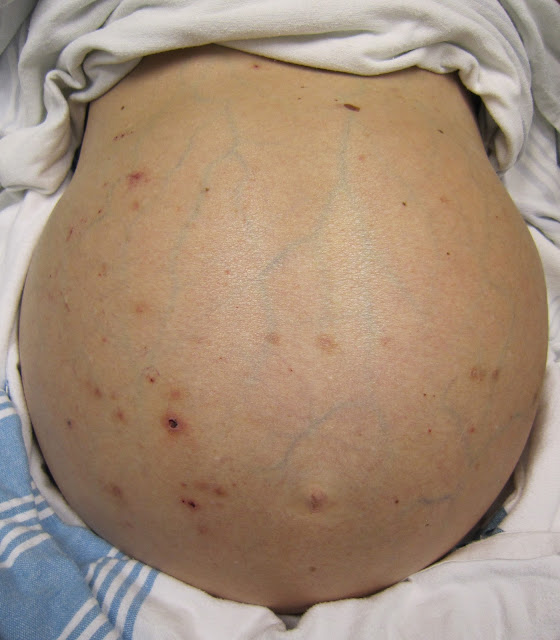 |
| Penampakan seseorang dengan asites yang diakibatkan hipertensi portal pada sirosis hepatik. Foto oleh James Heilman, MD - dengan izin CC BY-S 3.0 |
EPIDEMIOLOGI
Lebih dari 40 % sirosis hati asimtomatik, dan sering ditemukan pada pemeriksaan rutin kesehatan atau pada otopsi. Insiden sirosis hati di Amerika diperkirakan 360 per 100.000 penduduk. Di Amerika Serikat, penyakit hati kronis dan sirosis menyebabkan 35.000 kematian tiap tahunnya. Sirosis menempati urutan kesembilan sebagai penyebab kematian di AS, sekitar 1,2% dari kematian. Di Indonesia data prevalensi sirosis hati belum lengkap, hanya ada laporan dari beberapa pusat pendidikan saja. Di Rumah Sakit Sardjito Yogyakarta jumlah pasien sirosis hati berkisar 4,1% dari pasien yang dirawat dibagian penyakit dalam dalam kurun waktu 1 tahun (2004). Di Medan dalam kurun waktu 4 tahun dijumpai pasien sirosis hati sebanyak 819 (4%) dari seluruh pasien di bagian penyakit dalam.
Penderita sirosis hati lebih banyak dijumpai pada kaum laki-laki jika dibandingkan dengan kaum wanita sekitar 1,6 : 1 dengan umur rata-rata terbanyak antara golongan usia 30 – 59 tahun dengan puncaknya sekitar 40 – 49 tahun.
KLASIFIKASI
A. Berdasarkan morfologi, Sherlock membagi Sirosis hati atas 3 jenis, yaitu :
- Mikronodular (portal) : besar nodul < 3 mm, ditandai dengan terbentuknya septa tebal teratur, di dalam septa parenkim hati mengandung nodul halus dan kecil merata tersebut seluruh lobul.
- Makronodular (Pasca nekrotik) : besar nodul >3 mm, ditandai dengan terbentuknya septa dengan ketebalan bervariasi, mengandung nodul yang besarnya juga bervariasi ada nodul besar didalamnya ada daerah luas dengan parenkim yang masih baik atau terjadi regenerasi parenkim.
- Campuran (yang memperlihatkan gambaran mikronodular dan makronodular) :umumnya sirosis hati adalah jenis campuran ini.
B. Sedangkan dalam klinik berdasarkan lokasi pembentukan jaringan parut (fibrosis) atau etiologis dikenal 3 jenis sirosis, yaitu
- Sirosis portal laennec (alkoholik nutrisional/gizi), dimana jaringan parut secara khas mengelilingi daerah portal. Sering disebabkan oleh alkoholis kronis.
- Sirosis pasca nekrotik, dimana terdapat pita jaringan parut yang lebar sebagai akibat lanjut dari hepatitis virus akut yang terjadi sebelumnya.
- Sirosis bilier / biliaris, dimana pembentukan jaringan parut terjadi dalam hati di sekitar saluran empedu. Terjadi akibat obstruksi bilier yang kronis dan infeksi.
C. Secara Fungsional Sirosis terbagi atas:
1. Sirosis hati kompensata
Sering disebut dengan Sirosis hati laten (Latent liver cirrhosis). Pada stadium kompensata ini belum terlihat gejala-gejala yang nyata. Biasanya stadium ini ditemukan pada saat pemeriksaan screening. Ini merupakan kelanjutan dari proses hepatitis kronik dan pada tingkat tertentu tidak terlihat perbedaan secara klinis. Diagnosis untuk stadium ini ditegakkan pada saat melakukan evaluasi terhadap fungsi hati pada penderita hepatitis kronik dengan gejala klinik yang kurang jelas. Kerusakan subjektif baru timbul bila sudah ada kerusakan sel-sel hati, umumnya berupa penurunan nafsu makan, mual, muntah, sebah, kelemahan dan malaise
Kelemahan otot dan cepat lelah sering dijumpai pada sirosis kompensata akibat kekurangan protein dan adanya cairan dalam otot penderita
2. Sirosis hati Dekompensata
Dikenal dengan Sirosis hati aktif (Active liver cirrhosis), dan stadium ini biasanya gejala-gejala sudah jelas, misalnya ; ascites, edema dan ikterus. Terutama jika timbul kegagalan hati dan hipertensi porta.
Sirosis Dekompensata memiliki gejala klinik yang jelas, yaitu:
- Gejala gastrointestinal seperti : anoreksia, mual, muntah dan diare
- Demam, BB turun dan lekas lelah
- Asites, hidrotoraks dan edema
- Ikterus, kadang-kadang urin menjadi lebih tua warnanya atau kecoklatan
- Hepatomegali
- Kelainan pembuluh darah koleteral-kolateral di dinding abdomen dan toraks, varises esophagus
- Kelainan endokrin yang merupakan tanda dari hiperestrogenisme seperti hiperpigmentasi dan impotensi
Kegagalan parenkim hati ditandai dengan produksi protein yang rendah, gangguan mekanisme pembekuan darah, gangguan keseimbangan hormonal (eritema palmaris, spider nervi, ginekomastia, atrofi testis dan gangguan siklus haid). Kekuningan tubuh atau ikterus biasanya meningkat pada proses yang aktif, yang sewaktu-waktu dapat menghebat dan terjun pada fase pre-koma dan koma hepatikum (enselofati hepatik) bila penderita tidak mendapat perawatan intensif.
Lima dari tujuh diagnosis sirosis hepatis dekompensata (kriteria Suharyono Soebandini) :
- spider nevi
- eritema palmaris
- kolateral vena
- ascites
- splenomegali
- invers albumin (kadar albumin menurun)
- hematemesis/melena
D. Klasifikasi Sirosis hati menurut criteria Child-pugh:
Parameter
|
1
|
2
|
3
|
Bilirubin (mu.mol/dl)
|
<35
|
35-50
|
> 50
|
Albumin (gr/dl)
|
>35
|
30-35
|
<30
|
Prothrombin time (Quick%)
|
> 70
|
40 - < 70
|
< 40
|
Asites
|
Nihil
|
Mudah dikontrol
|
Sukar
|
Hepatic encephalopathy *(ensefalopati hepatik)
|
Nihil
|
Minimal (Stadium 1 dan II)
|
Berat/koma (Stadium III dan IV)
|
Nutrisi
|
Sempurna
|
Baik
|
Kurang/kurus
|
Jumlah skor: 5-6 (child A), 7-9 (child B), 10-15 (Child C).
Mortalitas Child A pada operasi sekitar 10-15%, Child B 30%, dan Child C diatas 60%.
*pembagian stadium ensefalopati hepatik akan dibahas di bawah pada bagian komplikasi
ETIOLOGI
Di negara barat sirosis hepatis sering diakibatkan oleh alkoholik sedangkan di Indonesia terutama akibat hepatitis B maupun C. Hasil penelitian di Indonesia menyebutkan virus hepatitis B mengakibatkan sirosis sebesar 40-50% dan virus hepatitis C 30-40%, sedangkan 10-20% penyebabnya tidak diketahui (non B-non C). Sebab-sebab sirosis dan/atau penyakit hati kronik :
1. Virus hepatitis (B,C,dan D)
Hepatitis virus sering juga disebut sebagai salah satu penyebab dari Sirosis Hepatis. Dan secara klinik telah dikenal bahwa hepatitis virus B lebih banyak mempunyai kecenderungan untuk lebih menetap dan memberi gejala sisa serta menunjukkan perjalanan yang kronis bila dibandingkan dengan hepatitis virus A. penderita dengan hepatitis aktif kronik banyak yang menjadi sirosis karena banyak terjadi kerusakan hati yang kronis.
Sebagaimana kita ketahui bahwa sekitar 10 % penderita hepatitis virus B akut akan menjadi kronis. Apalagi bila pada pemeriksaan laboratories ditemukan HBs Ag positif dan menetapnya e-Antigen lebih dari 10 minggu disertai tetap meningginya kadar asam empedu puasa lebih dari 6 bulan, maka mempunyai prognosis kurang baik (Sujono Hadi).
2. Alkohol
Beberapa obat-obatan dan zat kimia dapat menyebabkan terjadinya kerusakan fungsi sel hati secara akut dan kronik. Kerusakan hati secara akut akan berakibat nekrosis atau degenerasi lemak. Sedangkan kerusakan kronik akan berupa Sirosis Hepatis. Pemberian bermacam obat-obatan hepatotoksik secara berulang kali dan terus menerus mula-mula akan terjadi kerusakan setempat, kemudian terjadi kerusakan hati yang merata, dan akhirnya dapat terjadi Sirosis Hepatis. Zat hepatotoksik yang sering disebut-sebut adalah alkohol. Efek yang nyata dari etil-alkohol adalah penimbunan lemak dalam hati (Sujono Hadi).
3. Kelainan metabolik dan penyakit keturunan (genetik):
- Hemakromatosis (kelebihan beban besi) : Bentuk sirosis yang terjadi biasanya tipe portal. Ada 2 kemungkinan timbulnya hemokromatosis, yaitu : (1) sejak dilahirkan, penderita mengalami kenaikan absorpsi dari Fe. (2) kemungkinan didapat setelah lahir (aquisita), misalnya dijumpai pada penderita dengan penyakit hati alkoholik. Bertambahnya absorpsi dari Fe, kemungkinan menyebabkan timbulnya Sirosis Hepatis.
- Penyakit Wilson : Suatu penyakit yang jarang ditemukan, biasanya terdapat pada orang-orang muda dengan ditandai Sirosis Hepatis, degenerasi ganglia basalis dari otak, dan terdapatnya cincin pada kornea yang berwarna coklat kehijauan disebut Kayser Fleiscer Ring. Penyakit ini diduga disebabkan defisiensi bawaan dan sitoplasmin.
- Defisiensi Alpha l-antitripsin
- Glikonosis type-IV
- Galaktosemia
- Indian Childhood Cirrhosis : adalah suatu penyakit hepar kronis pada masa kanak-kanak yang dikarakteristikkan sirosis akibat timbunan tembaga pada liver. Utamanya terjadi pada anak usia 1-3 tahun dan memiliki predisposisi genetik. Angka mortalitas penyakit ini cukup tinggi di masa lalu, namun kemudian dapat dicegah dan diobati dan sekarang merupakan penyakit langka.
- Tirosinemia (hepatorenal)
- Sindrom fanconi : sirosis terjadi pada anak-anak penderita penyakit ini diduga dikarenakan kekurangan asam amino karena diekskresi berlebihan pada urin. Namun hal ini diduga juga berkaitan dengan penyakit Wilson dan masih diperdebatkan.
- Penyakit Gaucher : penderita penyakit ini mengalami fibrosis hepar masif dikarenakan infiltrasi makrofag patologis.
- Penyakit simpanan glikogen
- Intoleransi glukosa herediter
4. Penyakit infeksi
- Bruselosis
- Ekinokokus
- Skistosomiasis (schistosomiasis)
- Toksoplasmosis
5. Kolestasis
Saluran empedu membawa empedu yang dihasilkan oleh hati ke usus, dimana empedu membantu mencerna lemak. Pada bayi penyebab sirosis terbanyak adalah akibat tersumbatnya saluran empedu yang disebut atresia bilier. Pada penyakit ini empedu memenuhi hati karena saluran empedu tidak berfungsi atau rusak. Bayi yang menderita Biliary Atresia berwarna kuning (kulit kuning) setelah berusia satu bulan. Kadang bisa diatasi dengan pembedahan untuk membentuk saluran baru agar empedu meninggalkan hati, tetapi transplantasi diindikasikan untuk anak-anak yang menderita penyakit hati stadium akhir. Pada orang dewasa, saluran empedu dapat mengalami peradangan, tersumbat, dan terluka akibat Primary Biliary Sirosis atau Primary Sclerosing Cholangitis. Secondary Biliary Cirrosis dapat terjadi sebagai komplikasi dari pembedahan saluran empedu. Primary sclerosing cholangitis (PSC) adalah suatu penyakit yang tidak umum yang seringkali ditemukan pada pasien-pasien dengan radang borok usus besar. Pada PSC, pembuluh-pembuluh empedu yang besar diluar liver menjadi meradang, menyempit, dan terhalangi. Rintangan pada aliran empedu menjurus pada infeksi-infeksi pembuluh-pembuluh empedu dan jaundice (kulit yang menguning) dan akhirnya menyebabkan sirosis. Pada beberapa pasien-pasien, luka pada pembuluh-pembuluh empedu (biasanya sebagai suatu akibat dari operasi) juga dapat menyebabkan rintangan dan sirosis pada hepar.
6. Sumbatan saluran vena hepatica
- Sindroma Budd-Chiari
- Payah jantung
7. Gangguan Imunitas (Hepatitis Lupoid)
8. Toksin dan obat-obatan
metotrexat, amiodaron, INH, Arsenik, dan lain lain dapat menyebabkan obstruksi bilier, penyakit perlemakan hati non alkoholik, sirosis bilier primer, atau kolangitis sklerosis primer
9. Operasi pintas (by-pass) usus pada obesitas (Pintas jejunoileal)
10. Hepatitis Autoimun adalah suatu penyakit hati yang disebabkan oleh suatu kelainan sistim imun yang ditemukan lebih umum pada wanita-wanita. Aktivitas imun yang abnromal pada hepatitis autoimun menyebabkan peradangan dan penghancuran sel-sel hati (hepatocytes/hepatosit) yang progresif, menjurus akhirnya pada sirosis.
11. Faktor Malnutrisi
Waterloo (1997) berpendapat bahwa faktor kekurangan nutrisi terutama kekurangan protein hewani menjadi penyebab timbulnya Sirosis Hepatis. Menurut Campara (1973) untuk terjadinya Sirosis Hepatis ternyata ada bahan dalam makanan, yaitu kekurangan alfa 1-antitripsin.
12. Sebab-sebab lain
- kelemahan jantung yang lama dapat menyebabkan timbulnya sirosis kardiak. Perubahan fibrotik dalam hati terjadi sekunder terhadap anoksi dan nekrosis sentrilibuler.
- sebagai akibat obstruksi yang lama pada saluran empedu akan dapat menimbulkan sirosis biliaris primer. Penyakit ini lebih banyak dijumpai pada kaum wanita.
- Penyakit usus inflamasi kronis
- Fibrosis kistik
- Sarkoidosis
- Penyebab Sirosis Hepatis yang tidak diketahui dan digolongkan dalam sirosis kriptogenik. Penyakit ini banyak ditemukan di Inggris (menurut Reer 40%, Sherlock melaporkan 49%). Penderita ini sebelumnya tidak menunjukkan tanda-tanda hepatitis atau alkoholisme, sedangkan dalam makanannya cukup mengandung protein. Cryptogenic cirrhosis (sirosis yang disebabkan oleh penyebab-penyebab yang tidak teridentifikasi) ini adalah suatu sebab yang umum untuk dilakukan pencangkokan hati. Di-istilahkan sirosis kriptogenik karena bertahun-tahun dokter-dokter telah tidak mampu /kesulitan untuk menerangkan mengapa sebagian dari pasien-pasien mengembangkan sirosis. Dokter-dokter sekarang percaya bahwa sirosis kriptogenik disebabkan oleh NASH (nonalcoholic steatohepatitis) yang disebabkan oleh kegemukan, diabetes tipe 2, dan resistensi insulin yang tetap bertahan lama. Lemak dalam hati dari pasien-pasien dengan NASH diperkirakan menghilang dengan timbulnya sirosis, dan ini telah membuatnya sulit untuk dokter-dokter untuk membuat hubungan antara NASH dan sirosis kriptogenik pada waktu yang lama. Satu petunjuk yang penting bahwa NASH menjurus pada sirosis kriptogenik adalah penemuan dari suatu kejadian yang tinggi dari NASH pada hepar yang baru dari pasien-pasien yang menjalankan pencangkokan hati untuk sirosis kriptogenik. Akhirnya, suatu studi dari Perancis menyarankan bahwa pasien-pasien dengan NASH mempunyai suatu risiko mengembangkan sirosis yang serupa seperti pasien-pasien dengan infeksi virus hepatitis C yang tetap bertahan lama. Bagaimanapun, kemajuan ke sirosis dari NASH diperkirakan lambat dan diagnosis dari sirosis secara khas dibuat pada pasien-pasien pada umur enam puluhan.
Untuk menyegarkan dan mengingat kembali dasar-dasar ilmu tentang hepar dan sirosis mari kita ulas kembali sebagian kecil ilmu pre-kliniknya :
Anatomi dan fisiologi Hepar
Anatomi
Hepar/liver/hati adalah organ abdominal terbesar dengan berat antara 1,2-1,8 kg atau lebih 2,5% berat badan orang dewasa dan merupakan pusat metabolisme tubuh dengan fungsi sangat kompleks yang terletak di bagian teratas dalam rongga abdomen di sebelah kanan di bawah diafragma. Hati secara luas dilindungi iga-iga. Batas atas hati berada sejajar dengan ruangan interkostal V kanan dan batas bawah menyerong ke atas dari iga IX kanan ke iga VIII kiri. Walaupun berat hati hanya 2-3% dari berat tubuh , namun hati terlibat dalam 25-30% pemakaian oksigen. Sekitar 300 milyar sel-sel hati terutama hepatosit yang jumlahnya kurang lebih 80%, merupakan tempat utama metabolisme intermedier.
Hepar manusia terletak pada bagian atas cavum abdominis, dibawah diafragma, dikedua sisi kuadran atas, yang sebagian besar terdapat pada sebelah kanan. Beratnya 1200-1600 gram. Permukaan atas terletak bersentuhan dibawah diafragma, permukaan bawah terletak bersentuhan di atas organ-organ abdomen. Hepar difiksasi secara erat oleh tekanan intraabdominal dan dibungkus oleh peritonium kecuali di daerah posterior-posterior yang berdekatan dengan vena cava inferior dan mengadakan kontak langsung dengan diafragma.
Hati terbagi dalam dua belahan (lobus) utama, kanan dan kiri. Permukaan atas berbentuk cembung dan terletak di bawah diafragma. Permukaan bawah tidak rata dan memperlihatkan lekukan, fisura tranversus. Permukaannya dilintasi oleh berbagai pembuluh darah yang masuk-keluar hati. Fisura longitudinal memisahkan belahan kanan dan kiri di permukaan bawah. Selanjutnya hati dibagi menjadi dalam empat belahan (kanan, kiri, kaudata dan kuadrata). Setiap belahan atau lobus terdiri atas lobulus. Lobulus ini berbentuk polyhedral (segibanyak) dan terdiri atas sel hati berbentuk kubus, dan cabang-cabang pembuluh darah diikat bersama oleh jaringan hati. Hati mempunyai dua jenis vaskularisasi, yaitu yang datang melalui arteri hepatica dan yang melalui vena porta.
Peritoneum Hati
Hati seluruhnya diliputi kapsula fibrosa namun ada sebagian yang tidak diliputi oleh peritoneum viscerale, yaitu pada suatu daerah pada facies posterior yang melekat langsung pada diafragma, disebut nuda hepatic, dinamakan juga “bare area”.
Peritoneum viscerale berasal dari mesohepaticum ventrale yang juga ikut membentuk omentum minus dan ligamentum falciforme hepattis. Omentum minus terbentang dari porta hepatic ke curvature minor ventriculi dan awal pars superior duodeni.
Ujung kanan omentum minus membungkus bersama vena porta hepatic, arteria hepatica (propria) dan duktus choledochus. Ligamentum falciforme hepatic terdiri dari dua lapisan peritoneum dari umbilicus menghubungkan hepar dengan diafragma dan dinding depan abdomen.
Ligamentum ini mempunyai pinggir bebas yang mengandung ligamentum teres hepatis (NA, dinamakan juga Round ligament of liver) yang merupakan sisa vena umbilicalis yang telah menutup, dan meliputi beberapa vena kecil, vena paraumbilicales yang mempunyai hubungan dengan system vena porta hepatis. Ligamentum falciforme hepatis dan facies anterior hepar meneruskan diri ke arah atas ke facies superior dan permukaan visceralis membentuk ligamentum coronarium hepatic. ligamentum coronarium sisi kiri ke ujung kiri membentuk ligamentum triangulare sinistrum yang ujungnya berhubungan dengan diafragma sebagai fibrosa hepatic (dikenal sebagai “fibrous appendix of the liver”).
Di sebelah kanan lapisan depan dan belakang ligamentum coronarium memisahkan diri meninggalkan daerah yang kosong peritoneum (area noda hepatic/”bare area”) untuk selanjutnya ke ujung kanan membentuk ligamentum triangulare dextrum.
Hepar mempunyai dua facies (permukaan) yaitu ;
- Facies diaphragmatika
- Facies visceralis (inferior)
Facies diphragmatica hepatic
Permukaanya halus dan cembung sesuai dengan bentuk permukaan bawah dari kubah diafragma, namun terpisah dari diafragma oleh adanya celah recessus subphrenicus. Ke arah depan facies diafragmatica berhubungan dengan iga-iga, precessus xipinoideus, dan dinding depan abdomen. Di sebelah kanan melalui diafragma berhubungan dengan iga 7-11 (pada linea medioaxillaris). Pada facies superior tedapat lekukan akibat hubungan dengan jantung, disebut impression cardiaca hepatic. Facies superior menghadap ke vertebra thoracalis 10-11, dan pada sebagian besar tidak mempunyai peritoneum (“bare area”).
Facies visceralis hepatic
Permukaan ini menghadap ke bawah sedikit ke posterior dan kiri. Pada facies visceralis terdapat bentuk huruf-H, dengan dua kaki kanan dan kiri. Lekukan di sisi kiri terdiri dari fissura ligamenti teretis di depan dan fissura ligamenti venosi di belakang, yang masing-masing berisi ligamentum teres hepatis (sisa vena umbilicalis) dan ligamentum venosum Arantii (sisa duktus venosus). Lekukan di sisi kanan diisi oleh vesica fellea di depan dan vena cava inferior di belakang. Porta hepatis di tengah melintang merupakan lekukan dalam di antara lobi caudatus dan quadratus, arahnya transveralis, dengan panjang kurang lebih 5 cm, dan merupakan tempat masuk-keluar alat : vena porta hepatis, arteria hepatica propria/dextra et sinistra, plexus nervosus hepatis, ductus hepaticus, dan saluran limfe.
Lobus kaudatus hepar dibatasi oleh porta hepatis di depan, fissure ligamenti venosi di kiri dan vena cava inferior di kanan. Pada lobus kaudatus hepar terdapat tonjolan yang memisahkan porta hepatis dengan vena cava inferior, disebut processus caudatus. Lobus quadaratus di belakang atas dibatasi oleh porta hepatic, di kanan oleh vesica fellea dan di kiri oleh fissure ligamenti teretis hepatis.
Hepar dibungkus oleh simpai yg tebal, terdiri dari serabut kolagen dan jaringan elastis yg disebut Kapsul Glisson. Simpai ini akan masuk ke dalam parenchym hepar mengikuti pembuluh darah getah bening dan duktus biliaris. Massa dari hepar seperti spons yang terdiri dari sel-sel yg disusun di dalam lempengan-lempengan/ plate dimana akan masuk ke dalamnya sistem pembuluh kapiler yang disebut sinusoid. Sinusoid-sinusoid tersebut berbeda dengan kapiler-kapiler di bagian tubuh yang lain, oleh karena lapisan endotel yang meliputinya terdiri dari sel-sel fagosit yg disebut sel kupffer. Sel kupffer lebih permeabel yang artinya mudah dilalui oleh sel-sel makro dibandingkan kapiler-kapiler yang lain.
Setiap hepatosit dapat berkontak langsung dengan darah dari dua sumber : darah vena yang langsung datang dari saluran pencernaan dan darah arteri yang datang dari aorta. Darah vena memasuki hati melalui hubungan vaskuler yang khas dan kompleks yang dikenal sebagai system porta hati. Vena yang mengalir dari saluran pencernaan tidak secara langsung menyatu dengan vena kava inferior.
Malahan, vena-vena dari lambung dan usus memasuki vena porta hepatica, yang mengangkut produk-produk yang diserap dari saluran pencernaan langsung ke hati untuk diolah, disimpan, atau didetoksifikasi sebelum produk-produk tersebut mendapat akses ke sirkulasi umum. Di dalam hati, vena porta kembali bercabang-cabang menjadi jaringan kapiler (sinusoid hati) yang memungkinkan pertukaran antara darah dan hepatosit sebelum mengalirkan darah ke vena hepatica, yang kemudian menyatu dengan vena kava inferior. Hepatosit juga mendapat darah arteri segar, yang menyalurkan oksigen mereka dan menyalurkan metabolit-metabolit untuk diolah di hati.
Fisiologi Hepar
Hati merupakan pusat dari metabolisme seluruh tubuh, merupakan sumber energi tubuh sebanyak 20% serta menggunakan 20 – 25% oksigen darah. Ada beberapa fungsi hati yaitu :
1. Membentuk dan mengekskresi empedu.
Hati menyekresi sekitar 500 hingga 1000 ml empedu kuning setiap hari. Unsur utama empedu adalah air (97%), elektrolit, garam empedu, fosfolipid (terutama lesitin), kolesterol, garam anorganik, dan pigmen empedu (terutama bilirubin terkonjugasi). Garam empedu penting untuk pencernaan dan absorpsi lemak dalam usus halus, sebagian besar garam empedu akan direabsorbsi di ileum, mengalami resirkulasi ke hati, serta kembali dikonjugasi dan disekresi. Bilirubin (pigmen empedu) adalah hasil akhir metabolisme pemecahan eritrosit yang sudah tua; proses konjugasi berlangsung di dalam hati dan diekskresi ke dalam empedu.
Empedu terdiri dari Garam empedu (Na+, K+, asam empedu), Pigmen empedu yaitu bilirubin dan biliverdin, keduanya merupakan pemecahan dari hemoglobin. Pigmen empedu menyebabkan empedu berwarna kuning keemasan. Empedu memainkan peranan penting dan pencernaan dan absorbsi lemak, hal tersebut karena adanya asam empedu. Asam empedu membantu mengemulsikan partikel-partikel lemak yang besar dalam makanan ke dalam bentuk partikel-partikel lemak dan membantu transpor dan absorpsi produk akhir lemakyang dicerna menuju dan melalui membran mukosa interstinal.
Empedu diskresikan dalam dua tahap oleh hati :
- Bagian awal disekresikan oleh sel-sel hepatosit hati mengandung sejumlah besar asam empedu, kolesterol, kemudian disekresikan ke dalam kanakuli biliaris kecil yang letaknya diantara sel-sel hati di dalam lempeng hepatica.
- Kemudian empedu mengalir ke perifer menuju septa inter lobularis tempat kanakuli mengkosongkan empedu ke dalam duktus biliaris terminal dan mencapai duktus hepatikus dan duktus biliaris komunis, dari sini empedu langsung dikosongkan ke dalam duodenum melalui duktus astikus ke dalam kantong kemih.
2. Fungsi hati dalam metabolisme karbohidrat
Pembentukan, perubahan dan pemecahan KH, lemak dan protein saling berkaitan satu sama lain. Hati mengubah pentosa dan heksosa yang diserap dari usus halus menjadi glikogen, mekanisme ini disebut glikogenesis. Glikogen lalu ditimbun di dalam hati kemudian hati akan memecahkan glikogen menjadi glukosa. Proses pemecahan glikogen menjadi glukosa disebut glikogenelisis. Karena proses-proses ini, hati merupakan sumber utama glukosa dalam tubuh, selanjutnya hati mengubah glukosa melalui heksosa monophosphat shunt dan terbentuklah pentosa. Pembentukan pentosa mempunyai beberapa tujuan: Menghasilkan energi, biosintesis dari nukleotida, nucleic acid dan ATP, dan membentuk/ biosintesis senyawa 3 karbon (3C) yaitu piruvic acid (asam piruvat diperlukan dalam siklus krebs/embden meyerhof). Karena dirangsang kerja enzim, sel hati menghasilkan glikogen dari konsentrasi glukosa yang diambil dari makanan hidrat karbon. Zat ini disimpan sementara oleh sel hepar dan diubah kembali menjadi glukosa oleh kerja enzim bila diperlukan jaringan tubuh. Karena fungsi ini, hati membantu supaya kadar gula yang normal dalam darah, yaitu 80 sampai 100 mg glukosa setiap 100 cc darah, dapat dipertahankan. Akan tetapi, fungsi ini dikendalikan sekresi dari pankreas, yaitu insulin. Hati juga bisa mngubah asam amino menjadi glukosa.
Beberapa proses dalam metabolisme karbohidrat:
- Glikogenesis : pembentukan glukosa menjadi glikogen.
- Glikogenolisis : pembentukan glikogen menjadi glukosa.
- Glukoneogenesis : pembentukan glukosa bukan dari karbohidrat, tetapi dari protein dan lemak.
3. Fungsi hati dalam metabolisme lemak
Hati tidak hanya membentuk/ mensintesis lemak tapi sekaligus mengadakan katabolisis asam lemak. Lemak diubah menjadi asam lemak dan gliserol selain itu asam lemak dibawa menuju hati dalam darah porta dari usus dan diubah menjdi jenis partikel-partikel yang dapat digunakan dalam proses metabolik. Hati menyiapkan lemak untuk pemecahan terakhir menjadi hasil akhir asam karbonat dan air. Garam empedu yang dihasilkan hati adalah penting untuk pencernaan dan aborpsi lemak. Kekurangan garam empedu mengurangi absorpsi lemak dan karena itu metabolismenya dapat berjalan tanpa perubahan hingga menjadi feses seperti yang terjadi pada beberapa gangguan pencernaan pada anak-anak kecil, pada penyakit seliak, dan gangguan tertentu pada pankreas.
Asam lemak dipecah menjadi beberapa komponen :
- Senyawa 4 karbon – badan keton
- Senyawa 2 karbon – active acetate (dipecah menjadi asam lemak dan gliserol)
- Pembentukan kolesterol
- Pembentukan dan pemecahan fosfolipid
- Hati merupakan pembentuk utama, sintesis, esterifikasi dan ekskresi dimana serum kolesterol menjadi standar pemeriksaan metabolisme lipid.
4. Fungsi hati dalam metabolisme protein
Hepar mensintesis banyak macam protein dari asam amino. dengan proses deaminasi, hati juga mensintesis gula dari asam lemak dan asam amino. Beberapa asama amino diubah menjadi glukosa. Hati menerima asam amino yang diabsorpsi darah. Di dalam hati terjadi deaminasi oleh sel; artinya, nitrogen dipisahkan dari bagian asam amino, dan amonia diubah menjadi ureum. Ureum dapat dikeluarkan dari darah oleh ginjal dan diekskresikan ke dalam urine. Asam amino yang sudah tidak dibutuhkan menjadi urea dan asam urat yang dikeluarkan dari dalam sel hati ke dalam darah dan disekresikan oleh ginjal. Dengan proses transaminasi, hati memproduksi asam amino dari bahan-bahan non nitrogen. Hati merupakan satu-satunya organ yg membentuk plasma albumin dan ∂ - globulin dan organ utama bagi produksi urea. Urea merupakan end product metabolisme protein. ∂ - globulin selain dibentuk di dalam hati, juga dibentuk di limpa dan sumsum tulang ß – globulin hanya dibentuk di dalam hati.
Serum glutamic oxaloacetic transaminase (SGOT) atau dikenal juga sebagai aspartate transaminase (AST) adalah suatu enzim transaminase pyridoxal phosphate (PLP)-dependent yang terdapat dalam hepar yang memiliki fungsi mengkatalisis perubahan aspartate dan α-ketoglutarate menjadi oksaloasetat dan glutamat. Sedangkan serum glutamate-pyruvate transaminase (SGPT) atau dikenal juga sebagai alanine aminotransferase (ALT) adalah suatu enzim transaminase yang dominan terdapat dan dihasilkan oleh hepar yang berfungsi untuk mengkatalisis transfer gugus amino dari L-alanine menuju α-ketoglutarate, produk dari reaksi transaminasi reversibel ini adalah piruvat dan L-glutamate. Kedua enzim ini (SGOT dan SGPT) kerap dijadikan tolok ukur dalam pemeriksaan fungsi hati dan menjadi indikator derajat kerusakan hepar, walaupun demikian seharusnya SGPT yang menjadi acuan dalam hal ini dikarenakan SGOT juga terdapat dalam jantung, otot lurik, ginjal, otak dan sel darah merah.
5. Fungsi hati sehubungan dengan pembekuan darah
Hati merupakan organ penting bagi sintesis protein-protein yang berkaitan dengan koagulasi darah, misalnya: membentuk fibrinogen, protrombin, faktor V, VII, IX, X. Untuk pembentukan protrombin dan beberapa faktor koagulasi dibutuhkan vitamin K.
6. Fungsi hati dalam metabolisme vitamin
Vitamin larut lemak (A,D,E,K) disimpan di dalam hati; juga vitamin B12 tembaga dan besi.
7. Fungsi hati dalam detoksikasi
Hati adalah pusat detoksifikasi tubuh. Fungsi detoksifikasi sangat penting dan dilakukan oleh enzim hati melalui oksidasi, reduksi, hidrolisis, atau konjugasi zat-zat yang dapat berbahaya menjadi zat yang secara fisiologis tidak aktif.
8. Fungsi hati dalam fagositosis dan imunitas
Sel kupffer yang terdapat pada dinding sinusoid hepar merupakan makrofag stelata saringan penting bakteri, pigmen dan berbagai bahan melalui proses fagositosis. Selain itu sel kupffer juga ikut memproduksi globulin sebagai mekanisme imun hati.
9. Fungsi hemodinamik
Hati menerima ± 25% dari cardiac output, aliran darah hati yang normal ± 1500 cc/ menit atau 1000 – 1800 cc/ menit. Darah yang mengalir di dalam arteri hepatica ± 25% dan di dalam vena porta 75% dari seluruh aliran darah ke hati. Aliran darah ke hepar dipengaruhi oleh faktor mekanis, pengaruh persarafan dan hormonal, aliran ini berubah cepat pada waktu latihan, terik matahari, dan shock. Hepar merupakan organ penting untuk mempertahankan aliran darah. Hati dapat mempengaruhi suhu tubuh sebab luasnya organ itu dan banyaknya kegiatan metabolik yang berlangsung mengakibatkan darah yang mengalir melalui organ itu naik atau turun suhunya.
Histologi
Hati terdiri atas bermacam-macam sel. Hepatosit meliputi 60% sel hati, sedangkan sisanya terdiri atas sel-sel epitelial sistem empedu dalam jumlah yang bermakna dan sel-sel non parenkimal yang termasuk didalamnya endotelium, sel kuppfer, dan sel stellata yang berbentuk seperti bintang.
Hepatosit sendiri dipisahkan oleh sinusoid yang tersusun melingkari eferen vena hepatica dan duktus hepatikus. Saat darah memasuki hati melalui arteri hepatica dan vena porta serta menuju vena sentralis maka akan didapatkan pengurangan oksigen secara bertahap. Sebagai konsekuensinya, akan didapatkan variasi penting kerentanan jaringan terhadap kerusakan asinus. Membran hepatosit berhadapan langsung dengan sinusoid yang mempunyai banyak mikrofili. Mikrofili juga tampak pada sisi lain sel yang membatasi saluran empedu dan merupakan penunjuk tempat permulaan sekresi empedu. Permukaan lateral hepatosit memiliki sambungan penghubung dan desmosom yang saling bertautan dengan sebelahnya.
Unit fungsional dasar hati adalah lobulus hati, yang berbentuk silindris dengan panjang beberapa millimeter dan berdiameter 0,8 – 2 mm. Hati manusia berisi 50.000 – 100.000 lobulus. Lobulus tersusun atas sel-sel hati yang merupakan sel-sel besar dengan satu atau dengan dua inti dan sitoplasma glanural yang halus.
Sel-sel hati diatur tersusun dalam lapisan-lapisan satu sel yang tebal, disebut lamina hepatica. Lamina ini tersusun tidak teratur untuk membentuk dinding dengan sel hati yang menghubungkan lamina sekitarnya. Diantara lamina terdapat ruang berisi vena-vena kecil dengan banyak anastomosis diantaranya dan duktus empedu kecil yang disebut kanakuli. Kanakuli biliaris kecil yang mengalir ke duktus biliaris di dalam septum fibrosa yang memisahkan lobulus hati yang berdekatan. Lobulus hati terbentuk mengelilingi sebuah vena sentralis yang mengalir ke vena hepatica dan kemudian ke vena cava. Lobulus sendiri dibentuk terutama dari lempeng sel hepar yang memancar secara sentifugal dari vena sentralis seperti jeruji roda. Disekitar tepi lobulus terdapat kanal portal, masing-masing berisi satu cabang vena porta (vena interlobular), satu cabang arteri hepatica, dan satu duktus empedu kecil. Ketiga struktur ini bersatu dan disebut triad portal.
Sinusoid hati memiliki lapisan endotelial berpori yang dipisahkan dari hepatosit oleh ruang disse ( ruang perisinusoidal ). Sel-sel lain yang terdapat dalam dinding sinusoid adalah sel fagositik kupffer yang merupakan bagian penting sistem retikuloendotelial dan sel stellata ( juga disebut sel Ito, Liposit atau perisit ) yang memiliki aktivitas miofibroblastik yang dapat membantu pengaturan aliran darah sinusoidal disamping sebagai faktor penting dalam perbaikan kerusakan hati. Peningkatan aktivitas sel-sel stellata tampaknya menjadi faktor kunci dalam pembentukan fibrosis di hati.
PATOFISIOLOGI
Hubungan hati terhadap darah adalah hal yang unik. Tidak seperti kebanyakan organ-organ tubuh, hanya sejumlah kecil darah disediakan pada hepar oleh arteri-arteri. Kebanyakan dari penyediaan darah (pendarahan/vaskularisasi) hati datang dari vena-vena usus ketika darah kembali ke jantung. Vena utama yang mengembalikan darah dari usus disebut vena portal (portal vein). Ketika vena portal melewati hati, ia terpecah kedalam vena-vena yang meningkat bertambah kecil. Vena-vena yang paling kecil (disebut sinusoid-sinusoid karena struktur mereka yang unik) ada dalam kontak yang dekat dengan sel-sel hati. Faktanya, sel-sel hati berbaris sepanjang sinusoid-sinusoid. Hubungan yang dekat ini antara sel-sel hati dan darah dari vena portal mengizinkan sel-sel hati untuk mengeluarkan dan menambah unsur-unsur pada darah. Sekali darah telah melewati sinusoid-sinusoid, ia dikumpulkan dalam vena-vena yang meningkat bertambah besar yang ahirnya membentuk suatu vena tunggal, vena hepatik (hepatic veins) yang mengembalikan darah ke jantung.
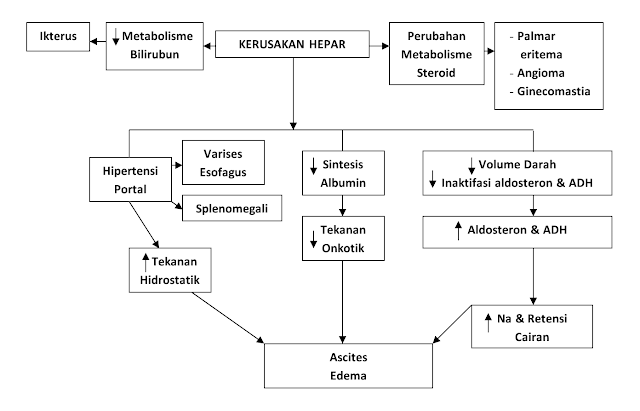 |
| Diagram sederhana proses dalam patofisiologi dan gejala serta tanda sirosis hepatis |
Pada sirosis, hubungan antara darah dan sel-sel hati terjadi gangguan. Meskipun sel-sel hati yang selamat atau dibentuk baru mungkin mampu untuk menghasilkan dan mengeluarkan unsur-unsur dari darah, mereka tidak mempunyai hubungan yang normal yang seharusnya dengan darah, dan ini mengganggu kemampuan sel-sel hati untuk menambah atau mengeluarkan unsur-unsur tertentu seperti toksin /racun dari darah. Sebgai tambahan, luka parut dalam hati yang bersirosis menghalangi aliran darah melalui hati dan ke sel-sel hati. Sebagai suatu akibat dari rintangan pada aliran darah melalui hati, darah tersendat pada vena portal, dan tekanan dalam vena portal meningkat, suatu kondisi yang disebut hipertensi portal. Karena rintangan pada aliran dan tekanan-tekanan tinggi dalam vena portal, darah dalam vena portal mencari vena-vena lain untuk mengalir kembali ke jantung, vena-vena dengan tekanan-tekanan yang lebih rendah yang membypass (menghindari) hati/hepar.
Hati tidak mampu untuk menambah atau mengeluarkan unsur-unsur dari darah yang membypassnya dikarenakan kombinasi dari beberapa hal seperti jumlah-jumlah sel-sel hati yang berkurang, kehilangan hubungan normal antara darah yang melewati hati dan sel-sel hati, dan darah banyak yang membypass hati yang menjurus pada banyaknya manifestasi-manifestasi klinis dan komplikasi organ-organ lain dikarenakan keadaan sirosis ini. Hipertensi portal merupakan gabungan antara penurunan aliran darah porta dan peningkatan resistensi vena portal. Hipertensi portal dapat terjadi jika tekanan dalam sistem vena porta meningkat di atas 10-12 mmHg. Nilai normal tergantung dari cara pengukuran, terapi umumnya sekitar 7 mmHg. Peningkatan tekanan vena porta biasanya disebabkan oleh adanya hambatan aliran vena porta atau peningkatan aliran darah ke dalam vena splanikus. Obstruksi aliran darah dalam sistem portal dapat terjadi oleh karena obstruksi vena porta atau cabang-cabang selanjutnya (ekstra hepatik), peningkatan tahanan vaskuler dalam hati yang terjadi dengan atau tanpa pengkerutan (intra hepatik) yang dapat terjadi presinusoid, parasinusoid atau postsinusoid dan obstruksi aliran keluar vena hepatik (supra hepatik).
Diagnosis hipertensi portal ditegakkan berdasarkan anamnesis, pemeriksaan fisis, laboratorium, endoskopi, pencitraan, biopsi hati dan pengukuran tekanan vena porta. Usaha penyelamat hidup seperti tindakan pembedahan endoskopik atau pemberian obat-obatan terus berkembang. Untuk dapat mengelola dengan baik, diagnosis yang tepat merupakan syarat mutlak.
Hipertensi portal adalah sindroma klinik umum yang berhubungan dengan penyakit hati kronik dan dijumpai peningkatan tekanan portal yang patologis. Tekanan portal normal berkisar antara 5-10 mmHg. Hipertensi portal timbul bila terdapat kenaikan tekanan dalam sistem portal yang sifatnya menetap di atas harga normal.
\ Hipertensi portal dapat terjadi ekstra hepatik, intra hepatik, dan supra hepatik. Obstruksi vena porta ekstra hepatik merupakan penyebab 50-70% hipertensi portal pada anak, tetapi dua per tiga kasus tidak spesifik penyebabnya tidak diketahui, sedangkan obs-truksi vena porta intra hepatik dan supra hepatik lebih banyak menyerang anak-anak yang berumur kurang dari 5 tahun yang tidak mempunyai riwayat penyakit hati sebelumnya.
Penyebab lain sirosis adalah hubungan yang terganggu antara sel-sel hati dan saluran-saluran melalui mana empedu mengalir. Empedu adalah suatu cairan yang dihasilkan oleh sel-sel hati yang mempunyai dua fungsi yang penting: membantu dalam pencernaan dan mengeluarkan dan menghilangkan unsur-unsur yang beracun dari tubuh. Empedu yang dihasilkan oleh sel-sel hati dikeluarkan kedalam saluran-saluran yang sangat kecil yang melalui antara sel-sel hati yang membatasi sinusoid-sinusoid, disebut canaliculi. Kanalikuli bermuara kedalam saluran-saluran kecil yang kemudian bergabung bersama membentuk saluran-saluran yang lebih besar dan lebih besar lagi. Akhirnya, semua saluran-saluran bergabung kedalam satu saluran yang masuk ke usus kecil. Dengan cara ini, empedu mencapai usus dimana ia dapat membantu pencernaan makanan. Pada saat yang bersamaan, unsur-unsur beracun yang terkandung dalam empedu masuk ke usus dan kemudian dihilangkan/dikeluarkan dalam tinja/feces. Pada sirosis, canaliculi adalah abnormal dan hubungan antara sel-sel hati canaliculi hancur/rusak, tepat seperti hubungan antara sel-sel hati dan darah dalam sinusoid-sinusoid. Sebagai akibatnya, hati tidak mampu menghilangkan unsur-unsur beracun secara normal, dan mereka dapat berakumulasi dalam tubuh. Dalam suatu tingkatan tertentu, pencernaan dalam usus juga terganggu.
Ada tiga jenis pembuluh darah yaitu arteri, vena dan kapiler. Arteri membawa darah dari jantung dan mendistribusikannya ke seluruh jaringan tubuh melalui cabang-cabangnya. Arteri yang terkecil (diameter < 0,1 mm) disebut arteriola. Persatuan antara cabang-cabang arteri disebut anastomosis.
End artery anatomic adalah arteri yang cabang-cabang terminalnya (ujungnya) tidak beranastomosis dengan cabang-cabang arteri yang mendarahi daerah yang berdekatan. End artery fungsional adalah pembuluh darah yang cabang-cabangnya beranatomosis dengan cabang-cabang terminal arteri yang ada di dekatnya, tetapi besarnya anatomosis tidak cukup untuk mempertahankan jaringan tetap hidup bila salah satu arteri tersumbat.
Vena adalah pembuluh yang membawa darah kembali ke jantung, banyak diantaranya mempunyai katup. Vena terkecil disebut venulae. Vena yang lebih besar atau muara-muaranya, bergabung membentuk vena yang lebih besar dan biasanya membentuk hubungan satu dengan yang lain menjadi plexus venosus. Arteri propunda yang berukuran sedang sering diikuti oleh dua buah vena, masing-masing berjalan di sisinya disebut venae comitantes. Vena yang keluar dari trachtus gastrointestinal tidak langsung menuju ke jantung tetapi bersatu membentuk vena porta. Vena ini masuk ke hati dan kembali bercabang-cabang menjadi vena yang ukurannya lebih kecil dan akhirnya bersatu dengan pembuluh menyerupai kapiler di dalam hati yang disebut sinusoid.
Sistem portal adalah sistem pembuluh yang terletak diantara dua jejari kapiler anastomosis portal-sistemik. Oeshophagus mempunyai tiga buah penyempitan anatomis dan fisiologis. Yang pertama di tempat faring bersatu dengan ujung atas oeshopagus, yang kedua di tempat arcus aorta dan bronkus sinister menyilang permukaan anterior oeshophagus dan yang ketiga terdapat di tempat oeshopagus melewati diaphragma untuk masuk kegaster. Penyempitan-penyempitan ini sangat penting dalam klinik karena merupakan tempat benda asing yang tertelan tertambat atau alat esofagoskop sulit dilewatkan. Karena jalannya makanan atau minuman lebih lambat pada tempat-tempat ini, maka dapat timbul striktura atau penyempitan di daerah ini setelah meminum cairan yang mudah terbakar dan kororsif atau kaustik. Penyempitan ini juga merupakan tempat yang lazim untuk kanker oeshopagus.
Dalam keadaan normal, darah di dalam vena portae hepatis melewati hati dan masuk ke vena cava inferior, yang merupakan sirkulasi vena sistemik melalui venae hepaticae. Rute ini merupakan jalan langsung. Akan tetapi, selain itu terdapat hubungan vaskularisasi yang lebih kecil di antara sistem portal dan sistem sistemik, dan merupakan jalur penting alternatif jika hubungan langsung tersumbat:
- Pada sepertiga bawah oeshophagus, rami oeshophagei vena gastrica sinistra (cabang portal) beranastomosis dengan venae oesophageales yang mengalirkan darah dari sepertiga tengah oeshopagus ke vena azygos (cabang sistemik).
- Pada pertengahan atas canalis analis, vena rectalis superior (cabang portal) yang mengalirkan darah dari setengah bagian atas canalis analis dan beranastomosis dengan vena rectalis media dan vena rectalis inferior (cabang sistemik), yang masing-masing merupakan cabang vena iliaca interna dan vena pudenda interna.
- Venae paraumbilicales menghubungkan ramus sinistra vena portae hepatis dan venae superficiales dinding anterior abdomen (cabang sistemik). Venae para umbilicales berjalan di dalam ligamentum falciforme dan ligamentum teres hepatis.
- Vena-vena colon ascendens, colon descendens, duodenum, pancreas, dan hepar (cabang portal) beranastomosis dengan vena renalis, vena lumbalis, dan venae phrenicae (cabang sistemik).
Sirkulasi portal dimulai dari vena-vena yang berasal dari lambung, usus, limpa dan pankreas, vena porta, hepar, vena hepatika, dan vena cava. Vena-vena yang membentuk sistem portal adalah vena porta, vena mesenterika superior dan inferior, vena splenikus dan cabang-cabangnya. Vena porta sendiri dibentuk dari gabungan vena splanikus dan vena mesenterika superior.
Vena porta membawa darah ke hati dari lambung, usus, limpa, pankreas, dan kandung empedu. Vena mesenterika superior dibentuk dari vena-vena yang berasal dari usus halus, kaput pankreas, kolon bagian kiri, rektum dan lambung. Vena porta tidak mempunyai katup dan membawa sekitar tujuh puluh lima persen sirkulasi hati dan sisanya oleh arteri hepatika. Keduanya mempunyai saluran keluar ke vena hepatika yang selanjutnya ke vena kava inferior.
Vena porta terbentuk dari lienalis dan vena mesentrika superior menghantarkan 4/5 darahnya ke hati, darah ini mempunyai kejenuhan 70% sebab beberapa O2 telah diambil oleh limfe dan usus, guna darah ini membawa zat makanan ke hati yang telah di observasi oleh mukosa dan usus halus. Besarnya kira-kira berdiameter 1 mm. Yang satu dengan yang lain terpisah oleh jaringan ikat yang membuat cabang pembuluh darah ke hati, cabang vena porta arteri hepatika dan saluran empedu dibungkus bersama oleh sebuah balutan dan membentuk saluran porta.
Darah berasal dari vena porta bersentuhan erat dengan sel hati dan setiap lobulus disaluri oleh sebuah pembuluh Sinusoid darah atau kapiler hepatika. Pembuluh darah halus berjalan di antara lobulus hati disebut Vena interlobuler. Dari sisi cabang-cabang kapiler masuk ke dalam bahan lobulus yaitu Vena lobuler. Pembuluh darah ini mengalirkan darah dalam vena lain yang disebut vena sublobuler, yang satu sama lain membentuk vena hepatica.
Empedu dibentuk di dalam sela-sela kecil di dalam sel hepar melalui kapiler empedu yang halus/korekuli. Dengan berkontraksi otot dinding perut pada saluran ini mengeluarkn empedu dari hati. Dengan cara berkontraksi, otot dinding perut pada saluran ini mengeluarkan empedu.
Sirosis hepatis termasuk 10 besar penyebab kematian di dunia Barat. Meskipun terutama disebabkan oleh penyalahgunaan alkohol, kontributor utama lainnya adalah hepatitis kronis, penyakit saluran empedu, dan kelebihan zat besi. Tahap akhir penyakit kronis ini didefinisikan berdasarkan tiga karakteristik :
- Bridging fibrous septa dalam bentuk pita halus atau jaringan parut lebar yang menggantikan lobulus.
- Nodul parenkim yang terbentuk oleh regenerasi hepatosit, dengan ukuran bervariasi dari sangat kecil (garis tengah < 3mm, mikronodul) hingga besar (garis tengah beberapa sentimeter, makronodul).
- Kerusakan arsitektur hepar keseluruhan.
Beberapa mekanisme yang terjadi pada sirosis hepatis antara lain kematian sel-sel hepatosit, regenerasi, dan fibrosis progresif. Sirosis hepatis pada mulanya berawal dari kematian sel hepatosit yang disebabkan oleh berbagai macam faktor. Sebagai respons terhadap kematian sel-sel hepatosit, maka tubuh akan melakukan regenerasi terhadap sel-sel yang mati tersebut. Dalam kaitannya dengan fibrosis, hepar normal mengandung kolagen interstisium (tipe I, III, dan IV) di saluran porta, sekitar vena sentralis, dan kadang-kadang di parenkim. Pada sirosis, kolagen tipe I dan III serta komponen lain matriks ekstrasel mengendap di semua bagian lobulus dan sel-sel endotel sinusoid kehilangan fenestrasinya. Juga terjadi pirau vena porta ke vena hepatika dan arteri hepatika ke vena porta. Proses ini pada dasarnya mengubah sinusoid dari saluran endotel yang berlubang dengan pertukaran bebas antara plasma dan hepatosit, menjadi vaskular tekanan tinggi, beraliran cepat tanpa pertukaran zat terlarut. Secara khusus, perpindahan protein antara hepatosit dan plasma akan sangat terganggu.
Patogenesis sirosis hepatis menurut penelitian terakhir, memperlihatkan adanya peranan sel stelata (stellate cell). Dalam keadaan normal, sel stelata mempunyai peran dalam keseimbangan pembentukan matriks ekstraselular dan proses degradasi. Pembentukan fibrosis menunjukkan perubahan proses keseimbangan. Jika terpapar faktor tertentu yang berlangsung secara terus menerus (misal hepatitis virus, bahan-bahan hepatotoksik), maka sel stelata akan menjadi sel yang membentuk kolagen. Jika proses ini berjalan terus maka fibrosis akan terus berjalan di dalam sel stelata, dan jaringan hati yang normal akan digantikan jaringan ikat.
Seperti dikemukakan di atas tiga mekanisme patologik utama yang berkombinasi untuk menjadi sirosis adalah kematian sel hati, regenerasi, dan fibrosis progresif. Dalam kaitannya dengan fibrosis, hati normal mengandung kolagen interstitium (tipe I, III, dan IV) di saluran porta dan sekitar vena sentralis, dan kadang-kadang di parenkim. Di ruang antara sel endotel sinusoid dan hepatosit (ruang Disse) terdapat rangka retikulin halus kolagen tipe IV. Pada sirosis, kolagen tipe I dan III serta komponen lain matriks ekstrasel mengendap di semua bagian lobus dan sel-sel endotel sinusoid kehilangan penetrasinya. Juga terjadi pirau vena porta ke vena hepatica dan arteri hepatica ke vena porta. Angiogenesis membentuk pembnuluh darah baru pada lembaran fibrosa yang mengelilingi nodul. Pembuluh darah ini menghubungkan arteri hepatica dan vena porta ke venula hepatika. Adanya pembuluh darah interkoneksi tersebut menghasilkan volume yang relatif rendah, drainase vena tekanan tinggi yang tidak dapat mengakomodasi volume darah sebanyak jumlah normal. Adanya gangguan aliran darah seperti itu, berkontribusi dalam hipertensi porta, yang meningkat akibat nodul regenerasi menekan venula hepatica. Proses ini pada dasarnya mengubah sinusoid dari saluran endotel yang berlubang-lubang dengan pertukaran bebas antara plasma dan hepatosit, menjadi saluran vaskuler tekanan tinggi beraliran cepat tanpa pertukaran zat terlarut. Secara khusus, perpindahan protein (misal albumin, faktor pembekuan, lipoprotein) antara hepatosit dan plasma sangat terganggu.
Sumber utama kelebihan kolagen pada sirosis tampaknya adalah sel stelata presinusoid penyimpan lemak, yang terletak di ruang Disse. Walaupun secara normal berfungsi sebagai penyimpan vitamin A dan lemak, sel ini mengalami pengaktifan selama terjadinya sirosis, kehilangan simpanan retinil ester, dan berubah menjadi sel mirip miofibroblas. Rangsangan untuk sintesis dan pengendapan kolagen dapat berasal dari beberapa sumber:
- Peradangan kronis, disertau produksi sitokin peradangan seperti factor nekrosis tumor (TNF) limfotoskin, dan interleukin.
- Pembentukan sitokin oleh sel endogen yang cedera (sel Kupffer. Sel endotel, hepatosit dan sel epitel saluran empedu).
- Gangguan matriks ekstrasel.
- Stimulasi langsung sel stelata oleh toksin.
Adanya faktor etiologi menyebabkan peradangan dan kerusakan nekrosis meliputi daerah yang luas (hepatoseluler), kemudian terjadi kolaps lobulus hati dan ini memacu timbulnya jaringan parut disertai terbentuknya septa fibrosa difus dan modul sel hati .septa bisa dibentuk dari sel retikulum penyangga kolaps dan berubah menjadi fibrosis. Jaringan parut ini dapat menghubungkan daerah portal yang satu dengan yang lain atau portal dengan sentral (bridging necrosis).
Beberapa sel tumbuh kembali dan membentuk nodul dengan berbagai ukuran, dan ini menyebabkan distorsi percabangan pembuluh hepatik dan gangguan aliran daerah portal dan menimbulkan hipertensi portal. Tahap berikutnya terjadi peradangan dan nekrosis pada sel duktules ,sinusoid,retikulo endotel, terjadi fibrogenesis dan septa aktif jaringan kologen berubah dari reversibel menjadi irrevensibel bila telah terbentuk septa permanen yang aseluler pada daerah portal dan parenkhim hati sel limfosit T dan makrofag menghasilkan limfokin dan monokin sebagai mediator fibrinogen, septal aktif ini berasal dari portal menyebar ke parenkim hati.
Terdapat 4 tipe kolagen hepatik berdasarkan lokasi sebagai berikut:
- Tipe 1: lokasi daerah sentral
- Tipe 2: sinusoid
- Tipe 3: jaringan retikulin (sinusoid portal)
- Tipe 4: membram basal
Pada semua sirosis terdapat peningkatan pertumbuhan semua jenis kologen tersebut. Pembentukan jaringan kologen dipicu oleh nekrosis hepatoseluluer dan asidosis laktat merupakan faktor predisposisi lainnya.
Mekanisme terjadinya sirosis hati bisa secara:
a. Mekanis
Pada daerah hati yang mengalami nekrosis konfluen, kerangka reticulum lobul yang mengalami kolaps akan berperan sebagai kerangka untuk terjadinya daerah parut (fibrosis) yang luas. Dalam kerangka jaringan ikat ini, bagian parenkim hati yang bertahan hidup berkembang menjadi nodul regenerasi.
b. Teori Imunologis
Sirosis Hepatis dikatakan dapat berkembang dari hepatitis akut jika melalui proses hepatitis kronik aktif terlebih dahulu. Mekanisme imunologis mempunyai peranan penting dalam hepatitis kronis. Ada 2 bentuk hepatitis kronis :
- Hepatitis kronik tipe B
- Hepatitis kronik autoimun atau tipe NANB
Mekanisme masuknya virus hepatitis B masih diperdebatkan. Dilaporkan bahwa suatu reseptor poli-HAS atau disebut poli-HAS receptor (pAR) berperan dalam fase penempelan. Mekanisme imunologi pada infeksi virus hepatitis B : Virus hepatitis B bersifat tidak sitopatik. Pada infeksi akut, terjadi infiltrasi sel-sel radang antara lain limfosit T yaitu sel NK dan sel T sitotoksik. Antigen virus terutama HbcAg dan HbeAg yang diekspresikan di permukaan hepatosit bersama-sama dengan glikoprotein HLA class I, mengakibatkan hepatosit yang terinfeksi menjadi target untuk lisis oleh limfosit T. Selain itu sel hati yang mengalami infeksi virus hepatitis B ternyata dapat memproduksi sejenis protein Liver Specific Protein yang bersifat antigenik. Perubahan-perubahan akibat interferon akan menimbulkan suatu status antiviral pada hepatosit yang tidak terinfeksi, dan mencegah reinfeksi selama proses lisis hepatosit yang terinfeksi.
Hepatitis virus B yang berlanjut menjadi kronis menunjukkan bahwa respon imunologi seluler terhadap infeksi virus tidak baik. Kegagalan lisis hepatosit yang terinfeksi virus oleh limfosit T dapat terjadi akibat berbagai mekanisme :
- Fungsi sel T supresor (Ts) yang meningkat.
- Gangguan fungsi sel T sitotoksik (Tc).
- Adanya antibodi penghambat di permukaan hepatosit.
- Kegagalan pengenalan ekspresi antigen atau HLA class I di permukaan hepatosit
Proses respon imunologis pada sejumlah kasus tidak cukup untuk menyingkirkan virus atau hepatosit yang terinfeksi, dan sel yang mengandung virus ini merupakan pemicu untuk terjadinya proses imunologis yang berlangsung terus sampai terjadi kerusakan sel hati.
Dari kasus-kasus yang dapat dilakukan biopsy hati berulang pada penderita hepatitis kronik aktif ternyata bahwa proses perjalanan hepatitis kronis bisa berlangsung sangat lama. Bisa lebih dari 10 tahun.
c. Campuran
Dalam hal mekanisme terjadinya sirosis secara mekanik dimulai dari kejadian hepatitis viral akut, timbul peradangan luas, nekrosis luas dan pembentukan jaringan ikat yang luas disertai pembentukan jaringan ikat yang luas disertai pembentukan nodul regenerasi oleh sel parenkim hati, yang masih baik. Jadi fibrosis pasca nekrotik adalah dasar timbulnya sirosis hati. Pada mekanisme terjadinya sirosis secara imunologis dimulai dengan kejadian hepatitis viral akut yang menimbulkan peradangan sel hati, nekrosis /nekrosis bridging dengan melalui hepatitis kronik agresif diikuti timbulnya sirosis hati. Perkembangan sirosis dengan cara ini memerlukan waktu sekitar 4 tahun sel, yang mengandung virus ini merupakan sumber rangsangan terjadinya proses imunologis yang berlangsung terus menerus sampai terjadi kerusakan hati.
Hipertensi porta pada sirosis disebabkan oleh peningkatan resistensi terhadap aliran porta di tingkat sinusoid dan penekanan vena sentral oleh fibrosis perivenula dan ekspansi nodul parenkim. Anastomosis antara system arteri dan porta pada pita fibrosa juga menyebabkan hipertensi porta karena mengakibatkan system vena porta yang bertekanan rendah mendapat tekanan arteri. Empat konsekuensi utama adalah (1) asites (2) pembentukan pirau vena portosistemik, (3) splenomegali kongestif, dan (4) ensefalopati hepatika.
- Asites : adalah kumpulan kelebihan cairan di rongga peritoneum. Faktor utama patogenesis asites adalah peningkatan tekanan hidrostatik pada kapiler usus (hipertensi porta) dan penurunan tekanan osmotik koloid akibat hipoalbuminemia. Faktor lain yang berperan adalah retensi natrium dan air serta peningkatan sintesis dan aliran limfe hati. Kelainan ini biasanya mulai tampak secara klinis bila telah terjadi penimbunan paling sedikit 500 mL, tetapi cairan yang tertimbun dapat mencapai berliter-liter dan menyebabkan distensi massif abdomen. Cairan biasanya berupa cairan serosa dengan protein 3g/dL (terutama albumin) serta zat terlarut dengan konsentrasi serupa, misalnya glukosa, natrium, dan kalium seperti dalam darah. Ada 2 faktor yang mempengaruhi terbentuknya asites pada penderita Sirosis Hepatis, yaitu : (1) Tekanan koloid plasma yang biasa bergantung pada albumin di dalam serum. Pada keadaan normal albumin dibentuk oleh hati. Bilamana hati terganggu fungsinya, maka pembentukan albumin juga terganggu, dan kadarnya menurun, sehingga tekanan koloid osmotic juga berkurang. Terdapatnya kadar albumin kurang dari 3 gr % sudah dapat merupakan tanda kritis untuk timbulnya asites. (2) Tekanan vena porta. Bila terjadi perdarahan akibat pecahnya varises esophagus, maka kadar plasma protein dapat menurun, sehingga tekanan koloid osmotic menurun pula, kemudian terjadilah asites. Sebaliknya bila kadar plasma protein kembali normal, maka asitesnya akan menghilang walaupun hipertensi portal tetap ada (Sujono Hadi). Hipertensi portal mengakibatkan penurunan volume intravaskuler sehingga perfusi ginjal pun menurun. Hal ini meningkatkan aktifitas plasma rennin sehingga aldosteron juga meningkat. Aldosteron berperan dalam mengatur keseimbangan elektrolit terutama natrium . dengan peningkatan aldosteron maka terjadi terjadi retensi natrium yang pada akhirnya menyebabkan retensi cairan.
- Pirau portosistemik : dengan meningkatnya tekanan sistem porta, terbentuk pembuluh pintas di tempat yang sirkulasi sistemik dan sirkulasi porta memiliki jaringan kapiler yang sama. Tempat utama adalah vena disekitar dan di dalam rektum (bermanifestasi sebagai hemoroid), taut kardioesofagus (menimbulkan varises esophagogastrik), retroperitoneum, dan ligamentum falsiparum hati (mengenai kolateral dinding abdomen dan periumbilikus). Walaupun dapat terjadi, perdarahan hemoroid jarang massif atau mengancam nyawa. Yang lebih penting adalah varises esofagogastrik yang terjadi pada sekitar 65% pasien dengan sirosis hati tahap lanjut dan menyebabkan hematemesis massif dan kematian pada sekitar separuh dari mereka. Kolateral dinding abdomen tampak sebagai vena subkutis yang melebar dan berjalan dari umbilicus ke arah tepi iga (kaput medusa) dan merupakan tanda klinis utama hipertensi porta.
- Splenomegali : kongesti kronis dapat menyebabkan splenomegali kongestif. Derajat pembesaran sangat bervariasi (sampai 1000 g) dan tidak selalu berkaitan dengan gambaran lain hipertensi porta.
- Ensefalopati hepatik : terjadi karena kegagalan hepar melakukan detoksifikasi bahan-bahan beracun (NH3 dan sejenisnya). NH3 berasal dari pemecahan protein oleh bakteri yang terdapat di usus. Oleh karena itu, peningkatan kadar NH3 ini diantaranya dapat disebabkan oleh kelebihan asupan protein, konstipasi, infeksi, gagal hepar, dan alkalosis
Berikut gejala-gejala umum beserta dengan penjelasan patomekanismenya :
Hipertensi Portal
Hati yang normal mempunyai kemampuan untuk mengakomodasi perubahan pada aliran darah portal tanpa harus meningkatkan tekanan portal. Hipertensi portal terjadi oleh adanya kombinasi dari peningkatan aliran balik vena portal dan peningkatan tahanan pada aliran darah portal. Meningkatnya tahanan pada area sinusoidal vascular disebabkan oleh faktor tetap dan faktor dinamis. Dua per tiga dari tahanan vaskuler intrahepatis disebabkan oleh perubahan menetap pada arsitektur hati. Perubahan tersebut seperti terbentuknya nodul dan produksi kolagen yang diaktivasi oleh sel stellata. Kolagen pada akhirnya berdeposit dalam daerah perisinusoidal.
Faktor dinamis yang mempengaruhi tahanan vaskular portal adalah adanya kontraksi dari sel stellata yang berada disisi sel endothellial. Nitric oxide diproduksi oleh endotel untuk mengatur vasodilatasi dan vasokonstriksi. Pada sirosis terjadi penurunan produksi lokal dari nitric oxide sehingga menyebabkan kontraksi sel stellata sehingga terjadi vasokonstriksi dari sinusoid hepar. Hepatic venous pressure gradient (HVPG) merupakan selisih tekanan antara vena portal dan tekanan pada vena cava inferior. HVPG normal berada pada 3-6 mm Hg. Pada tekanan diatas 8 mmHg dapat menyebabkan terjadinya asites. Dan HVPG diatas 12 mmHg dapat menyebabkan munculnya varises pada organ terdekat. Tingginya tekanan darah portal merupakan salah satu predisposisi terjadinya peningkatan resiko pada perdarahan varises utamanya pada esophagus.
Faktor Resiko Edema dan Asites
Seperti telah dijelaskan sebelumnya, hati mempunyai peranan besar dalam memproduksi protein plasma yang beredar di dalam pembuluh darah, keberadaan protein plasma terutama albumin untuk menjaga tekanan onkotik yaitu dengan menjaga volume plasma dan mempertahankan tekanan koloid osmotic dari plasma.
Akibat menurunnya tekanan onkotik maka cairan dari vaskuler mengalami ekstravasasi dan mengakibatkan deposit cairan yang menumpuk di perifer dan keadaan ini disebut edema. Asites adalah akumulasi cairan ini pada rongga perut. (selanjutnya akan dijelaskan lebih lanjut pada bagian komplikasi)
MANIFESTASI KLINIS DAN DIAGNOSIS
Gejala klinis
Pasien dengan sirosis dapat datang ke dokter dengan sedikit keluhan, dapat tanpa keluhan sama sekali, atau dengan keluhan penyakit lain. Beberapa keluhan dan gejala yang sering timbul pada sirosis antara lain adalah : kulit berwarna kuning, rasa mudah lelah, nafsu makan menurun, gatal, mual, penurunan berat badan, nyeri perut dan mudah berdarah.
Pasien sirosis juga dapat mengalami keluhan dan gejala akibat komplikasi dari sirosis hatinya. Pada beberapa pasien, komplikasi ini dapat menjadi keluhan yang membawanya pergi ke dokter. Pasien sirosis dapat tetap berjalan kompensata selama bertahun-tahun, sebelum berubah menjadi dekompensata. Sirosis dekompensata dapat dikenal dari timbulnya bermacam komplikasi seperti ikterus, perdarahan varises, asites, atau ensefalopati.
Sesuai dengan konsensus Braveno III, sirosis hati dapat diklasifikasikan menjadi empat stadium klinis berdasarkan ada tidaknya varises, ascites, dan perdarahan varises :
Sesuai dengan konsensus Braveno III, sirosis hati dapat diklasifikasikan menjadi empat stadium klinis berdasarkan ada tidaknya varises, ascites, dan perdarahan varises :
- Stadium 1: tidak ada varises, tidak ada asites,
- Stadium 2: varises, tanpa ascites,
- Stadium 3: ascites dengan atau tanpa varises dan
- Stadium 4: perdarahan dengan atau tanpa ascites.
Stadium 1 dan 2 dimasukkan dalam kelompok sirosis kompensata, sementara stadium 3 dan 4 dimasukkan dalam kelompok sirosis dekompensata. Pada pasien ini, didapatkan adanya ascites, juga adanya keluhan nafsu makan berkurang, mual, BAK, sehingga memperkuat diagnosis sirosis hepatis dekompensata.
Keluhan pasien sirosis hati tergantung pada fase penyakitnya. Gejala kegagalan hati ditimbulkan oleh keaktifan proses hepatitis kronik yang masih berjalan bersamaan dengan sirosis hati yang telah terjadi dalam proses penyakit hati yang berlanjut sulit dibedakan hepatitis kronik aktif yang berat dengan permulaan sirosis yang terjadi (sirosis dini ).
Fase kompensasi sempurna pada fase ini tidak mengeluh sama sekali atau bisa juga keluhan samar-samar tidak khas seperti pasien merasa tidak bugar/ fit merasa kurang kemampuan kerja selera makan berkurang, perasaan perut gembung, mual, kadang mencret atau konstipasi berat badan menurun, pengurangan masa otot terutama pengurangannya masa daerah pektoralis mayor.
Pada sirosis hati dalam fase ini sudah dapat ditegakkan diagnosisnya dengan bantuan pemeriksaan klinis, laboratorium, dan pemeriksaan penunjang lainnya. Terutama bila timbul komplikasi kegagalan hati dan hipertensi portal dengan manifestasi seperti: eritema palmaris, spider nevy, vena kolateral pada dinding perut, ikterus, edema pretibial dan asites. Ikterus dengan eir kemih berwarna seperti air kemih yang pekat mungkin disebabkan oleh penyakit yang berlanjut atau transformasi ke arah keganasan hati, dimana tumor akan menekan saluran empedu atau terbentuknya trombus saluran empedu intra hepatik. Bisa juga pasien datang dengan gangguan pembentukan darah seperti perdarahan gusi, epistaksis, gangguan siklus haid, haid berhenti.
Kadang-kadang pasien sering mendapat flu akibat infeksi sekunder atau keadaan aktivitas sirosis itu sendiri. Sebagian pasien datang dengan gejala hematemesis, hematemesis dan melena, atau melena saja akibat perdarahan farises esofagus. Perdarahan bisa masif dan menyebabkan pasien jatuh ke dalam renjatan. Pada kasus lain, sirosis datang dengan gangguan kesadaran berupa ensefalopati, bisa akibat kegagalan hati pada sirosis hati fase lanjut atau akibat perdarahan varises esofagus.
Stadium awal sirosis sering tanpa gejala sehingga kadang ditemukan pada waktu pasien melakukan pemeriksaan kesehatan rutin atau karena kelainan penyakit lain. Gejala awal sirosis (kompensata) meliputi: perasaan mudah lelah dan lemas, selera makan berkurang, perasaan perut kembung, mual, BB menurun, pada laki-laki dapat timbul impotensi, testis mengecil, buah dada membesar, hilangnya dorongan seksualitas.
Bila sudah lanjut (sirosis dekompensata), gejala yang lebih menonjol terutama bila timbul komplikasi kegagalan hati dan hipertensi porta, meliputi hilangnya rambut badan, gangguan tidur, dan demam tidak begitu tinggi. Mungkin disertai adanya gangguan pembekuan darah,perdarahan gusi, epistaksis, gangguan siklus haid, ikterus dengan warna air kemih seperti teh pekat, muntah darah dan atau melena, serta perubahan mental seperti lupa, sukar konsentrasi, bingung, agitasi sampai koma.
Beberapa manifestasi klinis pada sirosis hepatis antara lain :
- Pembesaran Hati ( hepatomegali ). Pada awal perjalanan sirosis, hati cendrung membesar dan sel-selnya dipenuhi oleh lemak. Hati tersebut menjadi keras dan memiliki tepi tajam yang dapat diketahui melalui palpasi. Nyeri abdomen dapat terjadi sebagai akibat dari pembesaran hati yang cepat sehingga mengakibatkan regangan pada selubung fibrosa hati (kaosukalisoni). Pada perjalanan penyakit yang lebih lanjut, ukuran hati akan berkurang setelah jaringan parut sehingga menyebabkan pengerutan jaringan hati.
- Obstruksi Portal dan Asites. Manifestasi lanjut sebagian disebabkan oleh kegagalan fungsi hati yang kronis dan sebagian lagi oleh obstruksi sirkulasi portal. Semua darah dari organ-organ digestif akan berkumpul dalam vena portal dan dibawa ke hati. Cairan yang kaya protein dan menumpuk di rongga peritoneal akan menyebabkan asites. Hal ini ditujukan melalui perfusi akan adanya shifting dullness atau gelombang cairan. Jarring-jaring telangiektasis atau dilatasi arteri superfisial menyebabkan jarring berwarna biru kemerahan, yang sering dapat dilihat melalui inspeksi terhadap wajah dan seluruh tubuh.
- Varises Gastroinstestinal. Obstruksi aliran darah lewat hati yang terjadi akibat perubahan fibrotik yang mengakibatkan pembentukan pembuluh darah kolateral dalam sistem gastrolintestinal dan pemintasan (shunting) darah dari pembuluh portal ke dalam pembulu darah dengan tekanan yang lebih rendah.
- Edema. Gejala lanjut lainnya pada sirosis hepatis ditimbulkan oleh gagal hati yang kronis. Konsentrasi albumin plasma menurun sehingga menjadi predisposisi untuk terjadinya edema. Produksi aldosteron yang berlebihan akan menyebabkan retensi natrium serta air dan ekskresi kalium.
- Defisiensi Vitamin dan Anemia. Kerena pembentukan, penggunaan, dan penyimpanan vitamin tertentu yang tidak memadai (terutama vitamin A, C, dan K), maka tanda-tanda defisiensi vitamin tersebut sering dijumpai khususnya sebagai fenomena hemoragi yang berkaitan dengan defisiensi vitamin K. Gastritis kronis dan gangguan fungsi gastrointestinal bersama-sama asupan diet yang tidak adekuat dan gangguan fungsi hati akan menimbulkan anemia yang sering menyertai sirosis hepatis. Gejala anemia dan status nutrisi serta kesehatan pasien yang buruk akan mengakibatkan kelelahan hebat yang mengganggu kemampuan untuk melakukan aktivitas rutin sehari-hari.
- Kemunduran mental. Manifestasi klinik lainnya adalah kemunduran fungsi mental dengan ensefalopati. Karena itu, pemeriksaan neurologis perlu dilakukan pada sirosis hepatis yang mencakup perilaku umum pasien, kemampuan kognitif, orientasi terhadap waktu serta tempat, dan pola bicara.
Stadium awal sirosis hepatis yaitu stadium kompensata, sering tanpa gejala sehingga kadang ditemukan pada waktu pasien melakukan pemeriksaan kesehatan rutin atau karena kelainan penyakit lain sehingga kebetulan memeriksakan faal hepar. Gejala dan tanda baru timbul bila sudah ada kerusakan sel-sel hati, umumnya berupa:
- Penurunan nafsu makan dan berat badan
- Mual
- Perasaan perut kembung
- Perasaan mudah lelah dan lemah, kelemahan otot terjadi akibat kekurangan protein dan adanya cairan dalam otot.
- Kegagalan parenkim hati ditandai dengan protein yang rendah, gangguan mekanisme pembekuan darah, gangguan keseimbangan hormonal / hiperestrogenisme (eritema palmaris, spider nevi, ginekomastia, atrofi testis, gangguan siklus haid, amenore, hiperpigmentasi areola mammae, Impotensi, hilangnya rambut aksila, dan pubis)
- Ikterus dengan air kemih berwarna seperti teh pekat, terjadi pada proses aktif dan sewaktu-waktu dapat jatuh ke koma hepatikum jika tidak dirawat intensif.
- Hipertensi portal (tekanan sistem portal > 10 mmHg), ditandai splenomegali, ascites, dan kolateral. Dan umumnya, penderita akan dirawat inap karena adanya penyulit seperti perdarahan saluran cerna atas akibat pecahnya varises esophagus, asites yang hebat, serta ikterus yang dalam.
- Kelainan pembuluh darah seperti kolateral-kolateral di dinding abdomen dan toraks, kaput medusa, wasir, dan varises esofagus.
- Jari tabuh (clubbing fingers)
Kegagalan
Fungsi Hepar
|
Hipertensi
Portal
|
|
|
Manifestasi gagal hepatoseluler adalah:
- Ikterus pada kulit dan membran mukosa akibat hiperbilirubinemia, bila konsentrasi bilirubin kurang dari 2-3 mg/ dl tidak terlihat.
- Spider telangiektasis, suatu lesi vaskuler yang dikelilingi beberapa vena-vena kecil. Tanda ini sering ditemukan di bahu, muka, dan lengan atas.
- Eritema palmaris , warna merah saga pada thenar dan hipothenar telapak tangan.
- Fetor hepatikum akibat peningkatan konsentrasi dmetil sulfid akibat pintasan porto sistemik yang berat.
- Ginekomastia, atrofi testis yang mengakibatkan impotensi dan infertil, hilangnya rambut badan.
- Gangguan hematologik: anemia, leukopenia, trombositopenia. Gangguan pembekuan darah: perdarahan gusi, epistaksis, gangguan siklus haid.
- Edema perifer umumnya terjadi setelah timbulnya asites
Manifestasi hipertensi portal adalah:
- Asites, penimbunan cairan dalam rongga peritonium akibat hipertensi porta dan hipo albuminemia
- Sirkulasi kolateral: vena superfisial dinding abdomen ( caput medusae) dan varises esofagus, hemoroid interna
- Splenomegali, sering ditemukan terutama pada sirosis non alkoholik
Pemeriksaan fisik
Pada pemeriksaan fisis, kita dapat menemukan adanya pembesaran hati dan terasa keras, namun pada stadium yang lebih lanjut hati justru mengecil dan tidak teraba. Untuk memeriksa derajat asites dapat menggunakan tes-tes puddle sign, shifting dullness, atau fluid wave .
Tanda-tanda klinis lainnya yang dapat ditemukan pada sirosis yaitu, spider telangiekstasis (suatu lesi vaskular yang dikelilingi vena-vena kecil) tanda ini sering ditemukan di bahu, muka dan lengan atas. Mekanisme terjadinya tidak diketahui, ada anggapan dikaitkan dengan peningkatan rasio estradiol/testosterone bebas. Tanda ini bisa juga ditemukan selama hamil, malnutrisi berat, bahkan ditemukan pada orang sehat, walau umumnya ukuran lesinya kecil.
Eritema Palmaris, warna merah pada thenar dan hipothenar telapak tangan. Hal ini juga dikaitkan dengan perubahan metabolisme hormon estrogen. Tanda ini juga tidak spesifik pada sirosis. Ditemukan juga pada kehamilan, arthritis rheumatoid, hipertiroidisme, dan keganasan hematologi.
Perubahan kuku-kuku Muchrche berupa pita putih horizontal dipisahkan dengan warna normal kuku. Mekanismenya juga belum diketahui, diperkirakan akibat hipoalbuminemia. Tanda ini juga bisa ditemukan pada kondisi hipoalbuminemia yang lain seperti sindrom nefrotik.
Jari gada / tabuh (clubbing finger) lebih sering ditemukan pada sirosis billier. Osteoarthropati hipertrofi suatu periostitis proliferative kronik, menimbulkan nyeri.
Kontraktur Dupuytren akibat fibrosis fasia Palmaris menimbulkan kontraktur fleksi jari-jari berkaitan dengan alkoholisme tetapi tidak secara spesifik berkaitan dengan sirosis. Tanda ini juga ditemukan pada pasien diabetes mellitus, distrofi reflex simpatetik, dan perokok yang juga mengkonsumsi alkohol.
Ginekomastia secara histologis berupa proliferasi benigna jaringan glandula mammae pada lelaki, kemungkinan akibat peningkatan androstenedion. Selain itu, ditemukan juga hilangnya rambut dada dan aksilla pada laki-laki, sehingga laki-laki mengalami perubahan ke arah feminisme. Kebalikannya pada perempuan menstruasi cepat berhenti sehingga dikira fase menopause.
Atrofi testis hipogonadisme menyebabkan impotensi dan infertil. Tanda ini menonjol pada alkoholik sirosis dan hemokromatosis.
Splenomegali sering ditemukan terutama pada sirosis yang penyebabnya nonalkoholik. Pembesaran ini akibat kongesti pulpa merah lien karena hipertensi porta.
Asites, penimbunan cairan dalam rongga peritoneum akibat hipertensi porta dan hipoalbuminemia. Caput medusa juga sebagai akibat hipertensi porta.
Fetor Hepatikum, Bau napas yang khas pada pasien sirosis disebabkan peningkatan konsentrasi dimetil sulfide akibat pintasan porto sistemik yang berat.
Ikterus pada kulit dan membran mukosa akibat bilirubinemia. Bila konsentrasi bilirubin kurang dari 2-3 mg/dl tak terlihat. Warna urin terlihat gelap, seperti air teh. Asterixis bilateral tetapi tidak sinkron berupa pergerakan mengepak-ngepak dari tangan, dorsofleksi tangan
Bila dibagi per sistem tubuh :
1. Aktivitas / istirahat.
Gejala : kelemahan, kelelahan, terlalu lelah.
Tanda : letargi, penurunan massa otot/tonus.
2. Sirkulasi
Gejala : riwayat gagal jantung kronis, perikarditis, penyakit jantung, rematik, kanker ( malfungsi hati menimbulkan gagal hati ).
3. Intestinal.
Gejala : flatus.
Tanda : distensi abdomen ( hepatomegali, slenomegali, asites), penurunan atau tidak adanya bising usus, feces warna tanah liat, melena, urine gelap, pekat.
4. Makanan / cairan.
Gejala : anoreksia, tidak toleren terhadap makanan / tidak dapat mencerna, mual / muntah.
Tanda : Penurunan BB / peningkatan ( cairan ), penggunaan jaringan, odem omun pada jaringan, kulit kering, turgor buruk, ikterik : angioma spider, nafas berbau / fetor hepatikus, perdarahan gusi.
5. Neurosensori.
Gejala : orang terdekat dapat melaporkan perubahan kepribadian, penurunan mental.
Tanda : Perubahan mental, bingung halusinasi, koma, bicara lambat / tak jelas, asterik ( ensefalofati hepatik ).
6. Nyeri / kenyamanan.
Gejala : Nyeri tekan abdomen / nyeri quadrant kanan atas, pruritus, neuritis perifer.
Tanda : Perilaku berhati-hati / distraksi, fokus pada diri sendiri.
7. Pernafasan.
Gejala : Dispnea.
Tanda : takipnea, pernafasan dangkal, bunyi nafas tambahan, ekspansi paru terbatas ( asites ), hipoksia.
8. Kulit.
Gejala : Pruritus.
Tanda : Teraba Demam ( lebih umum pada sirosis alkoholik ), ikterik, ekimosis, petekis, angioma spinder / teleangiektasi, eritema palmal.
9. Reproduksi.
Gejala : ganguan mentruasi, impoten.
Tanda : Atropi testis, ginekomastia, kehilangan rambut ( dada, bawah lengan, pubis ).
Tanda yang dapat ditemukan pada pemeriksaan fisik pasien dengan sirosis hepatis antara lain:
1. Spider naevi
2. Eritema palmaris
3. Ginekomastia
4. Fetor hepatikum
5. Splenomegali
6. Asites
7. Ikterus
Komplikasi
Morbiditas dan mortalitas sirosis tinggi akibat komplikasinya. Kualitas hidup pasien sirosis diperbaiki dengan pencegahan dan penanganan komplikasinya. Komplikasi yang dapat terjadi seiring perjalanan penyakit pada sirosis hepatis, yaitu:
1. Edema dan ascites
Ketika sirosis hati menjadi parah, rangsangan terkirim ke ginjal untuk menahan (retensi) garam dan air didalam tubuh. Kelebihan garam dan air pertama-tama berakumulasi dalam jaringan dibawah kulit pergelangan-pergelangan kaki dan kaki-kaki karena efek gaya berat (gravitasi) ketika berdiri atau duduk. Akumulasi cairan ini disebut edema atau pitting edema. (Pitting edema merujuk pada fakta bahwa menekan sebuah ujung jari dengan kuat pada suatu pergelangan atau kaki dengan edema menyebabkan suatu lekukan pada kulit yang berlangsung untuk beberapa waktu setelah pelepasan dari tekanan. Sebenarnya, tipe dari tekanan apa saja, seperti dari pita elastik kaos kaki, mungkin cukup untk menyebabkan pitting). Pembengkakan seringkali memburuk pada akhir hari setelah berdiri atau duduk dan mungkin berkurang dalam semalam sebagai suatu akibat dari kehilangan efek-efek gravitasi ketika berbaring. Ketika sirosis memburuk dan lebih banyak garam dan air yang tertahan, cairan juga mungkin berakumulasi dalam rongga perut antara dinding perut dan organ-organ perut. Akumulasi cairan ini (disebut ascites) menyebabkan pembengkakan perut, ketidaknyamanan perut, dan berat badan yang meningkat.
Seperti telah dijelaskan sebelumnya, hati mempunyai peranan besar dalam memproduksi protein plasma yang beredar di dalam pembuluh darah, keberadaan protein plasma terutama albumin untuk menjaga tekanan onkotik yaitu dengan mejaga volume plasma dan mempertahankan tekanan koloid osmotic dari plasma. Akibat menurunnya tekanan onkotik maka cairan dari vaskuler mengalami ekstravasasi dan mengakibatkan deposit cairan yang menumpuk di perifer dan keadaan ini disebut edema.
Akibat dari berubahnya tekanan osmotic di dalam vaskuler, pasien dengan sirosis hepatis dekompensata mengalami peningkatan aliran limfatik hepatik. Akibat terjadinya penurunan onkotik dari vaskuler terjadi peningkatan tekanan sinusoidal Meningkatnya tekanan sinusoidal yang berkembang pada hipertensi portal membuat peningkatan cairan masuk kedalam perisinusoidal dan kemudian masuk ke dalam pembuluh limfe. Namun pada saat keadaan ini melampaui kemampuan dari duktus thosis dan cisterna chyli, cairan keluar ke insterstitial hati. Cairan yang berada pada kapsul hati dapat menyebrang keluar memasuki kavum peritonium dan hal inilah yang mengakibatkan asites. Karena adanya cairan pada peritoneum dapat menyebabkan infeksi spontan sehingga dapat memunculkan spontaneus bacterial peritonitis yang dapat mengancam nyawa pasien.
Asictes / asites diklasifikasikan sebagai transudat (transudate) atau eksudat (eksudate). Pada asites transudatif, cairan dikatakan melewati kapsul hepar dikarenkan ketidakseimbangan dalam hukum/gaya Starling. Secara umum, protein asites kurang dari 2,5 g/dL pada asites bentuk ini. Penyebab klasik dari asites transudat diantaranya hipertensi portal sekunder terhadap sirosis dan gagal jantung kongestif.
Pada asites eksudatif, cairan berasal dari peritoneum yang mengalami inflamasi atau terdapat tumor. Secara umum, protein asites pada asites eksudat lebih besar dari 2,5 g/dL. Penyebab kondisi ini di antaranya adalah karsinomatosis peritonel dan peritonitis tuberkulosis.
2. Spontaneous bacterial peritonitis (SBP)
Peritonitis Bakterial Spontan adalah infeksi cairan asites oleh satu jenis bakteri tanpa ada bukti infeksi sekunder intra abdominal. Biasanya pasien ini tanpa gejala, namun dapat timbul demam dan nyeri abdomen. Keadaan ini terjadi ketika suatu cairan yang mengumpul didalam perut yang tidak mampu untuk melawan infeksi secara normal. SBP adalah suatu komplikasi yang mengancam nyawa. Pada beberapa pasien penderita SBP tidak memiliki gejala-gejala, seperti demam, kedinginan, sakit perut dan kelembutan perut, diare, dan memburuknya ascites. Peritonitis Bakterial Spontan ini paling sering dijumpai yaitu infeksi cairan asites oleh satu jenis bakteri tanpa ada bukti infeksi sekunder intra abdominal. Biasanya terdapat asites dengan nyeri abdomen serta demam. Cairan dalam rongga perut (ascites) adalah tempat yang sempurna untuk bakteri-bakteri berkembang. Secara normal, rongga perut mengandung suatu jumlah yang sangat kecil cairan yang mampu melawan infeksi dengan baik, dan bakteri-bakteri yang masuk ke perut (biasanya dari usus) dibunuh atau menemukan jalan mereka kedalam vena portal dan ke hati dimana mereka dibunuh. Pada sirosis, cairan yang mengumpul cukup banyak di dalam perut dan tidak mampu untuk melawan infeksi secara normal. Sebagai tambahan, lebih banyak bakteri-bakteri menemukan jalan mereka dari usus kedalam ascites. Oleh karenanya, infeksi di dalam perut dan ascites, dirujuk sebagai spontaneous bacterial peritonitis atau SBP, kemungkinan dapat terjadi.
3. Perdarahan dari Varices-Varices Kerongkongan (esophageal varices)
Pada sirosis hati, jaringan parut fibrosis menghalangi aliran darah yang kembali ke jantung dari usus dan meningkatkan tekanan dalam vena portal (hipertensi portal). Ketika tekanan dalam vena portal menjadi cukup tinggi, ia menyebabkan darah mengalir di sekitar hati melalui vena-vena alternatif dengan tekanan yang lebih rendah untuk mencapai jantung. Vena-vena yang paling umum yang dilalui darah untuk membypass hati adalah vena-vena yang melapisi bagian bawah dari kerongkongan (esophagus) dan bagian atas dari lambung.
Sebagai suatu akibat dari aliran darah yang meningkat dan peningkatan tekanan yang diakibatkannya, vena-vena pada kerongkongan yang lebih bawah dan lambung bagian atas mengembang dan mereka berkembang menjadi esophageal dan gastric varices; lebih tinggi tekanan portal maka lebih besar varices-varices dan lebih mungkin seorang pasien mendapat perdarahan dari varices-varices kedalam kerongkongan (esophagus) atau lambung.
Perdarahan dari varices-varices biasanya adalah parah/berat dan, tanpa perawatan segera, dapat menjadi fatal. 20 sampai 40% pasien sirosis dengan varises esofagus pecah yang menimbulkan perdarahan. Angka kematiannya cukup tinggi, sebanyak duapertiganya akan meninggal dalam waktu satu tahun walaupun dilakukan tindakan untuk menanggulangi varises ini dengan beberapa cara. Gejala-gejala dari perdarahan varices-varices termasuk muntah darah (muntahan dapat berupa darah merah bercampur dengan gumpalan-gumpalan atau "coffee grounds" dalam penampilannya, yang belakangan disebabkan oleh efek dari asam pada darah), mengeluarkan tinja/feces yang hitam dan bersifat ter disebabkan oleh perubahan-perubahan dalam darah ketika ia melewati usus (melena), dan kepeningan orthostatic (orthostatic dizziness) atau membuat pingsan (disebabkan oleh suatu kemerosotan dalam tekanan darah terutama ketika berdiri dari suatu posisi berbaring).
Perdarahan juga mungkin terjadi dari varices-varices yang terbentuk dimana saja didalam usus, contohnya, usus besar (kolon), namun ini adalah jarang. Untuk sebab-sebab yang belum diketahui, pasien-pasien yang diopname karena perdarahan yang secara aktif dari varices-varices kerongkongan mempunyai suatu risiko yang tinggi berkembang menjadi spontaneous bacterial peritonitis.
Darah yang keluar berwarna kehitam-hitaman dan tidak akan membeku, karena sudah tercampur dengan asam lambung. Setelah hematemesis selalu disusul dengan melena (Sujono Hadi). Mungkin juga perdarahan pada penderita Sirosis Hepatis tidak hanya disebabkan oleh pecahnya varises esophagus saja. Fainer dan Halsted pada tahun 1965 melaporkan dari 76 penderita Sirosis Hepatis dengan perdarahan ditemukan 62% disebabkan oleh pecahnya varises esofagii, 18% karena ulkus peptikum dan 5% karena erosi lambung.
4. Hepatic encephalopathy
Ensefalopati hepatik adalah suatu keadaan dimana unsur-unsur racun (toksin) berakumulasi dengan kadar tertentu dalam darah yang cukup sehingga fungsi dari otak menjadi terganggu. Beberapa protein-protein dalam makanan yang terlepas dari pencernaan dan penyerapan digunakan oleh bakteri-bakteri yang secara normal hadir dalam usus. Ketika menggunakan protein tersebut untuk tujuan-tujuan mereka masing-masing, bakteri-bakteri menghasilkan unsur-unsur yang mereka lepaskan ke dalam usus. Unsur-unsur ini kemudian dapat diserap kedalam tubuh. Beberapa dari unsur-unsur ini, contohnya, ammonia, dapat mempunyai efek-efek beracun pada otak. Biasanya, unsur-unsur beracun ini diangkut dari usus didalam vena portal ke hati dimana mereka dikeluarkan dari darah dan di-detoksifikasi (dihilangkan racunnya).
Seperti didiskusikan sebelumnya, ketika sirosis hadir, sel-sel hati tidak dapat berfungsi secara normal karena mereka rusak atau karena mereka telah kehilangan hubungan normal yang seharusnya dengan darah. Sebagai tambahan, beberapa dari darah dalam vena portal membypass hati melalui vena-vena lain. Akibat dari kelainan-kelainan ini adalah bahwa unsur-unsur beracun dalam darah tidak dapat dikeluarkan oleh sel-sel hati, dan, sebagai gantinya, unsur-unsur beracun berakumulasi dalam darah.
Beberapa gejala komplikasi ini seperti tidur lebih banyak pada siang hari daripada pada malam hari (berbanding terbalik dengan pola tidur yang normal), ini merupakan gejala yang paling dini dari hepatic encephalopathy. Gejala-gejala lainnya adalah cepat marah, ketidakmampuan untuk berkonsentrasi atau melakukan perhitungan, kehilangan memori, kebingungan atau tingkat kesadaran yang tertekan (dapat mengakibatkan keparahan pada penyakit ini bahkan dapat menimbulkan kematian).
Unsur-unsur beracun juga membuat otak dari pasien dengan sirosis sangat peka pada obat-obat yang seharusnya dapat disaring dan di-detoksifikasi secara normal oleh hati. Dosis-dosis dari banyak obat-obat yang secara normal di-detoksifikasi oleh hati harus dikurangi untuk mencegah suatu penambahan racun pada sirosis, terutama obat-obat penenang (sedatives) dan obat-obat yang digunakan untuk membantu tidur. Secara alternatif, obat-obat yang mungkin dapat digunakan adalah yang tidak perlu di-detoksifikasi atau dihilangkan dari tubuh oleh hepar, contohnya, obat-obat yang dihilangkan/dieliminasi oleh ginjal.
Ada 2 teori yang menyebutkan bagaimana perjalanan sirosis heatis menjadi ensephalopathy, teori pertama menyebutkan adanya kegagalan hati memecah amino, teori kedua menyebutkan gamma aminobutiric acid (GABA) yang beredar sampai ke darah di otak.
Amonia diproduksi di saluran cerna oleh degradasi bakteri terhadap zat seperti amino, asam amino, purinm dan urea. Secara normal ammonia ini dipecah kembali menjadi urea di hati. Pada penyakit hati atau porosystemic shunting, kadar ammonia pada pembuluh darah portal tidak secara efisien diubah menjadi urea. Sehingga peningkatann kadar dari ammonia ini dapat memasuki sirkulasi pembuluh darah.
Ammonia mempunyai beberapa efek neurotoksik, termasuk mengganggu transit asam amino, air, dan elektrolit ke membrane neuronal. Ammonia juga dapat mengganggu pembentukan potensial eksitatory dan inhibitory. Sehingga pada derajat yang ringan, peningkatan ammonia dapat mengganggu konsentrasi penderita, dan pada derajat yang lebih berat dapat sampai membuat pasien mengalami koma.
Komplikasi ini merupakan kelainan neuropsikiatri akibat disfungsi hati. Mula-mula ada gangguan tidur kemudian berlanjut sampai gangguan kesadaran dan koma. Ensefalopati hepatic terjadi karena kegagalan hepar melakukan detoksifikasi bahan-bahan beracun (NH3 dan sejenisnya). NH3 berasal dari pemecahan protein oleh bakteri di usus. Oleh karena itu, peningkatan kadar NH3 dapat disebabkan oleh kelebihan asupan protein, konstipasi, infeksi, gagal hepar, dan alkalosis. Berikut pembagian stadium ensefalopati hepatikum:
Pembagian stadium ensefalopati hepatikum
Stadium
|
Manifestasi Klinis
|
0
|
Kesadaran normal, hanya
sedikit ada penurunan daya ingat, konsentrasi, fungsi intelektual, dan
koordinasi.
|
1
|
Gangguan pola tidur
|
2
|
Letargi
|
3
|
Somnolen, disorientasi
waktu dan tempat, amnesia
|
4
|
Koma, dengan atau tanpa
respon terhadap rangsang nyeri.
|
5. Hepatorenal syndrome
Pasien-pasien dengan sirosis yang memburuk dapat berkembang timbulnya komplikasi hepatorenal syndrome. Sindrom ini adalah suatu komplikasi yang serius dimana fungsi dari ginjal terganggu. Ini adalah suatu persoalan khas disfungsi ginjal, tanpa disertai kerusakan fisik pada ginjal. Sebagai gantinya, fungsi yang berkurang disebabkan oleh perubahan-perubahan dalam cara darah mengalir melalui ginjal-ginjalnya. Hepatorenal syndrome didefinisikan sebagai suatu kegagalan yang progresif dari ginjal untuk membersihkan unsur-unsur dari darah dan menghasilkan jumlah urin yang memadai walaupun beberapa fungsi-fungsi penting lain dari ginjal, seperti penahanan garam, mampu dipelihara /dipertahankan. Jika fungsi hati membaik atau sebuah hati yang sehat dicangkok kedalam seorang pasien dengan hepatorenal syndrome, ginjal-ginjal biasanya mulai bekerja kembali secara normal. Ini menunjukkan bahwa fungsi yang berkurang dari ginjal adalah akibat dari akumulasi unsur-unsur beracun dalam darah ketika hati gagal. Ada dua tipe dari hepatorenal syndrome. Satu tipe terjadi secara berangsur-angsur melalui waktu berbulan-bulan. Yang lainnya terjadi secara cepat melalui waktu dari satu atau dua minggu.
Sindrome ini memperlihatkan disfungsi berlanjut dari ginjal yang diobsrevasi pada pasien dengan sirosis dan disebabkan oleh adanya vasokonstriksi dari arteri besar dan kecil ginjal dan akibat berlangsungnya perfusi ginjal yang tidak sempurna. Kadar dari agen vasokonstriktor meningkat pada pasien dengan sirosis, temasuk hormon angiotensin, antidiuretik, dan norepinephrine.
Pada sindrom hepatorenal, terjadi gangguan fungsi ginjal akut berupa oligouri, peningkatan ureum, kreatinin, tanpa adanya kelainan organik ginjal. Kerusakan hati lanjut menyebabkan penurunan perfusi ginjal yang berakibat pada penurunan filtrasi glomerulus.
6. Hepatopulmonary syndrome
Sindrom hepatopulmonal adalah sindroma dimana terjadi sesak nafas dan hipoksemi yang disebabkan vasodilatasi berlebihan pada paru pada pasien dengan gangguan hepar. Dispneau dan hipoksemia tersebut akan memburuk pada posisi tubuh tegak lurus (vertikal), keadaan ini dinamakan platypnea dan orthodeoxia (ortodeksia).
Komplikasi ini terjadi karena adanya dilatasi arteri dan vena intrapulmonal mikroskopis pada pasien sirosis. Mekanisme pasti terjadinya keadaan ini masih belum jelas namun diduga karena klirens hepar yang menurun terhadap beberapa vasodilator seperti nitric oxide.
Dilatasi dari pembuluh darah ini menyebabkan hiperperfusi relatif terhadap ventilasi, mengakibatkan ketidakcocokkan ventilasi-perfusi dan hypoxemia. Pada keadaan ini terdapat peningkatan gradient antara tekanan parsial dari oksigen yang terdapat pada alveoli paru dan arteri yang tepat disebelahnya (alveolar-arterial [A-a] gradient), ketika pasien menghirup udara ruangan. Ditambah lagi pada sirosis lanjut sering ditemukan kegagalan output yang tinggi, yang menyebabkan jumlah waktu yang berkurang di dalam kapiler untuk setiap sel darah merah, yang akan mengeksaserbasi hipoksemia. Akibatnya pasien mengalami sesak napas, terutama dengan aktivitas berat yang membutuhkan tenaga.
7. Hypersplenism
Hipersplenisme adalah istilah yang berhubungan dengan suatu jumlah sel darah merah yang rendah (anemia), jumlah sel darah putih yang rendah (leucopenia), dan/atau suatu jumlah platelet yang rendah (thrombocytopenia).
Limpa (spleen) secara normal bertindak sebagai suatu saringan (filter) untuk mengeluarkan/menghilangkan sel-sel darah merah, sel-sel darah putih, dan platelet-platelet (partikel-partikel kecil yang penting uktuk pembekuan darah) yang lebih tua. Darah yang mengalir dari limpa bergabung dengan darah dalam vena portal dari usus-usus. Ketika tekanan dalam vena portal naik pada sirosis, ia bertambah menghalangi aliran darah dari limpa. Darah tersendat dan berakumulasi dalam limpa, dan limpa membengkak dalam ukurannya, suatu kondisi yang dirujuk sebagai splenomegaly. Adakalanya, limpa begitu bengkaknya sehingga ia menyebabkan sakit perut.
Ketika limpa membesar, ia menyaring keluar lebih banyak dan lebih banyak sel-sel darah dan platelet-platelet hingga jumlah-jumlah mereka dalam darah berkurang. Hypersplenism adalah istilah yang digunakan untuk menggambarkan kondisi ini, dan itu behubungan dengan suatu jumlah sel darah merah yang rendah (anemia), jumlah sel darah putih yang rendah (leucopenia/leukopenia), dan/atau suatu jumlah platelet yang rendah (thrombocytopenia/trombositopenia). Anemia dapat menyebabkan kelemahan, leukopenia dapat menjurus pada infeksi-infeksi, dan thrombocytopenia dapat mengganggu pembekuan darah dan berakibat pada perdarahan yang diperpanjang (lama).
8. Kanker Hati (hepatocellular carcinoma)
Sirosis yang disebabkan oleh penyebab apa saja dapat meningkatkan risiko kanker hati utama/primer (hepatocellular carcinoma). Utama (primer) merujuk pada fakta bahwa tumor berasal dari hati. Suatu kanker hati sekunder adalah satu yang berasal dari mana saja didalam tubuh dan menyebar (metastasis) ke hati.
SHERLOCK (1968) melaporkan dari 1073 penderita karsinoma hati menemukan 61,3 % penderita disertai dengan Sirosis Hepatis. Kemungkinan timbulnya karsinoma pada Sirosis Hepatis terutama pada bentuk postnekrotik ialah karena adanya hiperplasi noduler yang akan berubah menjadi adenomata multiple kemudian berubah menjadi karsinoma yang multiple.
9. Infeksi
Setiap penurunan kondisi badan akan mudah kena infeksi, termasuk juga penderita sirosis, kondisi badannya menurun. Menurut Schiff, Spellberg infeksi yang sering timbul pada penderita sirosis, diantaranya adalah : peritonitis, bronchopneumonia, pneumonia, tbc paru-paru, glomeluronefritis kronik, pielonefritis, sistitis, perikarditis, endokarditis, erysipelas maupun septikemia.
10. Koma hepatikum
Komplikasi yang terbanyak dari penderita Sirosis Hepatis adalah koma hepatikum. Timbulnya koma hepatikum dapat sebagai akibat dari faal hati sendiri yang sudah sangat rusak, sehingga hati tidak dapat melakukan fungsinya sama sekali. Ini disebut sebagai koma hepatikum primer. Dapat pula koma hepatikum timbul sebagai akibat perdarahan, parasentese, gangguan elektrolit, obat-obatan dan lain-lain, dan disebut koma hepatikum sekunder.
Pada penyakit hati yang kronis timbullah gangguan metabolisme protein, dan berkurangnya pembentukan asam glukoronat dan sulfat. Demikian pula proses detoksifikasi berkurang.
Pada keadaan normal, amoniak akan diserap ke dalam sirkulasi portal masuk ke dalam hati, kemudian oleh sel hati diubah menjadi urea. Pada penderita dengan kerusakan sel hati yang berat, banyak amoniak yang bebas beredar dalam darah. Oleh karena sel hati tidak dapat mengubah amoniak menjadi urea lagi, akhirnya amoniak menuju ke otak dan bersifat toksik/iritatif pada otak.
11. Ulkus peptikum
Menurut Tumen timbulnya ulkus peptikum pada penderita Sirosis Hepatis lebih besar bila dibandingkan dengan penderita normal. Beberapa kemungkinan disebutkan diantaranya ialah timbulnya hiperemi pada mukosa gaster dan duodenum, resistensi yang menurun pada mukosa, dan kemungkinan lain ialah timbulnya defisiensi makanan.
Pemeriksaan Penunjang
Pemeriksaan Laboratorium
Pemeriksaan laboratorik dianjurkan dilakukan sedini mungkin, tergantung dari lengkap tidaknya sarana yang tersedia. Disarankan pemeriksaan-pemeriksaan seperti berikut: golongan darah, Hb, hematokrit, jumlah eritrosit, lekosit, trombosit, waktu perdarahan, waktu pembekuan, morfologi darah tepi dan fibrinogen.
Pemeriksaan tes faal hati bilirubin, SGOT, SGPT, fosfatase alkali, gama GTkolinesterase, protein total, albumin, globulin, HBSAg, AntiHBS .
Pemeriksaan yang diperlukan pada komplikasi kegagalan fungsi ginjal, koma atau syok adalah: kreatinin, ureum, elektrolit, analisa gas darah, gula darah sewaktu, amoniak.
Pemeriksaan Laboratorium meliputi :
Bilirubin serum, AST(SGOT)/ALT(SPGT),LDH, Alkalin fosfotase, Albumin serum, Globulin, Darh lengkap, masa prototrombin, Fibrinogen, BUN, Amonia serum, Glukosa serum, Elektrolit, kalsium, Pemeriksaan nutrient, Urobilinogen urin, Urobilinogen fekal.
Pemeriksaan laboraturium pada sirosis hati meliputi temuan hal-hal berikut.
- Kenaikan SGOT (serum glutamil oksaloasetat) / aspartate transaminase (AST), SGPT (serum glutamil piruvat transaminase)/ alanine aminotransferase (ALT) dan gamma GT akibat kebocoran dari sel-sel yang rusak. Peninggian kadar gamma GT sama dengan transaminase, ini lebih sensitif tetapi kurang spesifik. Pemeriksaan laboratorium bilirubin, transaminase dan gamma GT tidak meningkat pada sirosis inaktif. SGOT dan SGPT meningkat tapi tidak terlalu tinggi, dimana biasanya SGOT>SGPT. Gamma Glukonil Transpeptidase (Gamma GT) konsentrasinya sama dengan alkali fosfatase pada penyakit hati. Niai normal SGOT adalah 5 sampai 40 unit per liter serum darah, sedangkan nilai normal SGPT adalah 7 sampai 56 unit per liter serum darah. Sumber lain mengatakan Nilai normal SGPT untuk dewasa adalah ≤ 34 IU/L untuk wanita dan ≤ 52 IU/L untuk pria, sedangkan nilai normal SGOT untuk dewasa adalah 6 - 34 IU/L IU/L untuk wanita dan 8 - 40 IU/L untuk pria. Rasio antara SGOT dan SGPT yang lebih besar atau sama dengan 2 merupakan suatu tanda penyakit hepar alkoholik terutama bila disertai peningkatan Gamma GT.
Kenaikan bukan indikasi pasti adanya sirosis namun juga harus dibarengi dengan gejala, tanda dan pemeriksaan penunjang lainnya. - Kadar Hb yang rendah (anemia), jumlah sel darah putih menurun (leukopenia), dan trombositopenia.
- Kadar albumin rendah. Terjadi bila kemampuan sel hati menurun. Albumin sintesisnya terjadi dijaringan hati, konsentrasi menurun sesuai perburukan sirosis.
- Globulin, konsentrasinya meningkat pada sirosis karena perubahan aktivitas sistem imun.
- Kadar kolinesterase (CHE) yang menurun kalau terjadi kerusakan sel hati. Pada perbaikan terjadi kenaikan CHE menuju nilai normal. Nilai CHE yang bertahan dibawah nilai normal, mempunyai prognosis yang kurang baik.
- Masa protrombin (Prothrombin Time (PT)) yang memanjang menandakan penurunan fungsi hati. Prothrombin time memanjang mencerminkan derajat tingkatan disfungsi sintesis hati.
- Pada sirosis fase lanjut, glukosa darah yang tinggi menandakan ketidakmampuan sel hati membentuk glikogen.
- Pemeriksaan marker serologi petanda virus untuk menentukan penyebab sirosis hati seperti HBsAg, HBeAg, HBV-DNA, HCV-RNA, dan sebagainya. Bila didapatkan HBsAg yang positif, sebaiknya diteruskan dengan HBeAg dan anti HBe. Bila didapatkan HBeAg positif, ini merupakan indikasi pengobatan antiviral. Bila SGOT dan SGPT normal, HBeAg negatif dan anti HBe positif, maka dapat dikatakan bahwa pasien ini menmderita sirosis dan juga carrier HBsAg inaktif. Bila HBeAg negatif dan anti HBe positif, kita harus berhati-hati, karena mungkin kita menghadapai pasien dengan pre-core mutant. Dalam hal ini diperlukan pemeriksaan HBV DNA kuantitatif. Bila HBV DNA kuantitatif positif dengan kadar HBV DNA 5,5 log IU/cc atau lebih maka penderita perlu mendapat terapi antiviral.
- Pemeriksaan alfa feto protein (AFP). Bila terus meninggi atau ≥200 ng/mL berarti telah terjadi transformasi ke arah keganasan yaitu terjadinya kanker hati primer (hepatoma).
- lkaline fosfatase meningkat 2-3 kali batas normal. Konsentrasi yang tinggi bisa ditemukan pada pasien kolangitis sklerosis primer dan sirosis billier primer.
- Bilirubin, konsentrasinya bisa normal pada sirosis hati kompensata, meningkat pada stadium lanjut.
- Natrium serum menurun pada sirosis dengan asites. Hiponatremi, terutama kadar serum ≤130 mmol/L, dapat mengindikasikan adanya komplikasi berat yang berhubungan dengan sirosis hepatis.
Urine
Dalam urin terdapat urobilinogen, juga terdapat bilirubin bila penderita ada ikterus. Pada penderita dengan asites, maka ekskresi natrium berkurang, dan pada penderita yang berat ekskresinya kurang dari 3 meq.
Tinja
Mungkin terdapat kenaikan sterkobilinogen. Pada penderita ikterus ekskresi pigmen empedu rendah.
Darah
Kelainan hematologi meliputi anemia, trombositopenia dan leukopenia. Biasanya dijumpai normositik normokromik anemia yang ringan, kadang-kadang dalam bentuk makrositer, yang disebabkan kekurangan asam folat dan vitamin B12 atau karena splenomegali. Bilamana penderita pernah mengalami perdarahan gastrointestinal, maka akan terjadi hipokromik anemia. Juga dijumpai leukopeni bersama trombositopeni. Waktu protombin memanjang dan tidak dapat kembali normal walaupun telah diberi pengobatan dengan vitamin K. gambaran sumsum tulang terdapat makronormoblastik dan terjadi kenaikan plasma sel pada kenaikan kadar globulin dalam darah.
Tes faal hati
Penderita sirosis banyak mengalami gangguan tes faal hati, lebih-lebih lagi bagi penderita yang sudah disertai tanda-tanda hipertensi portal. Hal ini tampak jelas menurunnya kadar serum albumin <3,0% sebanyak 85,92%, terdapat peninggian serum transaminase >40 U/l sebanyak 60,1%. Menurunnya kadar tersebut di atas adalah sejalan dengan hasil pengamatan jasmani, yaitu ditemukan asites sebanyak 85,79%.
Beberapa pemeriksaan penunjang diagnostik :
• Skan/biopsy hati : Mendeteksi infiltrate lemak, fibrosis, kerusakan jaringan hati
• Kolesistogrfai/kolangiografi : Memperlihatkan penyakit duktus empedu yang mungkin sebagai faktor predisposisi.
• Esofagoskopi : Dapat melihat adanya varises esophagus
• Portografi Transhepatik perkutaneus : Memperlihatkan sirkulasi system vena portal
• USG abdomen
• Pemeriksaan radiologik
Pemeriksaan radiologik dilakukan sedini mungkin bila perdarahan telah berhenti. Mula-mula dilakukan pemeriksaan esofagus dengan menelan bubur barium, diikuti dengan pemeriksaan lambung dan doudenum, sebaiknya dengan kontras ganda. Pemeriksaan dilakukan dalam berbagai posisi dan diteliti ada tidaknya varises di daerah 1/3 distal esofagus, atau apakah terdapat ulkus, polip atau tumor di esofagus, lambung, doudenum.
• Pemeriksaan endoskopik
Pemeriksaan endoskopik dengan fiberpanendoskop dewasa ini juga sudah dapat dilakukan di beberapa rumah-sakit besar di Indonesia. Dari publikasi pengarang-pengarang luar negeri dan juga ahli-ahli di Indonesia terbukti pemeriksaan endoskopik ini sangat penting untuk menentukan dengan tepat sumber perdarahan SMBA (saluran makan/cerna bagian atas). Tergantung ketrampilan dokternya, endoskopi dapat dilakukan sebagai pemeriksaan darurat sewaktu perdarahan atau segera setelah hematemesis berhenti. Sesuai dengan konsensus Baveno III, bila pada pemeriksaan endoskopi pasien sirosis tidak ditemukan varises (esofagus), dianjurkan pemeriksaan endoskopi ulang dalam 2 tahun. Bila ditemukan varises kecil, maka dilakukan endoskopi dalam 1 tahun, dan jika ditemukan varises besar, maka secepatnya dilakukan tindakan preventif untuk mencegah perdarahan pertama. Pada endoskopik darurat dapat ditentukan sifat dari perdarahan yang sedang berlangsung. Beberapa ahli langsung melakukan terapi sklerosis pada varises esofagus yang pecah, sedangkan ahli-ahli lain melakukan terapi dengan laser endoskopik pada perdarahan lambung dan esofagus. Keuntungan lain dari pemeriksaan endoskopik adalah dapat dilakukan pengambilan foto slide, film atau video untuk dokumentasi, juga dapat dilakukan aspirasi serta biopsi untuk pemeriksaan sitologi.
• Pemeriksaan ultrasonografi dan scanning hati
Pemeriksaan ultrasonografi dapat menunjang diagnosa hematemesis/melena bila diduga penyebabnya adalah pecahnya varises esofagus, karena secara tidak langsung memberi informasi tentang ada tidaknya hepatitis kronik, sirosis hati dengan hipertensi portal, keganasan hati dengan cara yang non invasif dan tak memerlukan persiapan sesudah perdarahan akut berhenti.
Dengan alat endoskop ultrasonografi, suatu alat endoskop mutakhir dengan transducer ultrasonografi yang berputar di ujung endoskop, maka keganasan pada lambung dan pankreas juga dapat dideteksi. Pemeriksaan scanning hati hanya dapat dilakukan di rumah sakit besar yang mempunyai bagian kedokteran nuklir. Dengan pemeriksaan ini diagnosa sirosis hati dengan hipertensi portal atau suatu keganasan di hati dapat ditegakkan.
USG pada sirosis hepatis
Gambarannya meliputi gambaran spesifik pada organ-organ hati, lien, dan traktus biliaris. Pemeriksaan USG sudah mulai dilakukan sebagai sarana pemeriksaan rutin pada penyakit hati karena pemeriksaannya noninvasif dan mudah dilakukan. Pemeriksaan USG meliputi sudut hati, pinggir hati, permukaan hati, ukuran, homogenitas, adanya massa, asites, splenomegali, gambaran vena hepatika, vena porta, pelebaran saluran empedu/HBD, daerah hipo atau hiperekoik atau adanya SOL (space occupying lesion). Pada sirosis lanjut, hati mengecil dan noduler, permukaan irreguler, dan ada peningkatan ekogenitas parenkim hati. Selain itu USG juga dapat menilai asites, splenomegali, thrombosis vena porta, pelebaran vena porta, dan skrining karsinoma hati pada pasien sirosis. Diperlukan pengalaman seorang sonografer karena banyak faktor subyektif. Sonografi bisa mendukung diagnosis sirosis hati terutama stadium dekompensata, hepatoma/tumor, ikterus obstruktif batu kandung empedu dan saluran empedu.
Pada sirosis terlihat hepar dengan permukaan yang kasar, bertepi tumpul. gambaran hiperechoic yang tidak difus atau heterogen. Gambar saluran darah tampak tegas dan pada keadaan lanjut, pembuluh darah berkelok-kelok. Hepatorenal kontras yang positif yang tidak selalu didapatkan.
a.Gambaran USG pada hati
Terdapat gambaran iregularitas penebalan permukaan hati, membesarnya lobus kaudatus, rekanalisasi vena umbilikus, dan ascites. Ekhoparenkim sangat kasar menjadi hiperekhoik karena fibrosis dan pembentukan mikronodul menjadikan permukaan hati sangat ireguler, hepatomegali; kedua lobus hati mengecil atau mengerut atau normal. Terlihat pula tanda sekunder berupa asites, splenomegali, adanya pelebaran dan kelokan-kelokan vena hepatika, v. lienalis dan v. porta (hipertensi porta). Duktus biliaris intrahepatik dilatasi, ireguler dan berkelok-kelok.
b. Gambaran USG pada lien
Tampak peningkatan ekhostruktur limpa karena adanya jaringan fibrosis, pelebaran diameter vena lienalis serta tampak lesi sonolusen multipel pada daerah hilus lienalis akibat oleh adanya kolateral.
c. Gambaran USG pada traktus biliaris.
Sludge (lumpur empedu) terlihat sebagai material hiperekhoik yang menempati bagian terendah kandung empedu dan sering bergerak perlahan-lahan sesuai dengan posisi penderita, jadi selalu membentuk lapisan permukaan dan tidak memberikan bayangan akustik di bawahnya. Pada dasarnya lumpur empedu tersebut terdiri atas granula kalsium bilirubinat dan kristal-kristal kolesterol sehingga mempunyai viskositas yang lebih tinggi daripada cairan empedu sendiri. Dinding kandung empedu terlihat menebal. Duktus biliaris ekstrahepatik biasanya normal.
Pemeriksaan penunjang lainnya yang dapat dilakukan antara lain pemeriksaan radiologi dengan menelan bubur barium (barrium meal) untuk melihat varises esofagus, pemeriksaan esofagoskopi untuk melihat besar dan panjang varises serta sumber pendarahan, pemeriksaan sidikan hati dengan penyuntikan zat kontras, CT scan, angiografi, dan endoscopic retrograde chlangiopancreatography (ERCP).
PENATALAKSANAAN
Terapi medis farmakologis spesifik dapat diaplikasikan terhadap berbagai penyakit hepar dalam rangka mengurangi gejala dan mencegah berkembangnya sirosis. Beberapa contoh diantaranya prednisone dan azathioprine untuk hepatitis autoimun, interferon dan agen antiviral lainnya untuk hepatitis B dan C, flebotomi untuk hemokromatosis, asam ursodeoksikolik untuk sirosis biliaris primer, dan trientine dan zinc untuk penyakit wilson.
Terapi-terapi ini akan secara progresif menjadi tidak efektif jika penyakit hepar kronis menjadi sirosis. Ketika sirosis terjadi, penatalaksanaan diarahkan untuk manajemen komplikasi yang muncul. Komplikasi yang paling membutuhkan perhatian diantaranya perdarahan variseal, asites, ensefalopati hepatik, namun demikian keluhan kronis pasien lainnya juga perlu diperhatikan.
Etiologi sirosis mempengaruhi penanganan sirosis hepatis. Terapi ditujukan untuk mengurangi progresi penyakit, menghindari bahan bahan yang biasa menambah kerusakan hati, pencegahan dan penanganan komplikasi. Bilamana tidak ada koma hepatic, berikan diet yang mengandung protein 1gram/kgBB dan kalori sebanyak 2000-3000 kkal/ hari.
Terapi-terapi ini akan secara progresif menjadi tidak efektif jika penyakit hepar kronis menjadi sirosis. Ketika sirosis terjadi, penatalaksanaan diarahkan untuk manajemen komplikasi yang muncul. Komplikasi yang paling membutuhkan perhatian diantaranya perdarahan variseal, asites, ensefalopati hepatik, namun demikian keluhan kronis pasien lainnya juga perlu diperhatikan.
Etiologi sirosis mempengaruhi penanganan sirosis hepatis. Terapi ditujukan untuk mengurangi progresi penyakit, menghindari bahan bahan yang biasa menambah kerusakan hati, pencegahan dan penanganan komplikasi. Bilamana tidak ada koma hepatic, berikan diet yang mengandung protein 1gram/kgBB dan kalori sebanyak 2000-3000 kkal/ hari.
Tatalaksana pasien sirosis hati yang masih kompensata ditujukan untuk mengurangi progresi kerusakan hati. Terapi pasien ditujukan untuk menghilangkan etiologi diantaranya alcohol dan bahan bahan lain yang toksik dan dapat mencederai hati dihentikan penggunaannnya. Pemberian asetaminofen, kolkisisn, dan obat herbal bisa menghambat kolagenik.
Pada Hepatitis autoimun bisa diberikan steroid atau immunosupresif. Pada hemokromatosis flebotomi setiap minggu sampai konsentrasi bias menjadi normal dan diulang sesuai kebutuhan.Pada penyakit hati nonalkoholik , menurunkan berat badan akan mencegah terjadinya sirosis.
Pada hepatitis B, Interferon alfa dan lamivudin (analog nukleosida) merupakan terapi utama. Lamivudin sebagai terapi lini pertama diberikan 100mg secara oral setiap hari selama satu tahun. Namun pemberian lmivudin setelah 9-12 bulan menimbulkan mutasi YMDD sehingga terjadi resistensi obat interferon alfa diberikan secara subcutan 3MIU , tiga kali seminggu selama 4-6 bulan.
Pada hepatitis C kronis, kombinasi interferon dengan ribavirin merupakan terapi standar. Interferon diberikan secara suntikan subcutan dengan dosis 5 MIU tiga kali seminggu dan dikombinasi ribavirin 800-1000 mg/hari selama 6 bulan.
Pada pengobatan fibrosis hati : pengobatan antifibrotik pada saat ini lebih mengarah kepada peradangan dan tidak terhadap fibrosis. Di masa mendatang, menempatkan sel stellata sebagai target pengobatan dan mediator fibrogenik akan merupakan terapi uatama.
Pengobatan untuk mengurangi aktifasi dari sel stelata bias merupakan salah satu pilihan. Interferon mempunyai aktifiats antifibrotik yang dihubungkan dengan pengurangan aktivasi sel stelata. Kolkisin memliki efek antiperadangan dan mencegah pembentukan kolagen , namun belum terbukti dalam penenlitian sebagai antifibrosis dan sirosis . Metotreksat dan vitamin A juga dicobakan sebagai antifibrosis.
Pengobatan sirosis hati pada prinsipnya berupa:
1. Suportif, yaitu :
- Istirahat yang cukup sampai terdapat perbaikan ikterus, asites dan demam.
- Pengaturan makanan yang cukup dan seimbang; diet rendah protein (diet hati III : protein 1 g/kgBB, 55 g protein, 2.000 kalori).
- Bila ada asites diberikan diet rendah garam II (600-800 mg) atau III (1.000-2.000 mg).
- Bila proses tidak aktif, diperlukan diet tinggi kalori (2.000-3.000 kalori) dan tinggi protein (80-125 g/hari).
- Bila ada tanda prekoma atau koma hepatikum, jumlah protein dalam makanan dihentikan (diet hati I) untuk kemudian diberikan kembali sedikit demi sedikit sesuai toleransi dan kebutuhan tubuh, misalnya : cukup kalori, protein 1gr/kgBB/hari dan vitamin
- Pengobatan berdasarkan etiologi. Misalnya pada sirosis hati akibat infeksi virus C dapat dicoba dengan interferon.
2. Causative
Pencangkokan hati efektif dilakukan pada penderita yang sirosisnya telah berkembang. Tetapi bila penderita tetap mengkonsumsi alkohol atau jika penyebabnya tidak dapat diatasi, maka hati yang dicangkokkan pada akhirnya juga bisa mengalami sirosis
Telah dikembangkan perubahan strategi terapi bagian pasien dengan hepatitis C kronik yang belum pernah mendapatkan pengobatan IFN seperti:
- kombinasi Interferon (IFN) dengan ribavirin (RIB)
- Terapi kombinasi IFN dan Ribavirin terdiri dari IFN 3 juta unit 3 x seminggu dan RIB 1000-2000 mg perhari tergantung berat badan (1000mg untuk berat badan kurang dari 75kg) yang diberikan untukjangka waktu 24-48 minggu.
- terapi induksi IFN
- Terapi induksi Interferon yaitu interferon diberikan dengan dosis yang lebih tinggi dari 3 juta unit setiap hari untuk 2-4 minggu yang dilanjutkan dengan 3 juta unit 3 x seminggu selama 48 minggu dengan atau tanpa kombinasi dengan RIB.
- terapi dosis IFN tiap hari
- Dasar pemberian IFN dengan dosis 3 juta atau 5 juta unit tiap hari sampai HCV-RNA negatif di serum dan jaringan hati.
3. Pengobatan yang spesifik dari sirosis hati akan diberikan jika telah terjadi komplikasi seperti:
a. Asites
Dapat dikendalikan dengan terapi konservatif yang terdiri atas:
- istirahat
- diet rendah garam (200-500 mg/hari) : untuk asites ringan dicoba dulu dengan istirahat dan diet rendah garam dan penderita dapat berobat jalan dan apabila gagal maka penderita harus dirawat.
- membatasi jumlah pemasukan cairan selama 24 jam, hanya sampai 1 liter atau kurang.
- diuretic
Pemberian diuretic hanya bagi penderita yang telah menjalani diet rendah garam dan pembatasan cairan namun penurunan berat badannya kurang dari 1 kg setelah 4 hari. Mengingat salah satu komplikasi akibat pemberian diuretic adalah hipokalemia dan hal ini dapat mencetuskan hepatic encepalophaty (ensefalopati hepar), maka pilihan utama diuretic adalah spironolacton (50-100 mg/hari), mulai dengan dosis rendah, serta dapat dinaikkan dosisnya bertahap sampai 300 mg/ hari setelah 3-4 hari tidak terdapat perubahan, apabila dengan dosis maksimal diuresinya belum tercapai maka dapat kita kombinasikan dengan furosemid.
Terapi lain:
Sebagian kecil penderita asites tidak berhasil dengan pengobatan konservatif. Pada keadaan demikian pilihan kita adalah parasintesis.
Tindakan parasintesis ini dilakukan atas indikasi :
- Mengurangi rasa sakit
- Mengurangi sesak
- Mengurangi komplikasi seperti perdarahan varises dan sindrom hepatorenal
- Untuk diagnosis dan tindakan bedah
Mengenai parasintesis cairan asites dapat dilakukan 5-10 liter / hari, dengan catatan harus dilakukan infus albumin sebanyak 6 – 8 gr/l cairan asites yang dikeluarkan. Ternyata parasintesa dapat menurunkan masa opname pasien. Prosedur ini tidak dianjurkan pada Child’s C, Protrombin < 40%, serum bilirubin > dari 10 mg/dl, trombosit < 40.000/mm3, creatinin > 3 mg/dl dan natrium urin < 10 mmol/24 jam.
b. Spontaneous bacterial peritonitis
Infeksi cairan dapat terjadi secara spontan, atau setelah tindakan parasintese. Tipe yang spontan terjadi 80% pada penderita sirosis hati dengan asites, sekitar 20% kasus. Keadaan ini lebih sering terjadi pada sirosis hati stadium kompesata yang berat. Pada kebanyakan kasus penyakit ini timbul selama masa rawatan. Infeksi umumnya terjadi secara Blood Borne dan 90% Monomicroba. Pada sirosis hati terjadi permiabilitas usus menurun dan mikroba ini beraasal dari usus. Adanya kecurigaan akan SBP bila dijumpai keadaan sebagai berikut:
- Suspek grade B dan C sirosis hati dengan asites
- Klinis mungkin tidak tampak dan leukosit normal
- Protein biasanya < 1g/dl
- Biasanya monomicrobial dan gram hegatif
- Dimulai terapi dengan antibiotik jika asites > 250 mm polimorf
- 50% biasanya meninggal
- 69% biasanya berulang dalam waktu 1 tahun
Pengobatan SBP dengan memberikan Cephalosporins Generasi III (Cefotaxime), secara parental selama lima hari, atau Qinolon secara oral. Mengingat akan rekurennya tinggi maka untuk profilaxis dapat diberikan Norfloxacin (400mg/hari) selama 2-3 minggu.
c. Hepatorenal syndrome
Adapun kriteria diagnostik sindrom hepato-renal dapat kita lihat sebagai berikut :
Major:
- Hepatitis kronik dengan asites
- Laju filtrasi glomerulus yang menurun
- Serum Kreatin > 1,5 mg/dl
- Kreatine clearance (24 hour) < 4,0 ml/menit
- Tidak ada infeksi, kehilangan cairan, atau asites
- Proteinuria < 500 mg/hari
- Tidak ada perbaikan dengan pemberian plasma
Minor:
- Volume urin < 1 liter/hari
- Volume garam < 10 mmol/liter
- Osmolaritas urin > osmolaritas plasma
- Konsentrasi garam < 13 mmol/liter
Sindrom ini dicegah dengan menghindari pemberian Diuretik yang berlebihan, pengenalan secara dini setiap penyakit seperti gangguan elektrolit, perdarahan dan infeksi.
Penanganan secara konservatif dapat dilakukan berupa : Restriksi selektif cairan, garam, potassium dan protein. Serta menghentikan obat-obatan yang Nefrotoxic. Manitol tidak bermanfaat bahkan dapat menyebabkan Asidosis intra seluler. Diuretik dengan dosis yang tinggi juga tidak bermanfaat, karena dapat mencetuskan perdarahan dan shock. Transjugular intrahepatic portosystemic shunt (TIPS) hasil jelek pada Child’s C, namun dapat dipertimbangkan pada pasien yang akan dilakukan transplantasi. Pilihan terbaik adalah transplantasi hati yang diikuti dengan perbaikan dan fungsi ginjal.
d. Perdarahan karena pecahnya Varises Esofagus
Kasus ini merupakan kasus emergensi sehingga penentuan etiologi sering dinomo rduakan, namun yang paling penting adalah penanganannya lebih dulu. Prinsip penanganan yang utama adalah tindakan Resusitasi sampai keadaan pasien stabil, dalam keadaan ini maka dilakukan:
- Pasien diistirahatkan dan dipuasakan
- Bila perdarahan banyak, sistol dibawah 100 mmHg, diatas 100 x/mnt atau Hb dibawah 9 gr% diberikan pemasangan IVFD berupa garam fisiologis, dekstrose/salin dan transfusi darah seperlunya.
- Pemasangan Naso Gastric Tube, hal ini mempunyai banyak sekali kegunaannya yaitu: untuk mengetahui perdarahan, cooling dengan es, pemberian obat-obatan, evaluasi darah
- Pemberian obat-obatan berupa antasida, ARH2, Antifibrinolitik, VitaminK, Vasopressin, Octriotide dan Somatostatin
- Disamping itu diperlukan tindakan-tindakan lain dalam rangka menghentikan perdarahan misalnya Pemasangan Ballon Tamponade dan Tindakan Skleroterapi / Ligasi atau Oesophageal Transection.
- SB tube (Sengstaken-Blakemore)
- Skleroterapi
- Operasi
- Foto koagulasi
- propanolol
Medikamentosa Gejala
Pruritus (Gatal-Gatal)
Pruritis adalah suatu gejala umum pada penyakit hati kolestatis (misalnya sirosis bilier primer) dan pada penyakit hati non-kolestatis (misalnya hepatitis C). Walaupun peningkatan kadar asam empedu pada serum dahulu diduga sebagai penyebab pruritus, opioid endogen lebih memungkinkan sebagai suatu pruritogen. Keluhan gatal-gatal ringan dapat mendapatkan respons baik terhadap pengobatan dengan antihistamin dan amonium laktat topikal.
Kolestiramin (cholestyramine) merupakan salah satu terapi pilihan untuk pruritus pada penyakit hati. Untuk menghindari gangguan absorpsi gastrointestinal, perhatian sebaiknya diberikan untuk interaksi antara obat pengikat anion organik ini dengan pengobatan lainnya.
Obat-obat lain yang dapat mengurangi atau menghilangkan gejala gatal selain antihistamin (hidroksizin, difenihidramin) dan krim kulit amonium laktat 12%, diantaranya adalah asam ursodeoksikolik, doksepin, dan rifampin. Naltrexone dapat efektif tetapi sangat sulit ditoleransi oleh pasien. Gabapentin tidak dapat diandalkan. Pasien dengan pruritus parah mungkin memerlukan pemberian terapi cahaya ultraviolet atau plasmaferesis.
Defisiensi Zink
Defisiensi zinc umum ditemukan pada pasien dengan sirosis. Pemberian zinc sulfate 220 mg secara oral dua kali sehari dapat memperbaiki dysgeusia dan menambah nafsu makan. Selain itu, pemberian zink efektif terhadap pengobatan kram otot dan merupakan terapi tambahan untuk ensefalopati hepatik.
Beberapa pasien laki-laki dapat mengalami hipogonadisme. Pasien dengn gejala berat dapat menjalani terapi dengan preparat testosteron topikal, walaupun efikasi dan keamanannya belum diteliti secara tuntas. Serupa dengan itu manfaat dan keamanan terapi growth hormone masih belum sepenuhnya jelas.
Osteoporosis
Pasien sirosis dapat mengalami osteoporosis. Suplementasi kalsium dan vitamin D penting pada pasien dengan risiko tinggi osteoporosis, terutama pasien kolestasis kronis atau sirosis bilier primer dan pasien yang menerima pengobatan kortikosteroid untuk hepatitis autoimunnya. Temuan mineralisasi tulang yang menurun pada pemeriksaan densitometri tulang dapat dipertimbangkan untuk diberikan aminobifosfonat (misalnya alendronate sodium).
Sirosis Akibat Hepatitis Viral
Menurut sebuah analisis data dari penelitian TURQUOISE-II, yang dipaparkan pada Oktober 2014 pada acara the Annual Scientific Meeting of the American College of Gastroenterology (ACG), pengobatan dengan kombinasi protease inhibitor ABT-450 yang ditambahkan ritonavir, inhibitor NS5A ombitasvir, inhibitor polimerase non-nukleosida dasabuvir, dan ribavirin (3D + RBV) memperbaiki hasil pengukuran fungsi hepar setelah 12 minggu pada pasien hepatitis C dengan sirosis. .
Perbaikan signifikan dari kondisi sebelumnya terlihat pada minggu ke 12 untuk enzim hati ALT (alanine aminotransferase/SGPT), AST (aspartate aminotransferase/SGOT), and gamma-glutamyl transferase (GGT). Untuk pasien dengan kadar transaminase yang meningkat sebelum pengobatan, kadar mencapai normal setelah 12 minggu pada 70-90% kasus. Perbaikan signifikan juga diamati pada kadar bilirubin terkonjugasi dan albumin pada prothrombine time setelah 12 minggu.
Vaksinasi
Pasien dengan penyakit hati kronis sebaiknya mendapatkan vaksinasi untuk melindungi mereka dari hepatitis A. Langkah perlindungan lainnya termasuk vaksinasi terhadap influenza dan pneumokokus.
Obat-obat hepatotoksik yang berpotensi memberi efek pada pasien sirosis
Pemberian obat-obatan baru akan membutuhkan kerja kimiawi liver yang semakin berat, pasien dengan penyakit hati akan lebih terdampak bahkan dapat menjadi kondisi yang superimposed. Obat-obatan yang diasosiasikan dengan penyakit hati karena induksi obat diantaranya adalah:
- Nonsteroidal anti-inflammatory drugs (NSAIDs)
- Amoxicillin-clavulanate
- Ketoconazole
- Chlorpromazine
- Isoniazid
- Valproic acid
- Erythromycin
- Ezetimibe
Statin
Inhibitor hepatic 3-methylglutaryl coenzyme A (HMG CoA) reductase sering dihubungkan dengan peningkatan ringan kadar alanine aminotransferase (ALT). Namun demikian, hepatotoksisitas parah jarang dilaporkan terjadi. Literatur mensugestikan bahwa statin dapat digunakan secara aman pada pasien dengan penyakit hati kronis. Tentu saja, pemeriksaan kimiawi hati sebaiknya secara berkala dilakukan setelah pemberian obat.
Dalam sebuah studi kohort retrospektif (1988-2011) yang mengevaluasi mortalitas pada pasien sirosis yang sedang diberikan statin (n=81) dibandingkan tanpa statin (n=162), Kumar et al. tidak menemukan hubungan antara mortalitas dan penggunaan statin, tapi mereka memberi catatan bahwa statin mungkin dapat menyebabkan dekompensasi yang tertunda.
Pada sebuah studi akan efek statin pada 58 pasien dengan sirosis biliaris primer, Rajab dan Kaplan menyimpulkan bahwa statin aman digunakan pada pasien dengan kondisi ini. Individu pada penelitian ini menggunakan statin dalam median periode 41 bulan, dengan kadar ALT diukur setiap 3 bulan. Peneliti menemukan bahwa kadar ALT tidak meningkat, meningkat sedikit pada saat pemberian statin namun menjadi normal saat analisis follow-up. Pasien tidak mengeluh nyeri atau kelemahan otot, dan kolesterol serun turun sebesar 30%.
Analgesik
Penggunaan analgesik pada pasien dengan sirosis dapat menjadi masalah. Walaupun acetaminophen/asetaminofen dikenal sebagai hepatotoksin, kebanyakan pakar hepar mengizinkan penggunaan asetaminofen sampai dengan 2000mg per hari.
NSAID dapat menjadi predisposisi pasien sirosis untuk mengalami perdarahan saluran pencernaan. Pasien dengan sirosis dekompensata memiliki resiko akan terjadinya insufisiensi ginjal karena induksi NSAID, diduga karena inhibisi prostaglandin dan perburukan aliran darah renal. Analgesik opiate tidak merupakan kontraindikasi tapi harus digunakan dengan kewaspadaan pada pasien yang sebelumnya memiliki ensefalopati hepatik karena obat tersebut berpotensi kian memperburuk fungsi mental sebelumnya.
Obat-obat lainnya
Antibiotik aminoglikosida dipertimbangkan sebagai nefrotoksin obligat pada pasien dengan sirosis dan sebaiknya dihindari. Estrogen dan progesteron dosis rendah tampaknya aman untuk kondisi penyakit hati.
Sebuah ulasan oleh Lewis dan Stine memberikan rekomendasi tentang penggunaan yang aman pada pemberian obat pada pasien dengan sirosis, diantaranya:
- Secara umum diberikan dosis obat yang rendah, terlebih pada pasien dengan disfungsi hepar yang signifikan
- Proton pump inhibitor (PPI) dan bloker histamine-2 sebaiknya digunakan untuk indikasi yang tepat dan perlu, karena dapat mengakibatkan infeksi serius pada pasien dengan sirosis
Manajemen Nutrisi
Penentuan diet pada penderita sirosis hati sering menimbulkan dilema. Di satu sisi, diet tinggi protein untuk memperbaiki status nutrisi akan menyebabkan hiperamonia yang berakibat terjadinya ensefalopati. Sedangkan bila asupan protein rendah maka kadar albumin dalam darah akan menurun sehingga terjadi malnutrisi yang akan memperburuk keadaan hati. Untuk itu, diperlukan suatu solusi dengan nutrisi khusus hati, yaitu Aminoleban Oral. Aminoleban Oral mengandung AARC kadar tinggi serta diperkaya dengan asam amino penting lain seperti arginin, histidin, vitamin, dan mineral. Nutrisi khusus hati ini akan menjaga kecukupan kebutuhan protein dan mempertahankan kadar albumin darah tanpa meningkatkan risiko terjadinya hiperamonia. Pada penderita sirosis hati yang dirawat di rumah sakit, pemberian nutrisi khusus ini terbukti mempercepat masa perawatan dan mengurangi frekuensi perawatan.
Dengan nutrisi khusus ini diharapkan status nutrisi penderita akan terjaga, mencegah memburuknya penyakit hati, dan mencegah terjadinya ensefalopati hepatik sehingga kualitas serta harapan hidup penderita juga akan membaik.
Diet Garam Rendah I (DGR I)
Diet garam rendah I diberikan kepada pasien dengan edema, asites dan atau atau hipertensi berat. Pada pengolahan makanannya tidak menambahkan garam dapur. Dihindari bahan makanan yang tinggi kadar natriumnya. Kadar Natrium pada Diet garam rendah I ini adalah 200-400 mg Na.
Diet Hati I (DH I)
Diet Hati I diberikan bila pasien dala keadaan akut atau bila prekoma sudah dapat diatasi dan pasien sudah mulai mempunyai nafsu makan. Melihat keadaan pasien, makanan diberikan dalam bentuk cincang atau lunak. Pemberian protein dibatasi (30 g/hari) dan lemak diberikan dalam bentuk mudah dicerna. Formula enteral dengan asam amino rantai cabang (Branched Chain Amino Acid /BCAA) yaitu leusin, isoleusin, dan valin dapat digunakan. Bila ada asites dan diuresis belum sempurna, pemberian cairan maksimal 1 L/hari.
Makanan ini rendah energi, protein, kalsium, zat besi, dan tiamin; karena itu sebaiknya diberikan selama beberapa hari saja. Menurut beratnya retensi garam atau air, makanan diberikan sebagai Diet Hati I Garam rendah. Bila ada asites hebat dan tanda-tanda diuresis belum membaik, diberikan Diet Garam Rendah I. Untuk menambah kandungan energi, selain makanan per oral juga diberikan makanan parenteral berupa cairan glukosa.
Diet Hati II (DH II)
Diet hati II diberikan sebagai makanan perpindahan dari diet hati II kepada pasien dengan nafsu makannya cukup. Menurut keadaan pasien, makanan diberikan dalam bentuk lunak / biasa. Protein diberikan 1 g/Kg berat badan dan lemak sedang (20-25% dari kebutuhan energi total) dalam bentuk yang mudah dicerna. Makanan ini cukup mengandung energi, zat besi, vitamin A & C, tetapi kurang kalsium dan tiamin. Menurut beratnya retensi garam atau air, makanan diberikan sebagai diet hati II rendah garam. Bila asites hebat dan diuresis belum baik, diet mengikuti pola Diet Rendah garam I.
Diet Hati III (DH III)
Diet Hati III diberikan sebagai makanan perpindahan dari Diet Hati II atau kepada pasien hepatitis akut (Hepatitis Infeksiosa/A dan Hepatitis Serum/B) dan sirosis hati yang nafsu makannya telah baik, telah dapat menerima protein, lemak, mineral dan vitamin tapi tinggi karbohidrat. Menurut beratnya retensi garam atau air, makanan diberikan sebagai Diet Hati III Garam Rendah I
Asupan berdasarkan penelitian terbaru
- Diet tempe pada sirosis hati sebagai upaya meningkatkan kadar albumin dan perbaikan ensefalopati hepatic. Pada penelitian ini membandingkan antara diet hati II dan III (diet konvensional) dengan diet tempe dalam meningkatkan kadar albumin darah dan menurunkan derjat ensepalohetik selama 20 hari. Dan hasilnya diet tempe dapat meningkatkan albumin darah, menurunkan ammonia dalam darah, meningkatkan psikomotor dan menurunkan ensefalopatik hepatic.
- Diet masukan protein pada pasien ensefalohepatik dan Sirosis hepatic yang dilakukan oleh beberapa ahli gizi. Dari beberapa ahli gizi berbeda pendapat mengenai batasan protein yang diberikan pada pasien sirosis hepatic, namun pada pelaksaannya tetap mengacu pada konsensus ESPEN ( European Society for Clinical Nutrition and Metabolism) tentang nutrisi pada pasien dengan penyakit hati yang kronik, yaitu :
Kondisi Klinis
|
Energi/Non protein (K.cal/Kg)
|
Protein (g/Kg)
|
Sirosis yang dapat mengkompensasi
komplikasi.
|
25
- 35
|
1,0
– 1,2
|
Intake yang tidak adekuat dan
malnutrisi
|
35 - 40
|
1,5
|
Ensepalopathy I - II
|
25
- 35
|
Pada
fase transisi 0,5 kemudian 1,0 – 1,5 , jika ditoleransi : diberikan
protein nabati. Suplemen BCAA
|
Ensepalopathy III –IV
|
25 - 35
|
0,5 – 1,2, Suplemen
BCAA
|
Jika menggunakan nutrisi parenteral, kalori non protein
yang didalamnya terkandung lemak dan glukosa sekitar 35 – 50 %.
|
||
BCAA = Branched-Chained Amino Acid
Resiko pembedahan pada pasien sirosis hepatik
Pembedahan dan anestesi total (general) membawa beberapa risiko pada pasien dengan sirosis. Anestesia mengurangi cardiac output, menginduksi vasodilatasi splanknik (splanchnic), dan menyebabkan pengurangan 30-50% aliran darah hepar. Hal ini menempatkan sirosis hepatik dalam resiko tambahan untuk mengalami dekompensasi.
Pembedahan dikatakan aman untuk keadaan hepatitis kronis yang ringan. Risikonya untuk pasien dengan hepatitis kronis yang parah belum dipastikan. Pasien dengan sirosis yang terkompensasi dengan baik, memiliki resiko morbiditas dan mortalitas yang meningkat namun tetap dapat dalam batas aman. Perhatian sebaiknya diberikan untuk menghindari infeksi post operatif, overload cairan, sedatif dan analgesik yang tidak perlu, dan obat-obatan yang memiliki potensi hepatotoksik dan nefrotoksik (contohnya antibiotik aminoglikosida).
Pada masa sebelum dikenalnya laparaskopi, sebuah studi tentang pembedahan abdominal nonshunt menunjukkan angka mortalitas 10% pada pasien dengan sirosis Child kelas A, dibandingkan angka mortalitas 30% pada pasien dengan sirois Child kelas B dan angka mortalitas mortalitas 75% untuk pasien dengan sirosis Child kelas C. Walaupun kolesistektomi adalah salah satu pembedahan yang termasuk beresiko tinggi, banyak laporan telah menunjukkan suksesnya kolesistektomi laparoskopik pada pasien dengan sirosis Child kelas A dan B.
Beberapa studi menggunakan skor MELD (Model for End stage Liver Disease) sebagai alat untuk memprediksi hasil akhir dalam pembedahan abdominal pada pasien dengan gangguan hepar lanjut. Pada satu studi, skor MELD yang lebih besar dari 14 adalah prediksi yang lebih akurat akan kemungkinan kematian postoperatif dibandingkan sirosis klasifikasi Child kelas C. Pada studi pasien dengan sirosis yang menjalani pembedahan mayor digestif, ortopedik, atau kardiovaskuler, nilai MELD preoperatif dan angka mortalitas 30 hari pasca operasi adalah sebagai berikut :
- Skor MELD kurang atau sama dengan 7 : angka mortalitas 5,7%
- Skor MELD 8-11 : angka mortalitas 10,3%
- Skor MELD 12-15 : angka mortalitas 25,4%
- Skor MELD 16-20 : angka mortalitas 44%
- Skor MELD 21-25 : angka mortalitas 53,8%
- Skor MELD lebih besar daripada 26 : angka mortalitas 90%
Resiko dan manfaat dari suatu pembedahan sebaiknya dipertimbangkan dengan baik sebelum menyarankan pasien sirosis menjalani pembedahan tersebut.
Transplantasi Hepar
Transplantasi liver telah muncul sebagai strategi penting dalam manajemen pasien dengan sirosis dekompensasi. Pasien sebaiknya mempertimbangkan transplantasi hati setelah timbul tanda-tanda adanya dekompensasi hepar.
Kemajuan dalam teknik pembedahan, pelestarian organ, dan immunosupresi telah menghasilkan kemajuan dramatis dalam kelangsungan hidup pasca operasi. Pada awal 1980an, persentase pasien yang bertahan hidup setelah 1 tahun dan 5 tahun adalah hanya 70% dan 15%. Saat ini pasien dapat memiliki angka kelangsungan hidup satu tahun sebesar 85-90% dan survival rate (angka kelangsungan hidup) lima tahun lebih besar dari 70%. Kualitas hidup setelah transplantasi dalah baik dalam kebanyakan kasus.
Kontraindikasi Transplantasi Hepar
Kontraindikasi transplantasi hati meliputi antara lain penyakit kardiovaskular atau pulmonal yang berat, pelaku penyalahgunaan obat atau alkohol, keganasan di luar hepar, sepsis, atau gangguan psikososial yang dapat membahayakan kepatuhan pasien dalam menjalani pengobatan dan perawatan pasca transplantasi.
Menurut petunjuk untuk penyakit hepar alkoholik tahun 2010 dari the American Association for the Study of Liver Diseases, pasien yang penyakit hati kronisnya berhubungan dengan penyalahgunaan alkohol sebaiknya dipertimbangkan sebagai kandidat untuk transplantasi setelah evaluasi medis dan psikososial yang memuat assessment formal akan kemungkinan kemampuan abstinensia alkohol dalam waktu lama.
Dalam sebuah penelitian / studi yang dilakukan secara luas di negara Denmark pada tahun 1990-2013 yang mengevaluasi insidensi kumulatif dari peminum alkohol berat pada 156 resipien transplantasi hepar untuk penyakit hepar alkoholik, Askgaard et al menemukan bahwa hal yang memprediksi akan adanya peminum alkohol secara berat pasca transplantasi diantaranya adalah umur yang lebih muda, berstatus pensiun, dan tidak memiliki diagnosis ketergantungan alkohol seumur hidup sebelumnya.
Adanya human immunodeficiency virus (HIV) dalam aliran darah juga merupakan kontraindikasi dari transplantasi. Namun demikian, transplantasi hepar yang sukses telah dilakukan pada pasien terdiagnosis postif HIV sebelumnya, yang pada saat operasi tidak ditemukan viral load HIV (yang disebabkan terapi antiretroviral). Studi dan penelitian lebih lanjut perlu dilakukan terlebih dahulu sebelum transplantasi hepar dapat direkomendasikan untuk pasien kelompok ini.
Beberapa catatan dalam transplantasi hepar
- Sirosis irreversibel -> rekomendasi transplantasi
- Rata-rata 80% pasien pasca transplantasi bisa hidup selama lima tahun
- Donor biasanya jarang dan terbatas
- Usaha mencegah progresivitas penyakit hati, pencegahan & pengobatan thd komplikasi sirosis adalah penting
Pengobatan Sirosis Dekompensata
- Asites : Tirah baring dan diawali dengan diet rendah garam, konsumsi garam sebanyak 5, 2 gram atau 90 mmol perhari. Diet rendah garam dikombinasikan dengan obat antidiuretik. Awalnya dengan pemberian spironolakton dengan dosis 100-200 mg sekali sehari. Respons diuretic bias dimonitor dengan penurunan berat badan 0,5 kg perhari, tanpa adanya edema kai. Atau 1 kg perhari bila ada edema kai. Bilamana pemberian spironolakton tidak adekuat, bias dikombinasi dengan furosemid dengan dosis 20-40 mg perhari. Pemberian furosemid bias ditambah dosisnya bila tidak ada respons, maksimal dosisnya 160mg /hari. Paresentetis dilakukan bila asites sangat besar. pengeluaran asites bisa hingga 4-6 liter dan dilindungi dengan pemberian albumin.
- Ensefalopati Hepatik : laktulosa membantu pasien untuk mengeluarkan ammonia. Neomisin bias digunakan untuk mengurangi bakteri usus penghasil ammonia, diet protein dikurangi sampai 0,5 gr/ kg berat badan perhari. Terutama diberikan yang kaya asam amino rantai cabang.
- Varises Esofagus : sebelum berdarah dan sesudah berdarah bisa diberikan obat penyekat beta/ beta blocker (propanolol). Waktu perdarahan akut, bias diberikan preparat somatostatin dan oktreotid, diteruskan dengan tindakan skleroterapi atau ligasi endoskopi.
- Peritonitis bacterial spontan ; diberikan antibiotika seperti sefotaksim intravena, amoksilin, atau aminoglikosida.
- Sindrom hepatorenal ; mengatasi perubahan sirkulasi darah di hati , mengatur keseimbangan garam dan air.
- Transplantasi hati ; terapi definitif pada pasien siosis dekompensata namun, sebelum dilakukan transplantasi ada beberapa criteria yang harus dipenuhi oleh klien dulu.
Pencegahan Sirosis
- Perilaku hidup sehat
- Interferon dan antiviral bagi penderita hepatitis B dan C
- Pengobatan hepatitis harus sembuh sempurna
- Follow up terapi dengan USG per 6 bulan
PROGNOSIS
Angka median kelangsungan hidup secara keseluruhan dari pasien dengan sirosis adalah sekitar 10 tahun, tetapi prognosis bergantung pada tahapan penyakit ini.
Angka harapan hidup 10 tahun pada pasien dengan sirosis terkompensasi adalah 90%, dan kemungkinan akan beralih menjadi sirosis dekompensasi dalam 10 tahun adalah 50%. Angka median kelangsungan hidup pasien dengan sirosis dekompensata adalah 2 tahun.
Dalam praktek klinis, skor Child-Pugh-Turcotte dan Model for End-stage Liver Disease (MELD) adalah sistem skoring (penilaiann) yang paling umum digunakan untuk memprediksi mortalitas yang terkait penyakit hepar.
Empat tahapan/tingkatan klinis dari sirosis telah diidentifikasi dan masing-masing diasosiasikan dengan prognosis yang berbeda.
- Tahapan 1 : Pasien tanpa varises gastroesofageal atau asites memiliki angka mortalitas sekitar 1% per tahun.
- Tahapan 2 : Pasien dengan varises gastroesofageal (tetapi tanpa perdarahan) dan tidak terdapat asites memiliki angka mortalitas sekitar 4% per tahun..
- Tahapan 3 : Pasien dengan asites dengan atau tanpa varises gastroesofageal (tanpa perdarahan) memiliki angka mortalitas sekitar 20% per tahun.
- Tahapan 4 : Pasien dengan perdarahan gastointestinal yang dikarenakan hipertensi portal dengan atau tanpa asites memilikiangka mortalitas satu tahun 57%.
Monitoring pasien
Pasien dengan sirosis sebaiknya dimonitor setiap 6 sampai 12 bulan dengan kunjungan klinis ke layanan kesehatan primer, tes laboratorium ( tes fungsi hepar, albumin, CBC, dan prothrombin time), dan pemeriksaan pencitraan (ultrasound abdominal rutin) untuk memonitor tanda dan gejala dari penyakit hepar lanjut, untuk mendeteksi berkembangnya penyakit dan terjadinya komplikasi hipertensi portal seperti ascites, ensefalopati hepatik, jaundice, dan perdarahan variseal.
Pasien dengan sirosis, terutama dengan hepatitis viral (B dan C), penyakit hati alkoholik, dan hemakromatosis, memiliki risiko tinggi akan berkembangnya karsinoma hepatoselular sehingga sebaiknya menjalani pengawasan dengan ultrasound (USG) dan pengukuran alfa fetoprotein setiap 6 bulan.
Direkomendasikan setiap pasien dengan sirosis menjalani endoskopi saluran cerna bagian atas untuk screening adanya varises gastroesofageal pada saat diagnosis dan selanjutnya setiap 1 sampai 3 tahun setelahnya.
Edukasi pasien
Pasien dengan sirosis sebaiknya disarankan untuk mengikuti petunjuk dokter yang bersangkutan untuk meminimalisir kerusakan lebih jauh terhadap hepar, diantaranya :
- Pentingnya pengurangan bobot tubuh pada BMI tinggi, pemeliharan nutrisi yang sesuai dan olahraga rutin
- Menghindari alkohol dan hepatotoksin lainnya seperti nonsteroidal anti-inflammatory drugs (NSAIDs) dan acetaminophen dosis tinggi (>2 g/day).
DAFTAR PUSTAKA / REFERENSI
- D'Amico G, Garcia-Tsao G, Pagliaro L. Natural history and prognostic indicators of survival in cirrhosis: a systematic review of 118 studies. J Hepatol. 2006;44:217-231
- Bruix J, Sherman M; Practice Guidelines Committee, American Association for the Study of Liver Diseases. Management of hepatocellular carcinoma. Hepatology. 2005;42:1208-1236.
- Sleeman D, Namias N, Levi D, et al. Laparoscopic cholecystectomy in cirrhotic patients. J Am Coll Surg. 1998 Oct. 187(4):400-3.
- Befeler AS, Palmer DE, Hoffman M, et al. The safety of intra-abdominal surgery in patients with cirrhosis: model for end-stage liver disease score is superior to Child-Turcotte-Pugh classification in predicting outcome. Arch Surg. 2005 Jul. 140(7):650-4; discussion 655. .
- Teh SH, Nagorney DM, Stevens SR, et al. Risk factors for mortality after surgery in patients with cirrhosis. Gastroenterology. 2007 Apr. 132(4):1261-9.
- Askgaard G, Tolstrup JS, Gerds TA, Hamberg O, Zierau L, Kjaer MS. Predictors of heavy drinking after liver transplantation for alcoholic liver disease in Denmark (1990-2013): a nationwide study with competing risks analyses. Scand J Gastroenterol. 2016 Feb. 51 (2):225-35.
- Sheikh AM, Wolf DC, Lebovics E, et al. Concomitant human immunodeficiency virus protease inhibitor therapy markedly reduces tacrolimus metabolism and increases blood levels. Transplantation. 1999 Jul 27. 68(2):307-9.
- Freeman RB. Overview of the MELD/PELD system of liver allocation indications for liver transplantation in the MELD era: evidence-based patient selection. Liver Transpl. 2004 Oct. 10(10 Suppl 2):S2-3.
- Merion RM. When is a patient too well and when is a patient too sick for a liver transplant?. Liver Transpl. 2004 Oct. 10(10 Suppl 2):S69-73.
- Abt PL, Desai NM, Crawford MD, et al. Survival following liver transplantation from non-heart-beating donors. Ann Surg. 2004 Jan. 239(1):87-92.
- Foley DP, Fernandez LA, Leverson G, et al. Donation after cardiac death: the University of Wisconsin experience with liver transplantation. Ann Surg. 2005 Nov. 242(5):724-31.
- Bruix J, Sherman M, Llovet JM, et al. Clinical management of hepatocellular carcinoma. Conclusions of the Barcelona-2000 EASL conference. J Hepatol. 2001. 35:421-30.
- Marrero JA, Hussain HK, Nghiem HV, et al. Improving the prediction of hepatocellular carcinoma in cirrhotic patients with an arterially-enhancing liver mass. Liver Transpl. 2005 Mar. 11(3):281-9.
- Sutadi, S.M. 2003. Sirosis hati. USU digital library Fakultas Kedokteran Bagian Ilmu Penyakit Dalam USU: Medan.
- Suyono,dkk. 2006. Sonografi Sirosis Hepatis di RSUD Dr. Moewardi. [serial on line]. http://www.kalbe.co.id/files/cdk/files/09_150_Sonografisirosishepatis.pdf/09150Sonografisirosishepatis.html. [10 Desember 2011]
- Raymon, T.C. & Daniel, K.P. 2005. Cirrhosis and its complications in Harrison’s Principles of Internal Medicine 16th Edition. Mc-Graw Hill: USA.
- Nurdjanah, S. 2006. Sirosis hati dalam Buku Ajar Ilmu Penyakit Dalam Edisi 4. Pusat Penerbitan ilmu Penyakit Dalam Fakultas Kedokteran UI: Jakarta.
- Amiruddin, R. 2006. Fisiologi dan Biokimia Hati dalam Buku Ajar Ilmu Penyakit Dalam Edisi 4. Pusat Penerbitan ilmu Penyakit Dalam Fakultas Kedokteran UI: Jakarta.
- Konthen, P.G. 2008. Pedoman Diagnosis dan Terapi Bag./SMF Ilmu Penyakit Dalam. Rumah Sakit Umum Dokter Soetomo:Surabaya.
- Lindseth, G.N. 2006. Gangguan Hati, Kandung Empedu, dan Pankreas. Dalam Patofisiologi Sylvia A.Price et.al. Edisi 6. EGC: Jakarta.
- Siregar, G.A. 2001. Cirrhosis Hepatis pada Usia Muda. Fakultas Kedokteran Universitas Sumatera Utara: Medan.
- Setiawan, P.B., dkk. 2007. Buku Ajar Ilmu Penyakit Dalam. Fakultas Kedokteran Universitas Airlangga Rumah Sakit Pendidikan Dr. Soetomo: Surabaya.
- Hall & Guyton. 2004. Fisiologi Kedokteran Edisi 11. EGC: Jakarta
- Kumar V., Cotran R.S., & Robbins S.L. 2004. Hati dan saluran empedu dalam Robbins Buku Ajar Patologi 7th Edition Volume 2. EGC: Jakarta.
- Taylor CR. 2011. Cirrhosis. [serial on line]. http://emedicine.medscape.com/article/366426-overviewm.
- Mansjoer, A., dkk. 2001. Kapita Selekta Kedokteran Edisi 3 Jilid 1. Media Aesculapius Fakultas Kedokteran UI: Jakarta.
- Fauci, A.S. et all. 2008. Cirrhosis and its complications in Harrison’s Principles of Internal Medicine 17th Edition. Mc-Graw Hill: USA
- Putz, R. & Pabst, R. 2006. Atlas Anatomi Manusia Sobotta Batang Badan, Panggul, Ekstremitas Bawah Edisi 22 Jilid 2. EGC: Jakarta
- Junqueira, L.C.,et all. 1997. Histologi Dasar. EGC: Jakarta
- Ganong, W.F. 2002. Buku Ajar Fisiologi Kedokteran. EGC: Jakarta
Kata Kunci Pencarian : Ilmu Penyakit Dalam, Gastroenterologi, Hepatologi, Gastroenterohepatologi, Sp.Pd, Spesialis penyakit dalam konsultan, Kgeh, Sakit kuning, curcumin, turmeric, curcuma, kurkuma, Perut buncit, Tesis, Desertasi, Disertasi, Artikel Ilmiah, Karya Tulis ilmiah, Jurnal, Makalah, Skripsi, Referat, Refrat, modul BBDM, Belajar Bertolak Dari Masalah, Problem Based Learning, askep, asuhan keperawatan, SKP (Satuan Kredit Profesi), Kompetensi, pdf, word, .pdf, .doc, .docx


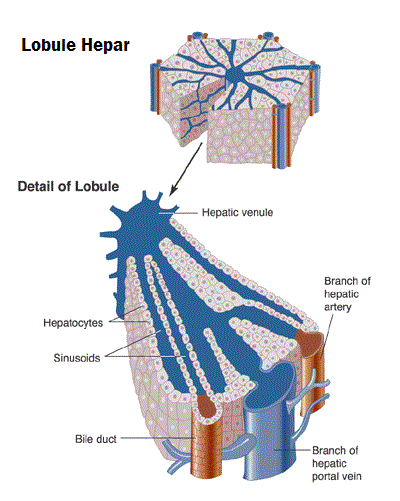



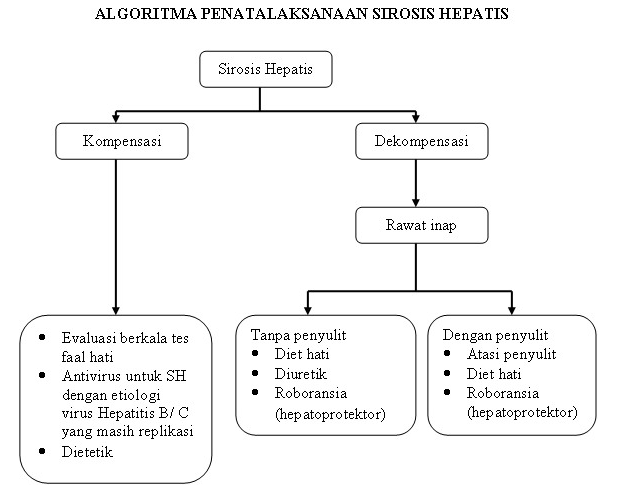
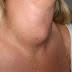


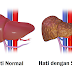





0 comments:
Posting Komentar