Definisi
Gagal
jantung atau payah jantung adalah sindrom klinis (sekumpulan tanda dan gejala) yang
ditandai oleh sesak napas (dispneu) dan mudah lelah (fatigue), baik pada saat
istirahat atau saat aktivitas, yang disebabkan oleh kelainan struktur atau
fungsi jantung, dan mengganggu kemampuan ventrikel (bilik jantung) untuk
mengisi dan mengeluarkan darah ke sirkulasi, sehingga jantung
tidak mampu memompa darah untuk memenuhi kebutuhan metabolisme jaringan dan / atau
kemampuannya hanya ada jika disertai peninggian volume diastolik secara
abnormal. Keadaan
gagal jantung ini akan mengakibatkan respon
sistemik khusus yang bersifat patologik (sistem saraf, hormonal, ginjal, dan
lainnya) serta adanya tanda dan gejala yang khas (Fathoni, 2007).
Secara
singkat menurut Sonnenblik, gagal jantung terjadi apabila jantung tidak mampu
memompakan darah yang cukup untuk memenuhi kebutuhan metabolik tubuh pada
tekanan pengisian yang normal, meskipun aliran
balik vena (venous return) ke jantung
dalam keadaan normal.6
Epidemiologi
Gagal
jantung menjadi masalah kesehatan masyarakat yang utama pada beberapa Negara
industri maju dan Negara berkembang seperti Indonesia.1 Data
epidemiologi untuk gagal jantung di Indonesia belum ada, namun ada Survei
Kesehatan Nasional 2003 dikatakan bahwa penyakit sistem sirkulasi merupakan
penyebab kematian utama di Indonesia (26,4%) dan pada Profil Kesehatan
Indonesia 2003 disebutkan bahwa penyakit jantung berada di urutan ke-delapan
(2,8%) pada 10 penyakit penyebab kematian terbanyak di rumah sakit di
Indonesia.2 Di antara 10 penyakit terbanyak pada sistem sirkulasi
darah, stroke tidak berdarah atau infark menduduki urutan penyebab kematian utama, yaitu sebesar
27 % (2002), 30%( 2003) , dan 23,2%( 2004). Gagal jantung menempati urutan ke-5
sebagai penyebab kematian yang terbanyak
pada sistim sirkulasi pada tahun 2005.3
Peningkatan
insiden penyakit jantung koroner berkaitan dengan perubahan gaya hidup
masyarakat yang turut berperan dalam meningkatkan faktor risiko penyakit ini seperti
kadar kolesterol lebih dari 200 mg%, HDL kurang dari 35mg%, perokok aktif dan
hipertensi.2
Penyakit
jantung koroner merupakan penyebab tersering terjadinya gagal jantung di Negara
Barat yaitu sekitar 60-75% kasus. Hipertensi mempunyai kontribusi untuk
terjadinya gagal jantung sebesar 75% yang termasuk didalamnya bersamaan dengan
penyakit jantung koroner. Gagal jantung dengan sebab yang tidak diketahui
sebanyak 20 – 30% kasus.3
Prevalensi
gagal jantung kronik diprediksi akan makin meningkat seiring dengan
meningkatnya penyakit hipertensi, diabetes mellitus dan iskemi terutama pada
populasi usia lanjut. Insiden penyakit gagal jantung makin meningkat sejalan
dengan meningkatnya usia harapan hidup penduduk.Di Eropa, tiap tahun terjadi
1,3 kasus per 1000 penduduk yang berusia 25 tahun. Kasus ini meningkat 11,6 pada
manula dengan usia 85 tahun ke atas.4, 16, 17, 18
Saat ini diperkirakan hampir 5 juta
penduduk di AS menderita gagal jantung,dengan 550.000 jumlah kasus baru
terdiagnosis setiap tahunnya. Di samping itu gagal jantung kronis juga menjadi
penyebab 300.000 kematian setiap tahunnya. Lebih dari 34 milyar USD dibutuhkan
setiap tahunnya untuk perawatan medis penderita gagal jantung kronis ini.
Bahkan di Eropa diperkirakan membutuhkan sekitar 1% dari seluruh anggaran
belanja kesehatan masyarakat.Prevalensi penyakit ini meningkat sesuai dengan
usia, berkisar dari <1% pada usia <50 tahun hingga 5% pada usia 50-70 tahun
dan 10% pada usia >70 tahun.4, 16, 17, 18
Klasifikasi
Gagal Jantung
Ada
berbagai klasifikasi untuk gagal jantung, diantaranya berdasarkan abnormalitas
struktur jantung yang di susun oleh American Heart Association/American
College of Cardiology (AHA/ACC) atau berdasarkan gejala berkaitan
dengan kapasitas fingsional yang diterbitkan oleh New York Heart
Association (NYHA). Diagnosis
gagal jantung berdasarkan anamnesis, pemeriksaan fisik, electrocardiography,
foto thorax, echocardiography Doppler, dan kateterisasi.
Berdasarkan
Tingkat Keparahan Gagal Jantung
Tabel Tingkat Keparahan Gagal Jantung
Klasifikasi menurut ACC / AHA
|
Klasifikasi
menurut NYHA
|
Stadium A
Memiliki risiko tinggi
untuk berkembang menjadi gagal jantung. Tidak
terdapat gangguan struktural
atau fungsional jantung.
|
Kelas I
Pasien dengan penyakit
jantung tetapi tidak ada
pembatasan aktivitas fisik. Aktivitas fisik biasa tidak
menyebabkan kelelahan berlebihan, palpitasi, dispnea atau nyeri angina.
|
Stadium B
Telah terbentuk
penyakit struktur jantung yang berhubungan dengan perkembangan
gagal jantung, tidak terdapat tanda dan gejala.
|
Kelas II
Pasien dengan penyakit jantung dengan sedikit pembatasan aktivitas
fisik. Merasa nyaman saat
istirahat. Hasil aktivitas
normal fisik kelelahan, palpitasi,
dispnea atau nyeri angina.
|
Stadium C
Gagal jantung yang simpatomatis berhubungan dengan penyakit struktural
jantung yang mendasari
|
Kelas III
Pasien dengan
penyakit jantung yang terdapat pembatasan aktivitas fisik. Merasa nyaman saat
istirahat. Aktifitas fisik ringan menyebabkan kelelahan, palpitasi, dispnea
atau nyeri angina.
|
Stadium D
Penyakit struktural jantung yang lanjut serta gejala gagal jantung yang
sangat bermakna saat istirahat walaupun telah mendapat terapi.
|
Kelas IV
Pasien dengan
penyakit jantung yang mengakibatkan ketidakmampuan untuk melakukan aktivitas
fisik apapun tanpa ketidaknyamanan. Gejala gagal jantung dapat muncul bahkan
pada saat istirahat. Keluhan meningkat saat melakukan aktifitas
|
Berdasarkan Curah
Jantung
1) Gagal jantung
curah-tinggi
Pada pasien dengan
gagal jantung curah-tinggi,
curah jantung tidak melebihi batas atas normal, tetapi
mungkin lebih dekat dengan batas atas normal. Gagal jantung curah tinggi
terlihat pada pasien
hipertiroidisme, anemia,kehamilan,
fistula arteriovenosa, beri-beri, dan penyakit Paget.
2 ) Gagal Jantung curah
rendah
Pada gagal
jantung curah-rendah, curah
jantung berada dalam
batas normal pada saat istirahat, tetapi tidak mampu meningkat secara
normal selama aktivitas fisik
Berdasarkan
Gangguan Fungsi
1)
Gagal jantung Sistolik
Gagal
jantung sistolik yang utama berkaitan dengan curah jantung yang tidak adekuat
dengan kelemahan, kekelahan, berkurangnya toleransi terhadap exercise, dan
gejala lain dari hipoperfusi.
2)
Gagal Jantung Diastolik
Gagal
jantung diastolik berhubungan dengan peningkatan tekanan pengisian. Pada banyak
pasien yang mempunyai hipertrofi ventrikel dan dilatasi, abnormalitas kontraksi
dan relaksasi terjadi secara bersamaan.
Tabel perbedaan Gagal
Jantung Sistolik dan Diastolik:
Karakteristik
|
Gagal jantung diastolik
|
Gagal jantung sistolik
|
Ciri-ciri klinis :
|
||
Gejala (e.g dyspnea)
|
Ya
|
Ya
|
Status kongesti ( e.g
edema)
|
Ya
|
Ya
|
Aktifitas
neurohormonal
(e.g brain natriuretic peptide)
|
Ya
|
Ya
|
Struktur dan fungsi :
ventrikel kiri
|
||
Fraksi ejeksi
|
Normal
|
Berkurang
|
Massa ventrikel kiri
|
Bertambah
|
Bertambah
|
Ketebalan dinding relatif
|
Bertambah
|
Berkurang
|
End diastolic volume
|
Normal
|
Bertambah
|
End diastolic pressure
|
Bertambah
|
Bertambah
|
Ukuran atrium kiri
|
Bertambah
|
Bertambah
|
Latihan fisik :
|
||
Kapasitas latihan
|
Berkurang
|
Berkurang
|
Penambahan cardiac
output
|
Berkurang
|
Berkurang
|
End diastolic pressure
|
Bertambah
|
Bertambah
|
Berdasarkan letak
1) Gagal jantung kanan
Gagal jantung kanan terjadi Jika abnormalitas yang
mendasari mengenai ventrikel kanan secara primer seperti stenosis katup paru
atau hipertensi paru sekunder terhadap tromboembolisme paru sehingga terjadi
kongesti vena sistemik
2) Gagal jantung kiri
Pada gagal jantung kiri, ventrikel kiri secara mekanis
mengalami kelebihan beban atau melemah, mengalami dispnea dan ortopnea akibat
dari kongesti paru.
Pedoman
Pengobatan Gagal Jantung
Pedoman pengobatan gagal jantung di
terbitkan sebagai acuan untuk para dokter dan tenaga kesehatan professional
dalam memberikan terapi kepada pasien gagal jantung.
ESC telah menyusun pedoman
pengobatan gagal jantung dalam berbagai tingkat rekomendasi (class) dan
tingkat kepercayaan (evidence) seperti yang ditunjukkan dalam 2 tabel di
bawah ini
Tabel
: Tingkat Rekomendasi:
Tingkatan Rekomendasi
|
Definisi
|
Saran
Penggunaan
|
Kelas I
|
Pengobatan/prosedur
memberikan manfaat dan
efektif
|
Direkomendasikan
|
Kelas II
|
Adanya bukti masih
kontroversial
|
|
Kelas IIa
|
Bukti cenderung bermanfaat
|
Seharusnya
dipertimbangkan
|
Kelas IIb
|
Khasiat kurang memberikan bukti
|
Dapat dipertimbangkan
|
Kelas III
|
Tindakan tidak bermanfaat bahkan berbahaya
|
Tidak
direkomendasikan
bahkan berbahaya
|
Tabel
: Tingkat Evidence:
Level A
|
Data berasal dari beberapa uji klinis acak, dan
metaanalisis
|
Level B
|
Data berasal dari uji klinis acak atau studi
nonrandomised
|
Level C
|
Konsensus, pendapat dari para ahli dan / atau
penelitian kecil
|
Obat-obatan yang
digunakan dalam pengobatan
pasien gagal jantung adalah Diuretik, Angiotensin
Converting Enzyme Inhibitor (ACE Inhibitor), Beta blocker,
antagonis aldosteron, Angiotensin Receptor Blocker (ARB), dan digoksin,
dapat pula dipikirkan pemberian nitrat untuk menurunkan preload jantung
atau hydralazine untuk menurunkan afterload jantung. Selain
terapi farmakologik,, dapat pula diberikan terapi dengan alat-alat seperti Implantable
Cardioverter Defibrillator (ICD) pada
gagal jantung simptomatis NYHA
kelas II-III dengan EF ≤35%; dan Cardiac Resynchronization Therapy (CRT)
bila didapatkan pemanjangan gelombang QRS ≥150 ms.
Kriteria gagal
jantung menurut Framingham
Kriteria mayor
- Dispnea nokturnal paroksismal atau ortopnea
- Peningkatan tekanan vena jugularis
- Ronki basah tidak nyaring
- Kardiomegali
- Edema paru akut
- Irama derap S3
- Peningkatan tekanan vena > 16 cm H20
- Refluks hepatojugular
Kriteria minor
- Edema pergelangan kaki
- Batuk malam hari
- Dyspneu d’effort
- Hepatomegali
- Efusi pleura
- Kapasitas vital berkurang menjadi 1/3 maksimum
- Takikardi (> 120 x/menit)
Kriteria mayor
atau minor
Penurunan berat
badan > 4,5 kg dalam 5 hari setelah terapi.
Diagnosis
ditegakkan dari 2 kriteria mayor; atau 1 kriteria mayor dan 2 kriteria minor
harus ada pada saat yang bersamaan.
Etiologi
Gagal jantung dapat disebabkan oleh banyak hal. Secara
epidemiologi penting untuk mengetahui penyebab gagal jantung, di Negara maju
penyakit arteri koroner dan hipertensi merupakan penyebab terbanyak, sedangkan
di Negara berkembang yang menjadi penyebab terbanyak adalah penyakit katup
jantung dan penyakit jantung akibat malnutrisi.7
Secara garis besar penyebab terbanyak gagal jantung adalah penyakit jantung
koroner 60-75%, dengan
penyebab penyakit jantung hipertensi 75%, penyakit katup (10%)
serta kardiomiopati dan sebab lain (10%).7
Menurut Cowie MR, Dar O (2008), penyebab gagal jantung
dapat diklasifikasikan dalam enam kategori utama:
- Kegagalan yang berhubungan dengan abnormalitas miokard, dapat disebabkan oleh hilangnya miosit (infark miokard), kontraksi yang tidak terkoordinasi (left bundle branch block), berkurangnya kontraktilitas (kardiomiopati).
- Kegagalan yang berhubungan dengan overload (hipertensi).
- Kegagalan yang berhubungan dengan abnormalitas katup.
- Kegagalan yang disebabkan abnormalitas ritme jantung (takikardi).
- Kegagalan yang disebabkan abnormalitas perikard atau efusi perikard (tamponade).
- Kelainan kongenital jantung.
Faktor Predisposisi dan Faktor Pencetus
- Faktor Predisposisi
Yang
merupakan faktor predisposisi gagal jantung antara lain: hipertensi, penyakit
arteri koroner, kardiomiopati, enyakit pembuluh darah, penyakit jantung
kongenital, stenosis mitral, dan penyakit perikardial.
- Faktor Pencetus
Yang
merupakan faktor pencetus gagal jantung antara lain: meningkatnya asupan
(intake) garam, ketidakpatuhan menjalani pengobatan anti gagal jantung, infak
miokard akut, hipertensi, aritmia akut, infeksi, demam, emboli paru, anemia,
tirotoksikosis, kehamilan, dan endokarditis infektif.
Faktor risiko seperti diabetes dan merokok juga merupakan
faktor yang dapat berpengaruh pada perkembangan gagal jantung. Selain
itu berat badan serta tingginya rasio kolesterol total dengan kolesterol HDL
dikatakan sebagai faktor risiko independen perkembangan gagal jantung.7
Penyakit jantung koroner merupakan penyebab utama
untuk terjadinya gagal jantung. Perubahan gaya hidup dengan konsumsi makanan
yang mengandung lemak, dan beberapa faktor yang mempengaruhi, sehingga angka
kejadiannya semakin meningkat.
Hipertensi telah terbukti meningkatkan risiko terjadinya gagal jantung pada
beberapa penelitian. Hipertensi dapat menyebabkan gagal jantung melalui
beberapa mekanisme, termasuk hipertropi ventrikel kiri. Hipertensi ventrikel
kiri dikaitkan dengan disfungsi ventrikel kiri sistolik dan diastolic,
meningkatkan risiko terjadinya infark miokard dan memudahkan untuk terjadinya
aritmia. Ekokardiografi yang menunjukkan hipertropi ventrikel kiri berhubungan
kuat dengan perkembangan gagal jantung. Adanya krisis hipertensi dapat
menyebabkan timbulnya gagal jantung akut.7
Kardiomiopati merupakan penyakit otot jantung yang
bukan disebabkan oleh penyakit koroner, hipertensi, maupun penyakit jantung kongenital, katup ataupun penyakit perikardial.
Kardiomiopati dibedakan menjadi empat kategori fungsional : dilatasi
(kongestif), hipertropik, restriktif, dan obliterasi. Kardiomiopati dilatasi
merupakan kelainan dilatasi pada ventrikel kiri dengan atau tanpa dilatasi
ventrikel kanan. Penyebabnya antara lain miokarditis virus, penyakit jaringan
ikat seperti SLE, dan poliarteritis nodosa. Kardiomiopati hipertropik dapat merupakan
penyakit keturunan (autosomal dominant) meski secara sporadik masih memungkinkan. Ditandai adanya kelainan pada
serabut miokard dengan gambaran khas hipertropi septum yang asimetris yang
berhubungan dengan obstruksi outflow aorta (kardiomiopati hipertropik
obstruktif). Kardiomiopati restriktif ditandai dengan kekakuan serta compliance ventrikel yang buruk, tidak
membesar dan dihubungkan dengan kelainan fungsi diastolik (relaksasi) yang menghambat pengisian ventrikel.
Kardiomiopati peripartum menyebabkan gagal jantung akut.7,8
Penyakit katup sering disebabkan penyakit jantung reumatik. Penyebab utama terjadinya gagal jantung adalah regurgitasi mitral dan stenosis aorta. Regurgitasi mitral dan
aorta menyebabkan kelebihan beban (peningkatan beban awal) sedangkan stenosis aorta menimbulkan beban tekanan
(peningkatan beban akhir).9
Aritmia sering ditemukan pada pasien dengan gagal jantung
dan dihubungkan dengan kelainan struktural termasuk hipertropi ventrikel kiri. Atrial fibrilasi dan gagal
jantung seringkali timbul bersamaan.9
Alkohol dapat berefek secara langsung pada jantung,
menimbulkan gagal jantung akut maupun gagal jantung akibat aritmia. Konsumsi
alkohol yang berlebihan dapat menyebabkan kardiomiopati dilatasi (penyakit otot
jantung alkohol). Alkohol
menyebabkan gagal jantung 2-3% dari kasus. Alkohol juga dapat menyebabkan
malnutrisi dan defisiensi tiamin. Obat-obatan juga dapat menyebabkan gagal
jantung. Obat kemoterapi seperti doksorubisin dan obat antivirus seperti zidofudin juga dapat
menyebabkan gagal jantung akibat efek toksik langsung terhadap otot jantung.9
Patofisiologi
Gagal jantung dapat dilihat sebagai suatu kelainan
progresif yang dimulai setelah adanya “index
event” atau kejadian penentu hal ini dapat berupa kerusakan otot jantung,
yang kemudian mengakibatkan berkurangnya miosit jantungyang berfungsi baik,
atau mengganggu kemampuan miokardium untuk menghasilkan daya. Hal ini pada
akhirnya mengakibatkan jantung tidak dapat berkontraksi secara normal. Kejadian
penentu yang dimaksud ini dapat memiliki onset yang tiba-tiba, seperti misalnya
pada kasus infark miokard akut (MI), atau memiliki onset yang gradual atau
insidius, seperti pada pasien dengan tekanan hemodinamik yang tinggi (pada
hipertensi) atau overload cairan (pada gagal ginjal), atau bisa pula herediter,
seperti misalnya pada kasus dengan kardiomiopati genetik. Pasien dengan gagal
jantung pada akhirnya memiliki satu kesamaan, yaitu penurunan kemampuan pompa
jantung, terlepas dari berbagai penyebab gagal jantung.
Pada kebanyakan orang gagal jantung bisa asimtomatik
atau sedikit bergejala setelah terjadi penurunan fungsi jantung, atau menjadi
bergejala setelah disfungsi dialami dalam waktu yang lama. Tidak diketahui
dengan pasti mengenai pasien dengan disfungsi ventrikel kiri tetap asimtomatik,
hal yang berpotensi mampu memberi penjelasan mengenai hal ini adalah banyaknya
mekanisme kompensasi yang akan teraktivasi saat terjadi jejas jantung atau
penurunan fungsi jantung yang tampaknya akan mengatur kemampuan fungsi ventrikel
kiri dalam batas homeostatik/fisiologis, sehingga kemampuan fungsional pasien
dapat terjaga atau hanya menurun sedikit.
Transisi pasien dari gagal jantung asimtomatik ke
gagal jantung yang simtomatik, aktivasi berkelanjutan dari sistem sitokin dan
neurohormonal akan mengakibatkan perubahan terminal pada miokardium, hal ini
dikenal dengan remodelling ventrikel kiri. Patogenesis pada gagal jantung dapat
diterangkan pada gambar di bawah. Gagal jantung dimulai setelah adanya index event yang menghasilkan penurunan
pada kemampuan pompa jantung. Seiring dengan menurunan pada kapasitas pompa
jantung, beragam mekanisme kompensasi diaktifkan termasuk sistem syaraf
adrenergik, sistem renin angiotensin, dan sistim sitokin.
Pada jangka pendek hal ini dapat mengembalikan fungsi
jantung pada batas homoestatik sehingga pasien tetap asimtomatik. Namun dengan
aktivasi berkelanjutan mekanisme kompensasi ini dapat mengakibatkan kerusakan
organ terminal sekunder pada ventrikel, dengan remodelling ventrikel kiri yang
memburuk dan dekompensasi jantung. Sebagai akibatnya secara klinis pasien
mengalami transisi dari gagal jantung yang tidak bergejala ke gagal jantung
yang bergejala.
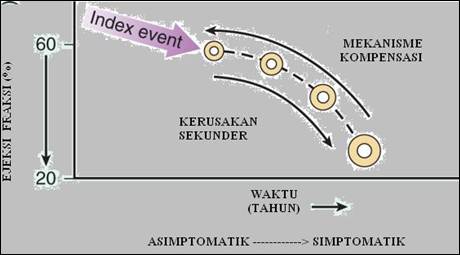 |
Patofisiologi Gagal Jantung
Dikutip dari: Mann DL4
|
Mekanisme Neurohormonal
Beberapa ahli menyarankan gagal jantung dilihat dalam
suatu model neurohormonal yaitu gagal jantung berkembang sebagai hasil ekspresi
berlebihan suatu molekul yang secara biologis aktif, yang dapat memberikan efek
kerusakan jantung dan sirkulasi. 1,4,8
Seiring dengan progresi gagal jantung, masukan
inhibisi dari reseptor arterial dan kardiopulmoner terus menurun, dan masukan
eksitasi meningkat. Akibatnya perubahan keseimbangan ini terjadi peningkatan
aktifitas pada sistem simpatis, berkurangnya kemampuan sistem parasimpatik dan
simpatik dalam mengontrol denyut jantung, dan terganggunya regulasi reflek
simpatis pada resistensi vaskular. Iskemia dinding anterior juga memiliki efek
tambahan pada eksitasi sistem saraf simpatik efferent. Gambaran sistem syaraf
simpatik dan parasimpatik pada gagal jantung
dapat dilihat pada Gambar di bawah.
Pengaturan mekanisme neurohormonal ini dapat bersifat
adaptif ataupun maladaptif. Sistem ini bersifat adaptif apabila sistem dapat
memelihara tekanan perfusi arteri selama terjadi penurunan curah jantung.
Sistem ini menjadi maladaptif apabila menimbulkan peningkatan hemodinamik
melebihi batas ambang normal, menimbulkan peningkatan kebutuhan oksigen, serta
memicu timbulnya cedera sel miokard. Adapun pengaturan neurohormonal sebagai
berikut:
A.
Sistem Saraf Adrenergik
Pasien dengan gagal jantung terjadi penurunan curah
jantung. Hal ini akan dikenali oleh baroreseptor di sinus caroticus dan
arcus aorta, kemudian dihantarkan ke medulla melalui nervus IX dan X,
yang akan mengaktivasi sistem saraf simpatis. Aktivasi system saraf
simpatis ini akan menaikkan kadar norepinefrin (NE). Hal ini akan
meningkatkan frekuensi denyut jantung, meningkatkan kontraksi jantung
serta vasokonstriksi arteri dan vena sistemik.1
Norepinefrin dapat
meningkatkan kontraksi dan mempertahankan tekanan darah, tetapi
kebutuhan energi miokard menjadi lebih besar, yang dapat menimbulkan iskemi
jika tidak ada penyaluran O2 ke miokard. Dalam jangka pendek aktivasi sistem
adrenergic dapat sangat membantu, tetapi lambat laun akan terjadi maladaptasi.1
Penderita dengan gagal jantung kronik akan terjadi
penurunan konsentrasi norepinefrin jantung; mekanismenya masih belum jelas,
mungkin berhubungan dengan “exhaustion phenomenon” yang berasal dari
aktivasi sistem adrenergik yang berlangsung lama.1
B.
Sistem Renin Angiotensin
Aldosteron
Curah jantung yang menurun, akan terjadi aktivasi sistem renin-angiotensin aldosteron. Beberapa mekanisme
seperti hipoperfusi renal, berkurangnya natrium terfiltrasi yang mencapai
makula densa tubulus distal, dan meningkatnya stimulasi simpatis ginjal, memicu
peningkatan pelepasan renin dari apparatus juxtaglomerular. Renin memecah empat
asam amino dari angiotensinogen I, dan Angiotensin -converting enzyme akan
melepaskan dua asam amino dari angiotensin I menjadi angiotensin II. Angiotensin
II berikatan dengan 2 protein G menjadi angiotensin tipe 1 (AT1) dan tipe 2
(AT2). Proses rennin angiotensin aldosteron ini dapat tergambar pada Gambar di bawah. Aktivasi reseptor AT1 akan mengakibatkan vasokonstriksi, pertumbuhan sel,
sekresi aldosteron dan pelepasan katekolamin, sementara AT2 akan menyebabkan
vasodilatasi, inhibisi pertumbuhan sel, natriuresis dan pelepasan bradikinin.1
 |
Gambar Sistem Renin Angiotensin Aldosteron
Dikutip dari: Weber KT dkk.11
|
Angiotensin II mempunyai beberapa aksi penting dalam
mempertahankan sirkulasi homeostasis dalam jangka pendek, namun jika terjadi
ekspresi lama dan berlebihan akan masuk ke keadaan maladaptif yang dapat
menyebabkan fibrosis pada jantung, ginjal dan organ lain. Selain itu, juga akan
mengakibatkan peningkatan pelepasan NE dan menstimulasi korteks adrenal zona
glomerulosa untuk memproduksi aldosteron.1
Aldosteron memiliki efek suportif jangka pendek
terhadap sirkulasi dengan meningkatkan reabsorbsi natrium. Akan tetapi jika
berlangsung relatif lama akan menimbulkan efek berbahaya, yaitu memicu
hipertrofi dan fibrosis vaskuler dan miokardium, yang berakibat berkurangnya compliance
vaskuler dan meningkatnya kekakuan ventrikel. Di samping itu aldosteron
memicu disfungsi sel endotel, disfungsi baroreseptor, dan inhibisi uptake norepinefrin yang akan
memperberat gagal jantung. Mekanisme aksi aldosteron pada sistem kardiovaskuler
nampaknya melibatkan stres oksidatif dengan hasil akhir inflamasi pada
jaringan.1
C.
Stres Oksidatif
Pada pasien gagal jantung terdapat peningkatan kadar reactive
oxygen species (ROS). Peningkatan ini dapat diakibatkan oleh rangsangan
dari ketegangan miokardium, stimulasi neurohormonal (angiotensin II,
aldosteron, agonis alfa adrenergik, endothelin-1) maupun sitokin inflamasi (tumor
necrosis factor, interleukin-1). Efek ROS ini memicu stimulasi hipertrofi
miosit, proliferasi fibroblast dan sintesis collagen. ROS juga akan
mempengaruhi sirkulasi perifer dengan cara menurunkan bioavailabilitas NO.1,5
D.
Bradikinin
Penelitian menunjukkan bahwa bradikinin berperan
penting dalam pengaturan tonus pembuluh darah. Bradikinin akan berikatan dengan
reseptor B1 dan B2. Sebagian besar efek bradikinin diperantarai lewat ikatan
dengan reseptor B2. Ikatan dengan reseptor B2 ini akan menimbulkan vasodilatasi
pembuluh darah. Pemecahan bradikinin akan dipicu oleh ACE.1,5
Remodeling
Ventrikel Kiri
Model neurohormonal yang telah dijelaskan di atas
gagal menjelaskan progresivitas gagal jantung. Remodeling ventrikel kiri yang
progresif berhubungan langsung dengan bertambah buruknya kemampuan ventrikel
kiri di kemudian hari. Proses remodeling mempunyai efek penting pada miosit
jantung, perubahan volume miosit dan komponen nonmiosit pada miokard serta
geometri dan arsitektur ruangan ventrikel kiri. 1,5 Proses
remodeling jantung ini dapat dijelaskan pada gambar 3. Remodeling berawal dari
adanya beban jantung yang mengakibatkan meningkatkan rangsangan pada otot
jantung. Keadaan jantung yang overload dengan tekanan yang tinggi, misalnya
pada hipertensi atau stenosis aorta, mengakibatkan peningkatan tekanan
sistolik yang secara parallel
menigkatkan tekanan pada sarkomer dan pelebaran pada miosit jantung, yang
menghasilkan hipertrofi konsentrik. Jika beban jantung didominasi dengan peningkatan
volume ventrikel, sehingga meningkatkan tekanan pada diastolik, yang kemudian
secara seri pada sarkomer dan kemudian terjadi pemanjangan pada miosit jantung
dan dilatasi ventrikel kiri yang mengakibatkan hipertrofi eksentrik.1
Homeostasis kalsium merupakan hal yang penting dalam
perkembangan gagal jantung. Hal ini diperlukan dalam kontraksi dan relaksasi
jantung. Jalur kalsium tipe L merupakan jalur kalsium pada jantung yang paling
penting. Jalur ini akan terbuka saat depolarisasi membran
sewaktu fase upstroke potensial aksi.
Akibatnya terjadi influk kalsium
kedalam sel yang menyebabkan fase plateu
dan meningkatnya kadar kalsium dalam sitosol. Beberapa penelitian menunjukkan
adanya penurunan mRNA dan kadar protein serta meningkatnya proses fosforilasi
pada jalur ini. Kedua kondisi ini menyebabkan abnormalitas pada influks kalsium
dan mempengaruhi pelepasan kalsium oleh retikulum sarkoplasma dimana hal ini akan
menurunkan kecepatan pengambilan kalsium sehingga
menyebabkan konstraksi dan pengisian jantung menurun.1,5
Kontraksi dan relaksasi jantung merupakan interaksi yang
tergantung pada energi yang memerlukan pemasukan kalsium dalam sitosol. Proses
kontraksi-eksitasi merupakan proses yang menghubungkan depolarisasi membran
plasma dengan pelepasan kalsium ke dalam sitosol, sehingga dapat berikatan
dengan troponin C. Saluran ion kalsium dan natrium pada membran plasma berperan
dalam memulai proses kontraksi-eksitasi. Proses membuka dan menutup saluran
kedua ion ini yang akan menjaga potensial membran.1,5
Pada kondisi gagal jantung terjadi abnormalitas pada
pompa ion dan saluran ion yang menjaga proses kontraksi-eksitasi. Perpindahan
isoform yang terjadi akan mengganti miosin ATPase yang tinggi dan mempengaruhi
struktur membran sehingga mengakibatkan penurunan dalam pompa kalsium ATPase.
Selain itu, adanya kebutuhan energi juga menyebabkan gangguan pada proses
kontraksi-eksitasi pada gagal jantung.1,5
Kematian sel miokard merupakan indikator prognosis buruk
pada gagal jantung. Baik apoptosis dan nekrosis akan menyebabkan kematian sel
pada gagal jantung. Apoptosis terjadi sebagai konsekuensi dari adanya luka pada
sel, peningkatan permeabilitas mitokondria dan jumlah kalsium yang berlebih.
Apoptosis dapat berkembang menjadi nekrosis yang kemudian menjadi fibrosis.
Hal-hal ini memperburuk gagal jantung.1,5
 |
| Gambar Pola Remodelling Jantung yang terjadi karena respon terhadap hemodinamik berlebih. Dikutip dari: Hunter JJ12 |
GAGAL JANTUNG KRONIS
Pasien gagal jantung biasanya datang dalam keadaan
sudah kronis, dengan keluhan yang dirasakan bertambah berat sehingga pasien
datang ke dokter. Untuk menegakkan diagnosis pasien dengan gagal jantung
kronis, perlu penggalian anamnesis dan pemeriksaan fisik yang cermat, juga
didukung dengan pemeriksaan penunjang dari yang sederhana sampai pemeriksaan
teknologi terkini, diharapkan dengan demikian akan terwujud penatalaksanaan gagal jantung kronis
yang optimal.
Kemampuan fungsional penderita dengan gagal jantung
didapat melalui anamnesa yang cermat, atau jika memungkinkan melalui test saat
aktivitas. Analisis udara ekspirasi saat beraktivitas adalah pemeriksaan gold-standard untuk mengukur
keterbatasan fisik seseorang. Test ini tidak umum dilakukan diluar
senter-senter transplantasi jantung. Untuk mempermudah hal klasifikasi
fungsional NYHA mengklasifikasikan gagal jantung menjadi 4 kelas
fungsional yang dapat ditentukan melalui anamnesa, klasifikasi ini dapat
dilihat pada tabel dibawah.
Berdasarkan klasifikasi NYHA pasien yang dapat
berjalan beberapa ratus meter tanpa gejala namun kesulitan menaiki tangga 2
lantai memiliki gagal jantung kelas II, sementara pasien yang tidak mampu
berjalan jauh atau kesulitan saat menaiki beberapa anak tangga dapat dimasukkan kedalam kelas III. Klasifikasi fungsional gagal
jantung menurut NYHA tidak dapat dicampur-adukkan dengan stadium gagal jantung
menurut ACC/AHA yang sebelumnya dibahas. Klasifikasi NYHA didasarkan pada
limitasi fungsional, sementara stadium gagal jantung menurut ACC/AHA didasarkan
pada progresi gagal jantung, terlepas dari status fungsionalnya.
Tabel
Klasifikasi gagal jantung berdasarkan kelainan struktural (ACC/AHA) atau
berdasarkan gejala, berdasarkan kelas fungsionalnya (NYHA)
Tahapan Gagal
Jantung berdasarkan struktural dan kerusakan otot jantung.
|
Beratnya
gagal jantung berdasarkan gejala dan aktivitas fisik.
|
||
Stage A
|
Memiliki risiko tinggi mengembangkan gagal jantung.
Tidak ditemukan kelainan struktural atau fungsional, tidak terdapat
tanda/gejala.
|
Kelas I
|
Aktivitas fisik tidak terganggu, aktivitas yang umum
dilakukan tidak menyebabkan kelelahan, palpitasi, atau sesak nafas.
|
Stage B
|
Secara struktural terdapat kelainan jantung yang
dihubungkan dengan gagal jantung, tapi tanpa tanda/gejala gagal jantung.
|
Kelas II
|
Aktivitas fisik sedikit terbatasi. Saat istirahat
tidak ada keluhan. Tapi aktivitas fisik yang umum dilakukan mengakibatkan
kelelahan, palpitasi atau sesak nafas.
|
Stage C
|
Gagal jantung bergejala dengan kelainan struktural
jantung.
|
Kelas III
|
Aktivitas fisik sangat terbatasi. Saat istirahat
tidak ada keluhan. Tapi aktivitas ringan menimbulkan rasa lelah, palpitasi,
atau sesak nafas.
|
Stage D
|
Secara struktural jantung telah mengalami kelainan
berat, gejala gagal jantung terasa saat istirahat walau telah mendapatkan
pengobatan.
|
Kelas IV
|
Tidak dapat beraktivitas tanpa menimbulkan keluhan.
Saat istirahat bergejala. Jika melakukan aktivitas fisik, keluhan bertambah
berat.
|
Dikutip dari: Mann DL4
Tanda Dan Gejala
Pemeriksaan klinis gagal jantung selalu dimulai dari
anamnesa dan pemeriksaan fisik, yang hingga kini tetap menjadi ujung tombak
evaluasi gagal jantung. Prinsip dan teknik pemeriksaan yang benar harus
dikuasai, sehingga riwayat gagal jantung yang objektif dapat digali secara
detail.1
Anamnesa
Gejala kardinal gagal jantung adalah sesak nafas,
intoleransi saat aktivitas, dan lelah.1,5 Keluhan lelah secara
tradisional dianggap diakibatkan oleh rendahnya kardiak output pada gagal jantung, abnormalitas pada otot skeletal dan
komorbiditas non-kardiak lainnya seperti anemia dapat pula memberikan kontribusi.
Gagal jantung pada tahap awal, sesak hanya dialami saat pasien beraktivitas
berat, seiring dengan semakin beratnya gagal jantung, sesak terjadi pada
aktivitas yang semakin ringan dan akhirnya dialami pada saat istirahat.
Penyebab dari sesak ini kemungkinan besar multifaktorial, mekanisme yang paling
penting adalah kongesti paru, yang diakibatkan oleh akumulasi cairan pada
jaringan intertisial atau intraalveolar alveolus. Hal tersebut mengakibatkan
teraktivasinya reseptor juxtacapiler J yang menstimulasi pernafasan pendek dan
dangkal yang menjadi karakteristik cardiac
dypnea. Faktor lain yang dapat memberikan kontribusi pada timbulnya sesak
antara lain adalah kompliance paru, meningkatnya tahanan jalan nafas, kelelahan
otot respiratoir dan diagfragma, dan anemia. Keluhan sesak bisa jadi semakin
berkurang dengan mulai timbulnya gagal jantung kanan dan regurgitasi trikuspid.1
Orthopnu Dan Paroxysmal Nocturnal Dyspnea
Ortopnu didefinisikan sebagai sesak nafas yang terjadi
pada saat tidur mendatar, dan biasanya merupakan menisfestasi lanjut dari gagal
jantung dibandingkan sesak saat aktivitas.1 Gejala ortopnu biasanya
menjadi lebih ringan dengan duduk atau dengan menggunakan bantal tambahan.
Ortopnu diakibatkan oleh redistribusi cairan dari sirkulasi splanchnic dan
ekstrimitas bawah kedalam sirkulasi sentral saat posisi tidur yang
mengakibatkan meningkatnya tekanan kapiler paru. Batuk-batuk pada malam hari
adalah salah satu manisfestasi proses ini, dan seringkali terlewatkan sebagai
gejala gagal jantung. Walau orthopnea merupakan gejala yang relatif spesifik
untuk gagal jantung, keluhan ini dapat pula dialami pada pasien paru dengan
obesitas abdomen atau ascites, dan pada pasien paru dengan mekanik kelainan
paru yang memberat pada posisi tidur.1
Paroxysmal nocturnal dyspnea
(PND) adalah
episode akut sesak nafas dan batuk yang umumnya terjadi pada malam hari dan
membangunkan pasien dari tidurnya, biasanya terjadi 1 hingga 3 jam setelah
pasien tertidur. Manisfestasi PND antara lain batuk atau mengi, umumnya diakibatkan
oleh meningkatnya tekanan pada arteri bronchialis yang mengakibatkan kompresi
jalan nafas,disertai edema pada intersitial paru yang mengakibatkan
meningkatnya resistensi jalan nafas. Keluhan orthopnea dapat berkurang dengan
duduk tegak pada sisi tempat tidur dengan kaki menggantung, pada pasien dengan
keluhan PND, keluhan batuk dan mengi yang menyertai seringkali tidak
menghilang, walau sudah mengambil posisi tersebut. Gejala PND relatif spesifik
untuk gagal jantung. Cardiac Asthma(asma
cardiale) berhubungan erat dengan timbulnya PND, yang ditandai dengan timbulnya
wheezing sekunder akibat bronchospasme, hal ini harus dibedakan dengan asma
primer dan penyebab pulmoner wheezing lainnya.5
Edema Pulmoner Akut
Hal ini diakibatkan oleh transudasi carian kedalam
rongga alveolar sebagai akibat meningkatnya tekanan hidrostatik kapiler paru
secara akut sekunder akibat menurunnya fungsi jantung atau meningkatnya volume
intravaskular. Manisfestasi edema paru dapat berupa batuk atau sesak yang
progresif. Edema paru pada gagal jantung yang berat dapat bermanifestasi
sebagai sesak berat disertai dahak yang disertai darah. Jika tidak diterapi
secara cepat, edema pulmoner akut dapat mematikan.5
Respirasi Cheyne Stokes
Dikenal pula sebagai respirasi periodik atau siklik,
adalah temuan umum pada gagal jantung yang berat, dan umumnya dihubungkan
dengan kardiak output yang rendah. Respirasi cheyne-stokes disebabkan oleh
berkurangnya sensitifitas pusat respirasi terhadap kadar PCO2 arteri.
Terdapat fase apnea, dimana PO2 arteri jatuh dan PCO2
arteri meningkat. Perubahan pada gas darah arteri ini menstimulasi pusat nafas
yang terdepresi dan mengakibatkan hiperventiasi dan hipokapni, yang diikuti
kembali dengan munculnya apnea. Respirasi cheyne-stokes dapat dicermati oleh
pasien atau keluarga pasien sebagai sesak nafas berat atau periode henti nafas
sesaat.5
Gejala Lainnya
Pasien dengan gagal jantung juga dapat muncul dengan
gejala gastrointestinal. Anorexia, nausea, dan rasa cepat kenyang yang
dihubungkan dengan nyeri abdominal dan kembung adalah gejala yang sering
ditemukan, dan bisa jadi berhubungan dengan edema dari dinding usus dan/atau
kongesti hati. Kongesti dari hati dan pelebaran kapsula hati dapat
mengakibatkan nyeri pada kuadran kanan atas. Gejela serebral seperti
kebingungan, disorientasi, gangguan tidur dan emosi dapat diamati pada pasien
dengan gagal jantung berat, terutama pada pasien lanjut usia dengan
arteriosklerosis serebral dan berkurangnya perfusi serebral. Nocturia juga umum
ditemukan dan dapat memperberat keluhan insomnia.5
Manisfestasi tanda dan gejala klinis gagal jantung
yang diutarakan diatas sangatlah bervariasi. Sedikit yang spesifik untuk gagal
jantung, sensitivitasnya rendah dan semakin berkurang dengan pengobatan
jantung.1 Pada tabel dibawah ini menunjukkan
sensitivitas dan spesifitas berbagai tanda dan gejala tersebut. Walau orthopnea dan paroxysmal nocturnal dyspeu relatif spesifik untuk gagal jantung,
gejala tersebut tidak sensitif untuk diagnosis gagal jantung. Banyak orang
dengan gagal jantung tidak memiliki gejala ini pada anamnesa. Tidak jauh
berbeda, tekanan vena jugular yang meningkat sangat spesifik, tapi tidak
sensitif dan membutuhkan keahlian klinis untuk deteksi tepat.
Tabel Sensitivitas
dan Spesifitas Tanda dan Gejala Gagal Jantung pada pasien yang dianggap
memiliki gagal jantung (Ejeksi Fraksi < 40%) pada 1306 pasien Penyakit
Jantung Koroner yang menjalani Angiography Koroner.
Dikutip dari: Harlan WR dkk.13
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Kriteria
Framingham untuk Gagal Jantung
Kriteria Framingham adalah kriteria epidemiologi yang
telah digunakan secara luas. Diagnosis
gagal jantung mensyaratkan minimal dua kriteria mayor atau satu kriteria mayor disertai dua
kriteria minor. Kriteria minor dapat diterima jika kriteria minor tersebut tidak berhubungan dengan
kondisi medis yang lain seperti hipertensi pulmonal, PPOK, sirosis hati, atau
sindroma nefrotik. 1
Kriteria mayor dan minor dari Framingham untuk gagal jantung dapat dilihat pada
Tabel di
bawah.
Tabel Kriteria Framingham untuk Gagal Jantung
|
Kriteria Mayor:
Dispnea nokturnal paroksismal
atau ortopnea
Distensi vena leher
Rales paru
Kardiomegali pada hasil
rontgen
Edema paru akut
S3 gallop
Peningkatan tekanan vena
pusat > 16 cmH2O pada atrium kanan
Hepatojugular reflux
Penurunan berat badan ≥ 4,5
kg dalam kurun waktu 5 hari sebagai respon pengobatan gagal jantung
|
Kriteria Minor:
Edema pergelangan kaki
bilateral
Batuk pada malam hari
Dyspnea on ordinary exertion
Hepatomegali
Efusi pleura
Takikardi ≥ 120x/menit
|
Dikutip dari: Mann DL4
Pemeriksaan Fisik
Pemeriksaan fisik yang cermat harus selalu dilakukan
dalam mengevaluasi pasien dengan gagal jantung. Tujuan pemeriksaan adalah untuk
membantu menentukan apa penyebab gagal jantung dan juga untuk mengevaluasi
beratnya sindroma gagal jantung. Memperoleh informasi tambahan mengenai profil
hemodinamik, sebagai respon terhadap terapi dan menentukan prognosis adalah
tujuan tambahan saat pemeriksaan fisik.4
Keadaan Umum Dan Tanda Vital
Pada gagal jantung ringan atau sedang, pasien bisa
tampak tidak memiliki keluhan, kecuali merasa tidak nyaman saat berbaring datar
selama lebih dari beberapa menit. Pada pasien dengan gagal jantung yang lebih
berat, pasien bisa memiliki upaya nafas yang berat dan bisa kesulitan untuk
menyelesaikan kata-kata akibat sesak. Tekanan darah sistolik bisa normal atau
tinggi, tapi pada umumnya berkurang pada gagal jantung lanjut karena fungsi LV
yang sangat menurun. Tekanan nadi bisa berkurang, dikarenakan berkurangnya
stroke volume, dan tekanan diastolik arteri bisa meningkat sebagai akibat
vasokontriksi sistemik. Sinus tachycardia adalah gejala non spesifik yang
diakibatkan oleh aktivitas simpatis yang meningkat. Vasokontriksi perifer
mengakibatkan ekstrimitas perifer menjadi lebih dingin dan sianosis dari bibir
dan ujung jari juga diakibatkan oleh aktivitas simpatis yang berlebihan.5
Pemeriksaan Vena Jugularis Dan Leher
Pemeriksaan vena jugularis memberikan perkiraan
tekanan pada atrium kanan, dan secara tidak langsung tekanan pada atrium kiri.
Pemeriksaan tekanan vena jugularis dinilai terbaik saat pasien tidur dengan
kepala diangkat dengan sudut 45o. Tekanan vena jugularis dihitung
dengan satuan sentimeter H2O (normalnya kurang dari 8 cm), dengan
memperkirakan tinggi kolom darah vena jugularis diatas angulus sternalis dalam centimeter dan menambahkan 5 cm (pada
postur apapun). Pada tahap awal gagal jantung, tekanan vena jugularis bisa
normal saat istirahat, tapi dapat secara abnormal meningkat saat diberikan
tekanan yang cukup lama pada abdomen (refluk hepatojugular positif). Giant V wave menandakan keberadaan
regurgitasi katup trikuspid.4
Pemeriksaan Paru
Pulmonary
Crackles (ronkhi atau
krepitasi) dihasilkan oleh transudasi cairan dari rongga intravaskular kedalam
alveoli. Pada pasien dengan edema paru, ronki dapat didengar pada kedua lapang
paru dan dapat disertai dengan wheezing ekspiratoar
(asma kardiale). Jika ditemukan pada pasien tanpa penyakit paru, ronkhi
spesifik untuk gagal jantung. Walau demikian harus ditekankan bahwa ronkhi
seringkali tidak ditemukan pada pasien dengan gagal jantung kronik, bahkan
ketika pulmonary capilary wedge pressure
kurang dari 20 mmHg, hal ini karena pasien sudah beradaptasi dan drainase
sistem limfatik cairan rongga alveolar sudah meningkat. Efusi pleura timbul
sebagai akibat meningkatnya tekanan sistem kapiler pleura, hasilnya adalah
transudasi cairan kedalam rongga pleura. Karena vena pada pleura bermuara pada
vena sistemik dan pulmoner, effusi pleura paling sering terjadi pada kegagalan
kedua ventrikel (biventricular failure).
Walau effusi pleura biasanya ditemukan bilateral, angka kejadian pada rongga
pleura kanan lebih sering daripada yang kiri.4
Pemeriksaan Jantung
Pemeriksaan jantung, walau penting, seringkali tidak
dapat memberikan informasi yang berguna mengenai beratnya gagal jantung. Jika
terdapat kardiomegali, titik impulse maksimal (ictus cordis) biasanya tergeser kebawah intercostal space (ICS) ke
V, dan kesamping (lateral) linea midclavicularis. Hipertrofi ventrikel kiri
yang berat mengakibatkan pulsasi prekodial (ictus) teraba lebih lama (kuat
angkat). Pemeriksaan pulsasi prekordial ini tidak cukup untuk mengevaluasi
beratnya disfungsi ventrikel kiri. Pada beberapa pasien, bunyi jantung ketiga
dapat didengar dan teraba pada apex.1
Pada pasien dengan ventrikel kanan yang membesar dan
mengalami hipertrofi dapat memiliki impulse yang kuat dan lebih lama sepanjang
sistole pada parasternal kiri (right
ventricular heave).Bunyi jantung ketiga (gallop) umum ditemukan pada pasien dengan volume overload yang
mengalami tachycardia dan tachypnea, dan seringkali menunjukkan kompensasi
hemodinamik yang berat. Bunyi jantung keempat bukan indikator spesifik gagal
jantung, tapi biasanya ada pada pasien dengan disfungsi diastolik. Murmur
regurgitasi mitral dan trikuspid umumnya ditemukan pada pasien dengan gagal
jantung yang lanjut.4
Pemeriksaan Abdomen Dan Ekstremitas
Hepatomegali adalah tanda yang penting tapi tidak umum
pada pasien dengan gagal jantung. Jika memang ada, hati yang membesar
seringkali teraba lunak dan dapat berpulsasi saat sistol jika terdapat
regurgitasi katup trikuspid. Ascites dapat timbul sebagai akibat transudasi
karena tingginya tekanan pada vena hepatik dan sistem vena yang berfungsi dalam
drainase peritenium.4
Jaundice dapat juga ditemukan dan merupakan tanda gagal
jantung stadium lanjut, biasanya kadar bilirubin direk dan indirek meningkat.
Ikterik pada gagal jantung diakibatkan terganggunya fungsi hepar sekunder
akibat kongesti (bendungan) hepar dan hipoksia hepatoselular.4
Edema perifer adalah manisfestasi kardinal gagal
jantung, hal ini walau demikian tidaklah spesifik dan biasanya tidak terdapat
pada pasien yang telah mendapat diuretik. Edema perifer pada pasien gagal
jantung biasanya simetris, beratnya tergantung pada gagal jantung yang terjadi, dan paling sering terjadi sekitar pergelangan
kaki dan daerah pretibial pada pasien yang masih beraktivitas. Pada pasien
tirah baring, edema dapat ditemukan pada sakrum dan skrotum. Edema yang
berlangsung lama dihubungkan dengan kulit yang mengeras dan pigmentasi yang
bertambah.4
Kakeksia Kardiak
Pada gagal jantung kronis yang berat, dapat ditemukan
riwayat penurunan berat badan dan kaheksia. Walau mekanisme kakeksia tidak
sepenuhnya dimengerti, kemungkinan besar faktor penyebabnya adalah
multifaktorial, termasuk didalamnya adalah meningkatnya basal metabolik rate,
anorexia, nausea, dan muntah-muntah yang diakibatkan oleh hematomegali
hepatomegali dan rasa penuh di abdomen, meningkatnya konsentrasi sitokin
pro-inflamasi yang bersirkulasi, dan terganggunya absorpsi pada saluran cerna
akibat kongesti vena intestinal. Jika terdapat kakeksia maka prognosis gagal
jantung akan semakin memburuk.4
Test Diagnostik Pada Gagal Jantung
Kronis
Seperti yang dapat dilihat pada tabel sensitifitas dan spesifitas pemeriksaan
klinis baik pada anamnesa dan pemeriksaan fisik dalam mendiagnosa gagal jantung
relatif rendah. Karenanya pemeriksaan penunjang memiliki peranan penting dalam
mendiagnosa gagal jantung. Tujuan dilakukannya pemeriksaan penunjang antara
lain : (1) menentukan apakah terdapat kelainan jantung baik struktural atau
fungsional yang dapat menjelaskan gejala pasien, (2) mengidentifikasi kelainan
yang dapat diatasi oleh intervensi spesifik, dan (3) menentukan berat dan
prognosis gagal jantung.4
Pemeriksaan Laboratorium
Pemeriksaan laboratorium yang umum dilakukan pada
gagal jantung antara lain adalah : darah rutin, urine rutin, elektrolit (Na
& K), ureum & kreatinine, SGOT/PT, dan BNP. Pemeriksaan ini mutlak
harus dilakukan pada pasien dengan gagal jantung karena beberapa alasan berikut
: (1) untuk mendeteksi anemia, (2) untuk mendeteksi gangguan elektrolit
(hipokalemia dan/atau hiponatremia), (3) untuk menilai fungsi ginjal dan hati,
dan (4) untuk mengukur brain natriuretic
peptide (beratnya gangguan hemodinamik).4
Kandungan elektrolit biasanya normal pada gagal
jantung ringan-sedang, namun dapat menjadi abnormal pada gagal jantung berat
ketika dosis obat ditingkatkan. Kadar serum kalsium biasanya normal, tapi
penggunaan diuretik kaliuretik seperti thiazid atau loop diuretik dapat
mengakibatkan hipokalemia. Derajat hiponatremia juga merupakan penanda beratnya
gagal jantung, hal ini dikarenakan kadar natrium secara tidak langsung
mencerminkan besarnya aktivasi sistem renin angiotensin yang terjadi pada gagal
jantung. Selain itu, rektriksi garam bersamaan dengan terapi diuretik yang
intensif dapat mengakibatkan hiponatremia. Gangguan elektrolit lainnya termasuk
hipofasfatemia, hipomagnesemia, dan hiperurisemia.4
Anemia dapat memperburuk gagal jantung karena akan
menyebabkan meningkatnya kardiak output sebagai kompensasi memenuhi metabolisme
jaringan, hal ini akan meningkatkan volume overload miokard. Penelitian juga
telah menunjukkan bahwa anemia (kadar Hb <12 gr/dl) dialami pada 25%
penderita gagal jantung.
Pemeriksaan Biomarker BNP sangat disarankan untuk
diperiksa pada semua pasien yang dicurigai gagal jantung untuk menilai beratnya
gangguan hemodinamik dan untuk menentukan prognosis. Biomarker Atrial Natriuretic Peptide (ANP) dan BNP
disekresikan sebagai respon terhadap meningkatnya tekanan pada dinding jantung
dan/atau neurohormon yang bersirkulasi. Karena ANP memiliki waktu paruh yang
pendek, hanya NT-ANP yang secara klinis berguna. Untuk BNP, N-Terminal Pro-BNP
dan BNP memiliki nilai klinis yang bermakna. Kadar ANP dan BNP meningkat pada
pasien dengan disfungsi sistolik, sementara disfungsi diastolik peningkatan
kadarnya lebih rendah. Pada disfungsi sistolik, kadar BNP ditunjukan berbanding
lurus dengan wall stress, ejeksi fraksi, dan klasifikasi fungsional.
Pemeriksaan BNP berbanding lurus dengan beratnya gagal jantung berdasarkan
kelas fungsionalnya.1
 |
| Gambar Kadar BNP berbanding lurus dengan beratnya gagal jantung menurut kelas fungsionalnya. Dikutip dari: Maisel AS dkk.1 |
Fungsi ginjal memiliki peran penting pada progresi
disfungsi ventrikel dan gagal jantung. Penurunan pada fungsi renal, terutama
pada glomerular filtration rate
(GFR), menurut NYHA adalah prediktor mortalitas yang lebih kuat dibandingkan
klasifikasi kelas fungsional.4
Fungsi hepar sering ditemukan abnormal pada gagal
jantung sebagai akibat hepatomegali yang menyertai. Aspartate aminotransferase
(AST/SGOT) dan alanine aminotransferase (ALT/SGPT) dapat meningkat, protrombin
time (PT) dapat memanjang, dan pada sebagian kecil kasus dapat terjadi
hiperbilirubinemia.4
Urinalisis harus dilakukan pada semua pasien dengan
gagal jantung untuk mencari infeksi bakteri, mikroalbunuria dan mikrohematuri.
Konsentrasi dan volume urine harus mendapat perhatian seksama terutama pada
pasien dengan gangguan fungsi ginjal dan yang mendapat diuretik.4
Pemeriksaan Foto Toraks
Pemeriksaan Chest
X-Ray (CXR) sudah lama digunakan dibidang kardiologi, selain menilai ukuran
dan bentuk jantung, struktur dan perfusi dari paru dapat dievaluasi.
Kardiomegali dapat dinilai melalui CXR, cardiothoracic
ratio (CTR) yang lebih dari 50%, atau ketika ukuran jantung lebih besar
dari setengah ukuran diameter dada, telah menjadi parameter penting pada
follow-up pasien dengan gagal jantung. Bentuk dari jantung menurut CXR dapat
dibagi menjadi ventrikel yang mengalami pressure-overload atau volume-overload,
dilatasi dari atrium kiri dan dilatasi dari aorta asenden. 4
Pasien dengan gagal jantung akut dapat ditemukan
memiliki gambaran hipertensi pulmonal dan/atau edema paru intersitial,
sementara pasien dengan gagal jantung kronik tidak memilikinya. Kongesti paru
pada CXR ditandai dengan adanya Kerley-lines,
yaitu gambaran opak linear seperti garis pada lobus bawah paru, yang timbul
akibat meningkatnya kepadatan pada daerah interlobular intersitial akibat
adanya edema. Edema intersitial dan perivaskular terjadi pada dasar paru karena
tekanan hidrostatik di daerah tersebut lebih tinggi. Temuan tersebut umumnya
tidak ditemukan pada pasien gagal jantung kronis, hal ini dikarenakan pada
gagal jantung kronis telah terjadi adaptasi sehingga meningkatkan kemampuan
sistem limfatik untuk membuang kelebihan cairan interstitial dan/atau paru. Hal
ini konsisten dengan temuan tidak adanya ronkhi pada kebanyakan pasien gagal
jantung kronis, walau tekanan arteri pulmonal sudah meningkat. Keberadaan dan
beratnya effusi pleura juga merupakan informasi penting dalam evaluasi pasien
dengan gagal jantung, dan terbaik dinilai melalui CXR dan CT-scan.3 Temuan pada foto toraks dengan penyebab dan
implikasi klinisnya dapat di lihat pada Tabel di bawah.
Tabel
Temuan pada Foto Toraks , Penyebab dan
Implikasi Klinis
Kelainan
|
Penyebab
|
Implikasi Klinis
|
Kardiomegali
|
Dilatasi ventrikel kiri, ventrikel kanan, atria, efusi
perikard
|
Ekhokardiografi, doppler
|
Hipertropi ventrikel
|
Hipertensi, stenosis aorta, kardiomiopati hipertropi
|
Ekhokardiografi, doppler
|
Kongesti vena paru
|
Peningkatan tekanan pengisian ventrikel kiri
|
Gagal jantung kiri
|
Edema interstisial
|
Peningkatan tekanan pengisian ventrikel kiri
|
Gagal jantung kiri
|
Efusi pleura
|
Gagal jantung dengan peningkatan pengisian tekanan jika
ditemukan bilateral, infeksi paru, keganasan
|
Pikirkan diagnosis non
kardiak
|
Garis Kerley B
|
Peningkatan tekanan limfatik
|
Mitral stenosis atau gagal
jantung kronis
|
Dikutip dari :
Mann DL dkk. 4
Elektrokardiogram
Pemeriksaan elektrokardiogram (ECG) harus dilakukan
untuk setiap pasien yang dicurigai gagal jantung.1 Dampak diagnostik
elektrokardiogram (ECG) untuk gagal jantung cukup rendah, namun dampaknya
terhadap terapi cukup tinggi.1 Temuan EKG yang normal hampir selalu
menyingkirkan diagnosis gagal jantung.1 Gagal jantung dengan
perubahan EKG umum ditemukan. Temuan seperti gelombang Q patologis, hipertrofi
ventrikel kiri dengan strain, right
bundle branch block (RBBB), left
bundle branch block (LBBB), AV blok, atau perubahan pada gelombang T dapat
ditemukan. Gangguan irama jantung seperti takiaritmia supraventrikuler (SVT)
dan fibrilasi atrial (AF) juga umum. Ekstrasistole ventrikular (VES) dapat
sering terjadi dan tidak selalu menggambarkan prognosis yang buruk, sementara
takikardi ventrikular sustained dan nonsustained dapat dianggap sebagai
sesuatu yang membahayakan. Jenis aritmia seperti ini biasanya tidak terdeteksi
pada resting ECG tapi dapat
terdeteksi pada monitoring holter 24- atau 48- jam.4
Pemeriksaan Uji Latih
Beban Jantung
Pemeriksaan uji latih beban jantung (ULBJ) ini
memiliki keterbatasan dalam diagnosis gagal jantung, walau demikian hasil yang
normal pada pasien yang tidak mendapat terapi hampir selalu menyingkirkan
diagnosis gagal jantung. Nilai pemeriksaan ini adalah dalam penilaian kapasitas
fungsional dan stratifikasi prognosis. Kapasitas fungsional ditentukan melalui
aktivitas yang secara progresif ditingkatkan hingga pasien tidak dapat
meneruskan. Pada saat aktivitas maksimal, uptake maksimal oksigen (Vo2 MAX)
dapat dihitung. Parameter ini mencerminkan kemampuan aerobik pasien dan
berkorelasi dengan mortalitas kardiovaskular pada pasien dengan gagal jantung.1,
Pemeriksaan ini juga memungkinkan untuk menentukan ambang batas metabolisme
anaerob, yaitu titik dimana metabolisme pasien beralih dari aerob ke anaerob,
yang menghasilkan laktat berlebih. Secara praktis prinsip perhitungannya ULJB
dihentikan ketika : (1) Vo2 tidak meningkat lagi saat intensitas
latihan ditingkatkan, (2) pasien menghentikan latihan karena timbulnya gejala
berat seperti sesak atau letih. Hasil dari ULBJ memiliki arti prognostik yang
penting. Puncak Vo2 <10 ml/kg/menit dikategorikan sebagai pasien
berisiko tinggi, >18 ml/kg/menit adalah pasien berisiko ringan. Nilai
diantaranya adalah zona abu-abu dengan risiko sedang. Data prognostik untuk
puncak Vo2 pada wanita masih terbatas. Nilai Vo2 max
digunakan sebagai batasan untuk menentukan kapan pasien dengan gagal jantung
yang progresif harus dipertimbangkan untuk menjalani transplantasi jantung.
Walau demikian harus tetap diingat bahwa puncak Vo2 max dapat
dipengaruhi oleh usia, jenis kelamin, massa otot, dan status pelatihan aerobik.
Hal ini menjelaskan mengapa pada beberapa pasien dengan Vo2 max yang
rendah (<14 ml/kg/menit) masih tetap memiliki prognosis yang cukup
baik. Karena hal tersebut beberapa
peneliti telah mengusulkan angka prediksi persentase Vo2
dibandingkan nilai absolut Vo2 max.1
Karena pasien dengan gagal jantung umumnya memiliki
kemampuan latihan yang terbatas dan ULBJ tidak ditoleransi baik oleh banyak
pasien, latihan submaksimal atau symptom-driven
exercise test yang dikenal dengan 6-minutes
walking test menjadi popular digunakan untuk evaluasi rutin. Pada test ini
diukur jarak yang dapat ditempuh dalam 6 menit pada koridor yang datar dimana
pasien dapat berjalan sesuai kemampuannya, berjalan lebih pelan, lebih cepat,
atau berhenti. Test ini memperkirakan puncak Vo2 max dan merupakan
faktor independen yang berhubungan erat dengan morbiditas dan mortalitas kardiovaskular.
Karena kemudahan-nya, test ini semakin sering digunakan pada uji klinis
multisenter untuk menilai efektivitas suatu terapi.
Echocardiography
Pemeriksaan echo saat ini telah menjadi metode
diagnostik umum digunakan untuk menilai anatomi dan fungsi jantung, myokardium
dan perikadium, dan mengevaluasi gerakan regional dinding jantung saat
istirahat dan saat diberikan stress farmakologis pada gagal jantung.
Pemeriksaan ini non-invasif, dapat dilakukan secara cepat di tempat rawat,
dapat dengan mudah diulang secara serial, dan memungkinkan penilaian fungsi
global dan regional ventrikel kiri. Pada penilaian gagal jantung
echocardiography adalah metode diagnostik yang dapat dipercaya, dapat diulang,
dan aman dengan banyak fitur seperti doppler
echo, doppler tissue imaging, strain rate imaging, dan cardiac motion analysis.4
Fitur yang paling penting pada evaluasi gagal jantung
adalah penilaian Left-ventricular
ejection fraction (LVEF), beratnya remodelling ventrikel kiri, dan
perubahan pada fungsi diastolik.3 Echo dua dimensi sangat berharga
dalam menilai fungsi sistolik dan diastolik pada pasien dengan gagal jantung.
Tabel di
bawah mendeskripsikan
temuan ekokardiografi yang sering ditemukan pada gagal jantung.
Tabel
Temuan Echocardiography pada Gagal
Jantung
TEMUAN UMUM
|
DISFUNGSI
SISTOLIK
|
DISFUNGSI
DIASTOLIK
|
|
|
|
Keterangan : * Temuan pada echo-doppler.
|
||
Dikutip dari:
Mann DL4
Tujuan Manajemen Terapi Gagal
Jantung Kronis
Tujuan
dalam mendiagnosa gagal jantung dan memberi terapi dini tidak berbeda dengan
kondisi kronis lainnya, yaitu menurunkan mortalitas dan morbiditas. Karena
angka kematian tahunan gagal jantung sangatlah tinggi, penekanan pada end-point
ini menjadi goal pada banyak tujuan uji klinis. Walau demikian pada kebanyakan
pasien, terutama orang tua, kemampuan untuk hidup mandiri, terbebas dari gejala
mengganggu yang tidak nyaman, dan menghindari
perawatan adalah tujuan yang seringkali seiring dengan keinginan untuk
meningkatkan usia harapan hidup. Upaya untuk mencegah timbulnya gagal jantung
atau progresinya tetap merupakan bagian yang tak terpisahkan dari manajemen
terapi. Banyak uji klinis acak gagal jantung mengevaluasi pasien dengan
disfungsi sistolik dengan LVEF 35-40%. Patokan LVEF <40% ini relatif arbitrary, dan terdapat bukti yang
terbatas bahwa gagal jantung dapat simtomatik pada antara LVEF 40-50%. 15
Dapat
disimpulkan bahwa tujuan pengobatan gagal jantung antara lain :
a)
Menurunkan
mortalitas
b)
Mempertahankan
/ meningkatkan kualitas hidup
c) Mencegah
terjadinya kerusakan miokard, progresivitas
kerusakan miokard, remodelling miokard, timbulnya gejala-gejala gagal jantung
dan akumulasi cairan, dan perawatan di rumah sakit.
Algoritma Tatalaksana Gagal Jantung
Kronis
Penatalaksanaan
gagal jantung kronis yang dapat dipakai dapat dilihat pada skema tata laksana
gagal jantung kronik pada gambar
di bawah.
 |
| Gambar Algoritma yang dapat dijadikan acuan pada penatalaksanaan gagal jantung kronis. Dikutip dari:Dickstein dkk15 |
Perawatan
Mandiri (Self Care)
Perawatan
mandiri mempunyai andil dalam keberhasilan pengobatan gagal jantung dan dapat
memberi dampak yang bermakna pada keluhan-keluhan pasien, kapasitas fungsional,
morbiditas
dan prognosis. Perawatan mandiri dapat didefinisikan sebagai tindakan-tindakan
yang bertujuan untuk mempertahankan stabilitas fisik, menghindari perilaku yang
dapat memperburuk kondisi dan deteksi dini gejala-gejala perburukan. Untuk bisa
merawat dirinya pasien perlu diberi pelatihan baik oleh dokter atau perawat
terlatih. Topik-topik penting dan perilaku perawatan mandiri yang perlu dibahas
antara lain dapat dilihat pada Tabel di
bawah.15
Tabel Topik Keterampilan Merawat Diri yang perlu dipahami
penderita Gagal Jantung.
Topik
Edukasi
|
Keterampilan
dan Perilaku Perawatan Mandiri
|
Definisi dan etiologi gagal jantung
|
Memahami penyebab gagal jantung dan mengana keluhan-keluhan timbul
|
Gejala-gejala dan tanda-tanda gagal jantung
|
Memantau tanda-tanda dan gejala-gejala gagal jantung
Mencatat berat badan setiap hari
Mengetahui kapan menghubungi petugas kesehatan
Menggunakan terapi diuretik secara fleksibel sesuai anjuran
|
Terapi farmakologik
|
Mengerti indikasi, dosis dan efek dari obat-obat digunakan
Mengenal efek samping yang umum obat
|
Modifikasi faktor risiko
|
Berhenti merokok, memantau tekanan darah
Kontrol gula darah (DM), hindari obesitas
|
Rekomendasi diet
|
Restriksi garam, pantau dan cegah malnutrisi
|
Rekomendasi olah raga
|
Melakukan olah raga teratur
|
Kepatuhan
|
mengikuti anjuran pengobatan
|
Prognosis
|
Mengerti pentingnya faktor-faktor prognostik dan membuat keputusan
realistik
|
Dikutip
dari: Dickstein dkk15
Terapi Farmakologis
Pengobatan
gagal jantung dengan farmakologis, secara garis besar bertujuan mengatasi
permaslahan preload, dengan menurunkan preload,
meningkatkan kontraktilitas juga menurunkan afterload.
Pemilihan terapi farmakologis ini tergantung pada penyebabnya. Selama
bertahun-tahun, obat golongan diuretik dan digoksin digunakan dalam terapi
gagal jantung. Obat-obat ini mengatasi gejala dan meningkatkan kualitas hidup, namun belum
terbukti menurunkan angka mortalitas. Setelah ditemukan obat yang dapat
mempengaruhi sistem neurohumoral, RAAS dan sistem saraf simpatik, barulah
morbiditas dan mortalitas pasien gagal jantung membaik.1
Angiotensin Converting
Enzyme
Inhibitors
(ACEI)
Pasien
dengan tidak ada kontra indikasi maupun pasien yang masih toleran terhadap ACE Inhibitor (ACEI), ACEI harus digunakan
pada semua pasien dengan gagal jantung yang simtomatik dan LVEF <
40%. Terapi dengan ACEI memperbaiki fungsi ventrikel dan kesejahteraan pasien,
menurunkan angka masuk rumah sakit untuk perburukan gagal jantung dan
meningkatkan angka keselamatan. Pada pasien yang menjalani perawatan terapi
dengan ACEI harus dimulai sebelum pasien pulang rawat. Dosis awal ACEI dengan
target pada tdosis dapat dilihat pada Tabel di bawah.
KELAS REKOMENDASI I, TINGKAT BUKTI A.
Pasien
yang harus mendapatkan ACEI :
- LVEF < 40%, walaupun tidak ada gejala.
- Pasien gagal jantung disertai dengan regurgitasi
Kontraindikasi
yang patut diingat antara lain :
- Riwayat adanya angioedema
- Stenosis bilateral arteri renalis
- Konsentrasi serum kalsium > 5.0 mmol/L
- Serum kreatinin > 220 mmol/L (>2.5 mg/dl)
- Stenosis aorta berat
Cara
pemberian ACEI :
- Periksa fungsi renal dan elektrolit serum.
- Pertimbangkan meningkatkan dosis setelah 24 jam
- Jangan meningkatkan dosis jika terjadi perburukan fungsi ginjal atau hiperkalemia
- Sangat umum untuk meningkatkan dosis secara perlahan tapi meningkatkan secara cepat sangat mungkin pada pasien yang dimonitoring ketat.
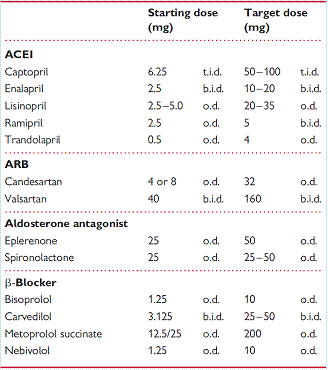 |
Tabel Obat -obat Gagal Jantung dengan Dosis Awal dan Target Dosis yang diinginkan
Dikutip dari: Dickstein dkk.15
|
Kemungkinan
yang dihadapi saat memberikan ACEI :
- Perburukan fungsi renal – peningkatan urea dan
kreatinin saat diberikan ACEI adalah sesuatu yang diharapkan, dan tidak
dianggap penting secara klinis kecuali jika peningkatanya cepat dan
bermakna. Periksa obat-obatan nefrotoxic yang mungkin diberikan bersamaan
seperti obat anti inflamasi non steroid (OAINS). Jika diperlukan turunkan
dosis ACEI atau jangan teruskan. Jika terdapat peningkatan kreatinin lebih
dari 50% dari baseline atau hingga konsentrasi absolut 265 mmol/L (~3
mg/dL). Jika konsentrasi kreatinine meningkat hingga 310 mmol/L (~3.5
mg/dL) atau diatasnya stop ACEI secepatnya dan monitor kimia darah secara
erat.
- Hiperkalemia – periksa penggunaan agen lain yang
dapat menyebabkan hiperkalemia, misalnya suplementasi kalsium, diuretik
hemat kalsium, dan hentikan penggunaannya. Jika kadar kalsium meningkat
diatas 5.5 mmol/L, turunkan dosis ACEI setengahnya dan monitor kima darah
secara erat. Jika kalisum naik diatas 6 mmol/L stop penggunaan ACEI
secepatnya dan monitor kimia darah secara erat.
- Hipotensi simtomatik (misal : pusing) adalah hal
yang umum terjadi – hal ini seringkali membaik seiring waktu, dan pasien
perlu diyakinkan. Jika mengganggu pertimbangkan untuk mengurangi dosis
diuretik dan agen hipotensif lainnya (kecuali ARB/ β-blocker/antagonis
aldosteron). Hipotensi asimtomatik tidak memerlukan intervensi.
Angiotensin
Reseptor
Blocker
(ARB)
Pada
pasien dengan tnpa kontraindikasi dan tidak toleran dengan ACE, ARB direkomendasikan pada pasien dengan gagal
jantung dan LVEF < 40% yang tetap simtomatik walau sudah mendapatkan
terapi optimal dengan ACEI dan BB, kecuali telah mendapat antagonis aldosteron.
Terapi dengan ARB memperbaiki fungsi ventrikel dan kejahteraan pasien dan
mengurangi hospitalisasi untuk perburukan gagal jantung. (Kelas Rekomendasi I,
Tingkat Bukti A).
Pemberian
ARB mengurangi risiko kematian karena penyebab kardiovaskular. Kelas
Rekomendasi IIa, Tingkat Bukti B. ARB direkomendasikan sebagai alternatif pada
pasein yang intoleran terhadap ACEI. Pada pasien-pasien ini pemberian ARB
mengurangi risiko kematian akibat kardiovaskular atau perlunya perawatan akibat
perburukan gagal jantung. Pada pasien yang dirawat, terapi dengan ARB harus
dimulai sebelum pasien dipulangkan.Kelas Rekomendasi I, Tingkat Bukti B.14
Pengobatan
dengan ARB meningkatkan fungsi ventrikel dan kesehatan pasien dan menurunkan
angka masuk rumah sakit akibat
perburukan gagal jantung. Angiotensin
Reseptor Blockerdirekomendasikan sebagai pilihan lain pada pasien yang
tidak toleran terhadap ACEI.14
Pasien
yang harus mendapatkan ARB :
- Left ventrikular ejection fraction (LVEF)< 40%
- Sebagai pilihan lain pada pasien dengan gejala ringan sampai berat (kelas fungsional II-IV NYHA) yang tidak toleran terhadap ACEI.
- Pasien dengan gejala menetap (kelas fungsionaal II-IV NYHA) walaupun sudah mendapatkan pengobatan dengan ACEI dan beta blocker.
Memulai
pemberian ARB:
- Periksa fungsi ginjal dan elektrolit serum
- Pertimbangkan meningkatkan dosis setelah 24 jam.
- Jangan meningkatkan dosis jika terjadi perburukan fungsi ginjal atau hiperkalemia
Sangat
umum untuk meningkatkan dosis secara perlahan tapi meningkatkan secara cepat
sangat mungkin pada pasien yang monitoring ketat.
β-blocker / Penghambat
Sekat-β
Alasan
penggunaan beta blocker
(BB) pada pasien gagal jantung adalah adanya gejala
takikardi dan tingginya kadar katekolamin yang dapat memperburuk kondisi gagal
jantung.
Beta blocker dapat mengurangi angka kematian (mortality rate) dikarenakan pada pasien gagal jantung, transduksi sinyal beta-adrenergik akan mengalami penurunan, potensinya hilang hingga 50-60%. Terapi penyekat beta (beta blocker) membantu mengembalikan sebagian efikasi pengiriman sinyal adrenergik tersebut. Sehingga, terapi penyekat beta jangka panjang memberikan perbaikan pada parameter selular, hemodinamika dan klinis (menurunkan mortalitas dan morbiditas).
Pasien dapat dengan kontraindikasi atau tidak dapat ditoleransi, sehingga beta blocker (BB) harus diberikan pada pasien gagal jantung yang simtomatik, dan dengan LVEF < 40%. BB meningkatkan fungsi ventrikel dan memperbaiki keadaan pasien, serta mengurangi kejadian rawat akibat perburukan gagal jantung, dan meningkatkan keselamatan. Jika memungkinkan pada pasien yang menjalani perawatan, terapi BB harus dimulai secara hati-hati sebelum pasien dipulangkan. Kelas Rekomendasi I, Tingkat Bukti A.
Beta blocker dapat mengurangi angka kematian (mortality rate) dikarenakan pada pasien gagal jantung, transduksi sinyal beta-adrenergik akan mengalami penurunan, potensinya hilang hingga 50-60%. Terapi penyekat beta (beta blocker) membantu mengembalikan sebagian efikasi pengiriman sinyal adrenergik tersebut. Sehingga, terapi penyekat beta jangka panjang memberikan perbaikan pada parameter selular, hemodinamika dan klinis (menurunkan mortalitas dan morbiditas).
Pasien dapat dengan kontraindikasi atau tidak dapat ditoleransi, sehingga beta blocker (BB) harus diberikan pada pasien gagal jantung yang simtomatik, dan dengan LVEF < 40%. BB meningkatkan fungsi ventrikel dan memperbaiki keadaan pasien, serta mengurangi kejadian rawat akibat perburukan gagal jantung, dan meningkatkan keselamatan. Jika memungkinkan pada pasien yang menjalani perawatan, terapi BB harus dimulai secara hati-hati sebelum pasien dipulangkan. Kelas Rekomendasi I, Tingkat Bukti A.
Manfaat
beta blocker dalam gagal jantung melalui:
- Mengurangi detak jantung : memperlambat fase pengisian diastolik sehingga memperbaiki perfusi miokard.
- Meningkatkan LVEF
- Menurunkan tekanan baji kapiler pulmonal
Pasien
yang harus mendapat BB:
- LVEF < 40%
- Gejala gagal jantung sedang-berat (NYHA kelas
fungsional II-IV), pasien dengan disfungsi sistolik ventrikel kiri setelah
kejadian infark miokard.
- Dosis optimal untuk ACEI dan/atau ARB (dan
aldosterone antagonis jika diindikasikan).
- Pasien harus secara klinis stabil (tidak terdapat
perubahan dosis diuresis). Inisiasi terapi sebelum pulang rawat
memungkinkan untuk diberikan pada pasien yang baru saja masuk rawat karena
GAGAL JANTUNG AKUT, selama pasien telah membaik dengan terapi lainnya,
tidak tergantung pada obat inotropik intravenous, dan dapat diobservasi di
rumah sakit setidaknya 24 jam setelah dimulainya terapi BB.
Kontraindikasi
:
- Asthma (COPD bukan kontranindikasi).
- AV blok derajat II atau III, sick sinus syndrome (tanpa keberadaan pacemaker), sinus
bradikardi (<50 bpm).
Bagaimana
menggunakan BB pada gagal jantung :
- Dosis awalan : bisoprolol 1 x 1.25 mg,
carvedilol2 x 3.125-6.25 mg, metoprolol CR/XL 1 x 12.5-25 mg, atau
nebivolol 1 x 1.25 mg. Dengan supervisi jika diberikan dalam setting rawat jalan.
- Pada pasien yang baru mengalami dekompensasi, BB
dapat dimulai sebelum pasien dipulangkan dengan hati-hati.
Titrasi
dosis :
- Kunjungan tiap 2-4 minggu dapat digunakan untuk
meningkatkan dosis BB (peningkatan dosis yang lebih lambat mungkin
dibutuhkan pada beberapa pasien degan gagal jantung yang berat). Jangan
tingkatkan dosis bila terdapat perburukan gagal jantung, hipotensi
sistemik, atau bradikardia yang berlebih (<50x/menit).
- Pasien dengan tanpa permasalahan diatas, dosis BB
dapat ditingkatkan 2x lipat tiap kunjungan hingga dicapai target dosis.
(Bisoprolol 10 mg o.d., carvedilol 25-50 mg b.i.d., metaprolol CR/XL 200
mg o.d., atau vebivolol 10 mg o.d.-atau dosis yang bisa ditoleransi
maksimal.
Dosis beta blocker pasien gagal jantung luar negeri terkadang tidak cocok dengan pasien Indonesia, prinsip terapi penyekat beta sebaiknya diawali dengan dosis paling rendah dan dilakukan up titration setiap dua hingga empat minggu sesuai dengan toleransi pasien (mulai rendah dan mulai perlahan)
Jadi mulai dulu dengan dosis awal (rendah), kemudian ditingkatkan terus sampai batas dosis yang dapat ditoleransi pasien. Targetnya adalah dosis sesuai uji klinis di jurnal luar (dosis target), tapi jika baru setengah dosis target efek samping yang tidak menyenangkan sudah muncul, turunkan dosisnya ke dosis sebelumnya saat efek samping belum muncul.
Penyekat Beta
|
Dosis Awal
|
Dosis Target
|
Bisoprolol
|
1,25 OD
|
10 OD
|
Carvedilol
|
3,125
BID
|
25
BID
|
Metoprolol
Suksinat (CR/XL)
|
12,5-25 OD
|
200 OD
|
Nebivolol
|
1,25
OD
|
10
OD
|
Diuretik
Diuretik
direkomendasikan pada pasien dengan gagal jantung yang disertai tanda dan
gejala kongesti.
Kelas Rekomendasi I, Tingkat Bukti B
Diuretik
memperbaiki kesejahteraan hidup pasien dengan mengurangi tanda dan gejala kongesi
vena sistemik dan pulmoner pada pasien dengan gagal jantung. Diuretik
mengakibatkan aktivasi sistem renin-angiotensin-aldosteron (RAAS) dan biasanya
digunakan bersamaan dengan ACEI atau ARB. Dosis diuretik harus disesuaikan
dengan kebutuhan tiap pasien dan membutuhkan monitoring klinis yang cermat.
Secara umum loop diuretik dibutuhkan pada gagal jantung sedang-berat. Thiazid
dapat pula digunakan dengan loop diuretik untuk edema yang resisten, namun
harus diperhatikan secara cermat kemungkinan dehidrasi, hipovolemia,
hiponatremia, atau hipokalemia. Selama terapi diuretik, sangat penting level
kalium, natrium, dan kreatinine dipanantau secara berkala.14
Hal
yang harus dicermati pada pemberian diuretik :
- Diuretik dan ACEI/ARB/atau antagonis aldosteron
dapat meningkatan risiko hipotensi dan disfungsi ginjal, terutama jika
digunakan bersamaan.
- Pasein dengan menggunakan ACEI/ARB/antagonis
aldosteron digunakan bersamaan dengan diuretik, penggantian kalium
biasanya tidak dibutuhkan.
- Hiperkalemia yang berat dapat terjadi jika
diuretik hemat kalsium termasuk antagonis aldosteon digunakan bersamaan
dengan ACEI/ARB. Penggunaan diuretik antagonis non-aldosteron harus
dihindari. Kombinasi dari antagonis aldosteron dan ACEI/ARB hanya boleh
diberikan pada supervisi yang cermat.
Penggunaan
diuretik pada gagal jantung :
- Periksa selalu fungsi ginjal dan serum
elektrolit.
- Kebayakan pasien diresepkan loop diuretik
dibandingkan thiazid karena efektivitasnya yang lebih tinggi dalam memicu
diuresis dan natriuresis.
- Selalu mulai dengan dosis rendah dan tingkatkan
hingga terrdapat perbaikan klinis dari segi tanda dan gejala gagal
jantung. Jenis dan dosis pemberian dapat dilihat pada tabel di bawah.
- Dosis harus disesuaikan, terutama setelah berat
badan kering normal telah tercapai, hindari risiko disfungsi ginjal dan
dehidrasi. Upayakan untuk mencapai hal ini dengan menggunakan dosis
diuretik serendah mungkin. Keadaan yang mungkin terjadi pada penggunaan
diuretik dapat dilihat pada tabel kedua di bawah.
- Penyesuaian dosis sendiri oleh pasien berdasarkan
pengukuran berat badan harian dan tanda-tanda klinis lainnya dari retensi
cairan harus selalu disokong pada pasien gagal jantung rawat jalan. Untuk
mencapai hal ini diperlukan edukasi pasien.
 |
Tabel Keadaan yang mungkin terjadi pada pemberian diuretik jangka panjang, dan tindakan yang disarankan.
|
Antagonis
Aldosteron
Antagonis
aldosteron menurunkan angka masuk rumah sakit untuk perburukan gagal jantung
dan meningkatkan angka keselamatan jika ditambahkan pada terapi yang sudah ada,
termasuk dengan ACEI.
Pasien
yang seharusnya mendapat antagonis aldosteron :
- LVEF < 35%
- Gejala gagal
jantung sedang- berat ( kelas fungsional III-IV NYHA)
- Dosis optimal BB dan ACEI atau ARB
Memulai
pemberian spironolakton :
- Periksa fungsi ginjal dan elektrolit serum
- Pertimbangkan peningkatan dosis setelah 4-8 minggu.
Jangan meningkatkan dosis jika terjadi penurunan fungsi ginjal atau hiperkalemia.
Hydralizin & Isosorbide Dinitrat
Pada
pasien simtomatik dengan LVEF < 40%, kombinasi dari Hidralizine-ISDN
dapat digunakan sebagai alternatif jika terdapat intoleransi baik oleh ACEI dan
ARB. Penambahan kombinasi H-ISDN harus dipertimbangkan pada pasien dengan
gejala yang persisten walau sudah diterapi dengan ACEI, BB, dan ARB atau
Aldosteron Antagonis.
Terapi dengan H-ISDN pada pasien-pasien ini dapat :
·
Mengurangi
risiko kematian.9
·
Mengurangi
angka kembali rawat untuk perburukan gagal jantung.
·
Memperbaiki
fungsi ventrikel dan kemampuan latihan. Kelas Rekomendasi
IIa, Tingkat Bukti A
Pasien
yang harus mendapatkan hidralizin dan ISDN berdasarkan banyak uji klinis adalah
:
- Sebagai alternatif ACEI/ARB ketika keduanya tidak
dapat ditoleransi.
- Sebagai terapi tambahan terhdap ACEI jika ARB atau
antagonis aldosteron tidak dapat ditoleransi.
- Manfaat pengobatan secara lebih jelas ditemukan pada
keturunan afrika-amerika.
Kontraindikasinya
anatara lain hipotensi simtomatik, sindroma lupus, gagal ginjal berat
(pengurangan dosis mungkin dibutuhkan).
Cara
pemberian hidralizin dan ISDN pada gagal jantung :
- Dosis awalan : hidralizin 37.5 mg dan ISDN 20 mg
tiga kali sehari.
- Pertimbangkan untuk menaikan titrasi setelah 2-4
minggu, jangan dinaikan bila terdapat hipotensi simtomatik.
- Jika dapat ditoleransi, upayakan untuk mencapai
target dosis yang digunakan pada banyak uji klinis- yaitu hidralizine 75
mg dan ISDN 40 mg tiga kali sehari, atau jika tidak dapat ditoleransi
hingga dosis maksimal tertoleransi.
Kemungkinanan
efek samping yang dapat timbul :
- Hipotensi ortostatik (pusing) – seringkali membaik
seiring waktu, pertimbangkan untuk mengurangi dosis obat yang dapat menyebabkan
hipotensi (kecuali ACEI/ARN/BB/Antagonis aldosteron). Hipotensi yang
asimtomatik tidak membutuhkan intervensi.
- Artralgia, nyeri sendi atau bengkak,
perikarditis/pleuritis, ruam atau demam – pikirkan sindroma mirip lupus
akibat obat, cek antinuclear
antibodies (ANA), jangan teruskan H-ISDN.
Glikosida
Jantung
(Digoxin)
Pada
pasien gagal jantung simtomatik dan atrial fibrilasi, digoxin dapat digunakn
untung mengurangi kecepatan irama ventrikel. Pada pasien dengan AF dan LVEF <
40% digoxin dapat pula diberikan bersamaan dengan BB untuk mengontrol tekanan
darah.
Kelas Rekomendasi I, Tingkat Bukti C
Pada
pasien sinus ritme dengan gagal jantung simtomatik dan LVEF < 40%,
terapi dengan digoxin bersamaan dengan ACEI meningkatkan fungsi ventrikel dan
kesejahteraan pasien, mengurangi kemungkinan perawatan ulang untuk perburukan
gagal jantung, hal ini walau demikian tidak memiliki dampak terhadap angka
mortalitas.
Kelas Rekomendasi IIa, Tingkat Bukti B.
Glikosida
jantung menyebabkan peningkatan kontraktilitas jantung dengan meningkatkan
kontraksi sarkomer jantung melalui peningkatan kadar kalsium bebas dalam
protein kontraktil, yang merupakan hasil dari peningkatan kadar natrium
intrasel akibat penghambatan NaKATPase dan pengurangan relatif dalam ekspulsi
kalsium melalui penggantian Na+ Ca2+ akibat peningkatan
natrium intrasel.
Digoksin
memberikan keuntungan pada terapi gagal jantung dalam hal :
- Memberikan efek inotropik positif yang menghasilkan perbaikan dan fungsi ventrikel kiri.
- Menstimulasi baroreseptor jantung
- Meningkatkan penghantaran natrium ke tubulus distal sehingga menghasilkan penekanan sekresi renin dari ginjal.
- Menyebabkan aktivasi parasimpatik sehingga menghasilkan peningkatan vagal tone.
- Pasien atrial fibrilasi dengan irama ventrikular saat istirahat> 80x/menit, dan saat aktivitas > 110-120x/ menit harus mendapatkan digoksin.
- Pasien dengan irama sinus dan disfungsi sistolik ventrikel kiri (LVEF < 40%) yang mendapatkan dosis optimal diuretik, ACEI atau/ dan ARB, beta blocker dan antagonis aldosteron jika diindikasikan, yang tetap simtomatis, digoksin dapat dipertimbangkan.
Antikoagulan
(Antagonis
Vitamin
K)
Warfarin
(atau antikoagulan oral alternatif lainnya) direkomendasikan pada pasien gagal
jantung dengan atrial fibrilasi permanen, persisten, atau paroksismal tanpa
adanya kontraindikasi terhadap antikoagulasi. Dosis antikoagulan harus
disesuaikan dengan risiko komplikasi tromboembolik termasuk stroke. Kelas
Rekomendasi I, Tingkat Bukti A
Antikoagulasi
juga direkomendasikan pada pasien dengan trombus intrakardiak yang terdeteksi
pada echocardiography atau bukti adanya tromboembolisme sistemik.
Kelas Rekomendasi I, Tingkat Bukti C
Temuan
yang perlu diingat :
- Pada pasien atrial fibrilasi yang dilibatkan pada
serangkaian uji klinis acak, termasuk pada pasien dengan gagal jantung,
warfarin ditemukan dapat mengurangi risiko stroke dengan 60-70%.
- Warfarin juga lebih efektif dalam mengurangi
risiko stroke dibanding terapi antiplatelet, dan lebih dipilih pada pasien
dengan risiko stroke yang lebih tinggi, seperti yang ditemukan pada pasien
dengan gagal jantung.
- Tidak terdapat peranan antikoagulan pada pasien
gagal lainnya, kecuali pada mereka yang memiliki katup prostetik.
- Pada analisis dua uji klinis skala kecil yang
membandingkan efektifitas warfarin dan aspirin pada pasien dangan gagal
jantung, ditemukan bahwa risiko perawatan kembali secara bermakna lebih
besar pada pasien yang mendapat terapi aspirin, dibandingkan warfarin.
Tatalaksana Gagal Jantung Kronis Dengan Fungsi Sistolik
Baik
Pada
pasien dengan fungsi sistolik baik (heart
failure with preserved ejection fraction) hingga kini masih belum terdapat
terapi yang secara meyakinkan mengurangi morbiditas dan mortalitas. Diuretik
dapat digunakan untuk mengontraol retensi natrium dan cairan dan mengurangi keluhan
mudah sesak dan edema. Terapi yang adekuat untuk mengontrol tekanan darah dan
respon ventrikel pada atrial fibrilasi juga dianggap penting. Pada dua uji klinis skala kecil (melibatakan
30 orang), telah ditunjukkan bahwa pasien dengan kontrol heart rate dengan CCB Verapamil dapat memperbaiki kemampuan saat
latihan dan gejala pada banyak pasien dengan disfungsi diastolik.
Tindakan
Operatif
/ Prosedur
Pada
Gagal Jantung
Kronis
Pada
gagal jantung kronis simtomatik, kondisi yang dapat dikoreksi melalui tindakan
operatif harus dideteksi dan dikoreksi jika diindikasikan.
Revaskularisasi Koroner Pada Pasien Gagal Jantung
Penyakit
jantung koroner (PJK) adalah menyebab paling umum gagal jantung dan kondisi ini
terdapat pada 60-70% pasien dengan gagal jantung dan penurunan LVEF. Pada
disfungsi diastolik, penyakit jantung koroner lebih sedikit menjadi penyebab
gagal jantung, namun masih tetap dapat terdeteksi pada setengah pasien dengan
disfungsi diastolik. Etiologi iskemia dihubungkan dengan risiko mortalitas dan
morbiditas yang lebih tinggi.
Baik
coronary artery bypass grafting (CABG)
dan percutaneus coronary intervention (PCI)
harus dipertimbangkan pada pasein gagal jantung tertentu dengan PJK. Pilihan
mengenai metode revaskularisasi harus didasarkan pada evaluasi cermat
komorbiditas, risiko tindakan, anatomi koroner, bukti mengenai seberapa besar
miokardium yang masih viable pada
area yang akan di revaskularisasi, fungsi ventrikel kiri dan keberadaan
penyakit valvular yang secara hemodinamik signifikan haruslah diperhatikan.
Saat
ini tidak terdapat data dari uji klinis multisenter yang mempelajari nilai dari
tindakan revaskularisasi untuk mengurangi gejala gagal jantung. Walau demikian,
penelitian observasional dari suatu senter mengenai gagal jantung dengan penyebab
iskemik menemukan bahwa revaskularisasi dapat mengarah pada perbaikan gejala
dan berpotensi memperbaiki fungsi jantung. Saat ini terdapat beberapa uji
klinis yang mencoba mencari tahu dampak intervensi secara klinis.
Evaluasi
Penyakit Jantung Koroner pada Gagal Jantung Kronis
Angiografi
koroner tidak direkomendasikan pada pasien dengan risiko rendah PJK.
Pemeriksaan ini harus dilakukan dengan berdasar pada hasil pemeriksaan
non-invasif sebelumnya (Treadmill Test, Stress Echo, Stress Perfusi Nuklir).
Angiografi Koroner
Direkomendasikan
pada pasien dengan risiko tinggi PJK tanpa kontraindikasi untuk memastikan
diagnosis dan merencanakan strategi terapi. Kelas
Rekomendasi I, Tingkat Bukti C
Direkomendasikan
pada pasien gagal jantung dengan bukti temuan kelainan valvular yang
signifikan.
Kelas Rekomendasi I, Tingkat Bukti C
Harus
dipertimbangkan pada pasien gagal jantung yang mengalami gejala angina walau
sudah diberikan terapi farmakologis yang optimal. Kelas
Rekomendasi IIa, Tingkat Bukti C
Deteksi Viabilitas Miokardium
Karena
miokardium viable dapat menjadi target revaskularisasi, deteksinya harus
dipikirkan pada work-up diagnostik pasien gagal jantung dengan PJK. Beberapa
modalitas dengan akurasi diagnostik yang tak jauh berbeda dapat digunakan untuk
mendeteksi miokardium yang fungsinya terganggu namun masih dapat diselamatkan (viable). Karenanya pemeriksaan dengan
menggunakan dobutamine stress echo, pencitraan nuklir dengan Single Positron Emission Computed Tomography
(SPECT) dan/atau dengan Positron
Emission Tomography (PET), Magnetic
Resonance Imaging (MRI) dengan dobutamin dan/atau kontrast, Computed Tomography (CT) dengan kontras
dapat digunakan untuk mendeteksi miokardium yang viable. Kelas
Rekomendasi IIa, Tingkat Bukti C
Operasi
Katup
Penyakit
katup jantung atau valvular heart
disesase (VHD) dapat menjadi penyebab yang mendasari gagal jantung, atau
menjadi faktor yang memperburuk gagal jantung yang membutuhkan mangemen terapi
spesifik.
Guideline
ESC mengenai VHD dapat diterapkan pada hampir semua pasien dengan gagal
jantung. Walau penurunanLVEF merupkan faktor risiko yang penting untuk kematian
peri- dan post- operatif yang penting, tindakan operatif tetap dapat
dipertimbangkan .9
Manajemen
optimal gagal jantung dan kondisi ko-morbid sebelum operasi sangatlah penting.
Operasi darurat harus dihindari sebisa mungkin.
Rekomendasi
spesifik mengenai operasi untuk pasien VHD dengan gagal jantung sulit untuk
disediakan, sehingga keputusan harus didasarkan pada penilaian klinis dan
echocardiografi yang seksama dengan memperhatikan komorbidatas kardivaskular
dan non-kardiovaskular yang ada.
Keputusan
untuk melakukan operasi untuk kelainan katup dengan hemodinamik yang signifikan
seperti stenosis aorta, regurgitasi aorta, atau regurgitasi mitral membutuhkan
pertimbangan dari segi motivasi pasien, usai pasien, dan profil risiko.
Stenosis
Aorta
(AS)
Terapi
medis pada stenosis katup aorta
dalam hal ini yang berkaitan dengan gagal jantung
harus dioptimalkan, namun tidak boleh menunda keputusan mengenai operasi katup.
Vasodilator seperti ACEI, ARB, dan nitrat dapat mengakibatkan hipotensi yang
substansial pada pasien dengan stenosis aorta berat, dan karenanya harus
digunakan secara berhati-hati.
Tindakan
operatif direkomendasikan pada pasien yang memenuhi syarat dengan gagal jantung
yang bergejala dan stenosis aorta berat. Rekomendasi
Kelas I, Tingkat Bukti C
Tindakan
operatif direkomendasikan pada pasien asimtomatik dengan stenosis aorta berat
dan penurunan fungsi LVED (<50%). Rekomendasi
Kelas I, Tingkat Bukti C
Tindakan
operatif dapat dipertimbangkan pada pasien dengan area katup aorta yang jauh
berkurang dan disfungsi ventrikel kiri. Rekomendasi
Kelas IIa, Tingkat Bukti C
Regurgitasi
Aorta
(AR)
Tindakan
operatif direkomendasikan pada semua pasien dengan regirgutasi aorta berat yang
memiliki gejala gagal jantung.
Kelas Rekomendasi I, Tingkat Bukti B
Tindakan
operatif direkomendasikan pada pasein dengan regurgitasi aorta berat dan LVEF
yang menurun. (LVEF < 50%) Kelas
Rekomendasi IIa, Bukti tingkat C.
Fungsi
ventrikel kiri biasanya membaik setelah operasi, dan pada suatu studi
ditunjukan bawah pada group yang menjalani operasi memiliki prognosa yang lebih
baik dibandingkan yang tidak menjalani operasi. Disisi yang lain risiko
operatif semakin tinggi seiring semakin beratnya disfungsi ventrikel kiri.15
Operasi Katup Mitral
Regurgitasi Mitral (MR)
Tindakan
operatif pada pasien gagal jantung dengan regurgitasi mitral berat, telah
dilaporkan memperbaiki gejala pada kelompok pasien tertentu. Tindakan operatif
yang harus selalu dipertimbangkan pada pasien dengan regurgitasi mitral berat
ketika revaskularisasi koroner menjadi pilihan. Terapi operatif menjadi pilihan
yang menarik pada pasien dengan risiko operatif yang rendah.
Regurgitasi Mitral Organik
Pada
pasien dengan mitral regurgitasi organik
yang berat karena adanya kelainan struktural atau kerusakan katup
mitral, bertambah buruknya gejala gagal jantung adalah indikasi yang kuat untuk
operasi.
Tindakan
operasi direkomendasikan pada pasien dengan LVEF < 30% (jika
memungkinkan dilakukan perbaikan katup). Kelas
Rekomendasi I, Tingkat Bukti C
Tindakan
operatif dapat dipertimbangkan pada pasien dengan regurgitasi mitral berat dan
LVEF < 30%, terapi farmakologis tetap menjadi pilihan pertama. Hanya
jika pasien tetap refrakter terhadap terapi farmakologis dan memiliki profil
risiko operasi yang rendah operasi dapat dipertimbangkan. Kelas
Rekomendasi IIb, Tingkat Bukti C
Regurgitasi Mitral Fungsional
Tindakan
operatif dapat dipertimbangkan pada pasien tertentu dengan regurgitasi mitral fungsional berat dan
fungsi ventrikel kiri yang sangat menurun, yang tetap bergejala walau terapi
farmakologis telah optimal.
Kelas Rekomendasi IIb, Tingkat Bukti C
Terapi
Resingkronisasi Jantung atau Cardiac
Resynchronization Therapy (CRT) harus dipertimbangkan pada pasien yang
memenuhi syarat karena dapat memperbaiki geometri ventrikel kiri, disingkroni
muskulus papilaris dan dapat mengurangi regurgitasi mitral yang terjadi. Kelas
Rekomendasi IIa, Tingkat Bukti B
Regurgitasi Mitral Iskemik
Tindakan
operatif direkomendasikan pada pasien dengan MR yang berat dan LVEF <
30% jika direncanakan CABG.
Kelas Rekomendasi I, Tingkat Bukti C
Tindakan
operatif juga harus dipikirkan pada pasien dengan MR moderate yang akan CABG
jika perbaikan katup memungkinkan . Kelas
Rekomendasi IIa, Tingkat Bukti C
Regurgitasi Trikuspid (TR)
Regurgitasi
Trikuspid fungsional sangat umum ditemukan pada pasien gagal jantung dengan
dilatasi biventrikel, disfungsi sistolik dan hipertensi pulmonal. Gejala yang
menyertai terutama gejala gagal jantung kanan dengan kongesti sistemik dan respon
yang buruk terhadap terapi agresif diuretik yang dapat memperburuk gejala
seperti lelah dan intoleransi saat latihan. Tidak terdapat indikasi operatif
untuk TR fungsional.14
Aneurismektomi Ventrikel Kiri
Tindakan
aneurysmectomy (reseksi aneurisma) dapat dipertimbangkan pada pasien simtomatik
dengan aneurisme ventrikel kiri yang besar dan jelas. Kelas
Rekomendasi IIb, Tingkat Bukti C
Kardiomioplasty
Kardiomioplasty
dan ventrikulotomy ventrikel
kiri parsial (operasi Batista) tidak direkomendasikan untuk terapi gagal
jantung atau sebagai terapi alternatif gagal jantung. Kelas
Rekomendasi III, Tingkat Bukti C.
Restorasi Ventrikel Eksternal
Restorasi
ventrikel eksternal tidak direkomendasikan untuk terapi gagal jantung. Kelas
Rekomendasi III, Tingkat Bukti C.
Alat
Pacu Jantung
Indikasi
konvensional untuk pasien dengan fungsi ventrikel kiri yang normal juga dapat
diterapkan pada pasien dengan gagal jantung. Pada pasien dengan gagal jantung
dan irama sinus, upaya untuk memperthankan respon kronotropik normal dan
koordinasi atrial dan ventrikel yang
normal dengan pacu jantung DDD dapat menjadi sesuatu yang penting.15
Pada
pasien gagal jantung dengan indikasi pemasangan alat pacu jantung permanen
(implant pertama atau mengganti pacemaker konvensional) dan NYHA kelas II-IV,
ejeksi fraksi yang rendah (<35%), atau dilatasi ventrikel kiri.
Pemasangan CRT harus dipertimbangkan untuk memilih CRT yang memiliki fungsi
pacu jantung (CRT-P). Pada pasien–pasien ini penggunaan alat pacu jantung
ventrikel kanan dapat membawa akibat buruk dan dapat menjadi penyebab atau
memperburuk disingkroni yang terjadi. Kelas Rekomendasi IIa, Tingkat Bukti C.
Terapi
resinkronisasi jantung dengan pacu jantung (CRT-P) direkomendasikan untuk mengurangi morbiditas dan mortalitas
pada pasien NYHA kelas III-IV yang tetap simtomatik meski telah diberikan
terapi medikal optimal, dan mereka yang memiliki LVEF rendah (<35%)
dan pemanjangan QRS komplek (lebar QRS >120 ms). Kelas
Rekomendasi I, Tingkat Bukti A.
Terapi
resinkronisasi jantung dengan defibrilator (CRT-D) direkomendasikan untuk
mengurangi mortalitas dan morbiditas pasien NYHA kelas III-IV yang tetap
simtomatik meski telah mendapat terapi farmakologis yang optimal, dan yang
memiliki LVEF rendah (<35%) dan pemanjangan QRS komplek (lebar QRS >120
ms).
Kelas Rekomendasi I, Tingkat Bukti A.
Keuntungan
CRT-D vs CRT-P dari segi keberhasilan menurunkan mortalitas masih belum
diteliti secara mendalam. Karena efektivitas yang berhasil didokumentasikan
pada pemasangan implantable cardioverter
defibrilator (ICD) dalam mencegah kematian jantung mendadak, penggunaan
CRT-D umumnya lebih dipilih pada pasien yang dapat memenuhi kriteria pemasangan
CRT, termasuk harapan bertahan hidup dengan status fungsional baik untuk >1
tahun.
Implantable Cardioverter Defibrilator (ICD)
Setengah
angka kematian yang diamati pada pasein dengan gagal jantung berhubungan dengan
kematian jantung mendadak (SDC). Upaya untuk mengurangi kematian pasien akibat
even aritmia karenanya menjadi penting dilakukan untuk mengurangi angka
kematian total pada populasi ini. 15
Terapi
ICD untuk prevensi sekunder direkomendasikan untuk pasien yang berhasil selamat
dari episode fibrilasi ventrikel (VF) dan juga untuk pasien dengan riwayat VT
dengan hemodinamik tidak stabil dan/atau VT dengan sinkope, LVEF <40%,
yang sudah mendapat terapi farmakologis optimal, dan dengan harapan hidup
dengan status fungsional yang baik >1 tahun. Kelas
Rekomendasi I, Tingkat Bukti A.
Terapi
ICD untuk pencegahan primer direkomendasikan untuk mengurangi mortalitas pada
pasien dengan disfungsi ventrikel kiri dikarenakan infark miokard yang dalam 40
hari setelahnya memiliki LVEF < 35%, berada di NYHA kelas fungsional
II atau III, telah mendapat terapi farmakologis optimal dan yang memiliki
harapan hidup dengan status fungsional baik >1 tahun. Kelas
Rekomendasi I, Tingkat Bukti A
Terapi
ICD untuk prevensi primer direkomendasikan untuk mengurangi mortalitas pada
pasien dengan cardiomiopati non-iskemik dengan LVEF < 35%, berada
pada NYHA kelas fungsional II atau III, mendapat terapi farmakologis optimal,
dan memiliki harapan hidup dengan status fungsional baik >1 tahun. Kelas
Rekomendasi I, Tingkat Bukti B.
Transplantasi
Jantung
Pasien
dengan gejala gagal jantung yang berat, memiliki prognosis buruk, dan yang tidak
memiliki kemungkinan terapi lain harus dipikirkan untuk menjalani transplantasi
jantung. Pasien yang direncanakan sebagai kandidat harus diberi informasi
secara jelas, bermotivasi kuat, memiliki emosi yang stabil, dan mampu mematuhi
terapi intensif yang harus dijalani.15
Selain
keterbatasan
jantung donor, tantangan utama dalam transplantasi jantung adalah prevensi
rejeksi allograft yang bertanggung jawab untuk kematian pada sebagian besar
kasus pada tahun pertama setelah transplantasi. Outcome jangka panjang telah
terbatasi terutama akibat konsekuensi immunosupresi jangka panjang (infeksi,
hipertensi, gagal ginjal, keganasan, dan CAD). Transplantasi harus dipikirkan
pada pasien yang memiliki motivasi kuat dengan gagal jantung terminal, gejala
yang berat, tidak memiliki ko-morbiditas yang serius dan tidak memiliki terapi
alternatif lain.
Kontraindikasi
transplantasi jantung antara lain : penggunaan alkohol dan/atau penyalahgunaan
obat, kurangnya kerjasama pasien, status mental yang tidak terkontrol, riwayat
kanker dengan remisi dan <5 tahun follow-up, penyakit sistemik yang
melibatkan multiple organ, infeksi aktif, gagal ginjal yang signifikan (CrCl
<50 mL/menit), resistensi vaskuler paru irreversible (6-8 wood unit dengan
gradien transpulmoner >15 mmHg), riwayat komplikasi tromboembolik baru,
peptic ulser yang belum sembuh, dan komorbiditas serius lain yang memiliki
prognosis buruk.
Transplantasi
jantung adalah terapi yang telah diterima untuk gagal jantung terminal. Walau
uji klinis terkonrol belum pernah dilakukan, terdapat konsesus bahwa
transplantasi, dengan seleksi kandidat yang ketat, secara signifikan menurunkan
mortalitas, meningkatkan kapasitas latihan, pasien dapat kembali bekerja, dan
meningkatkan kualitas
hidup dibandingkant terapi konvensional. Rekomendasi
Kelas I, Tingkat Bukti C.
Ventricular Assist Device, Dan Jantung Buatan
Saat
ini terdapat kemajuan yang cepat dalam pengembangan teknologi alat bantu
ventrikel kiri atau Left Ventricular
Assist Device (LVAD) dan jantung buatan. Karena terbatasnya populasi dari
uji klinis acak, rekomendasi yang ada saat ini masih terbatas. Masih belum
terdapat konsensus mengenai indikasi LVAD atau populasi pasien yang paling
tepat menjadi sasaran. Karena teknogi LVAD kemungkinan besar akan terus
mengalami pengambangan cepat dimasa yang akan datang maka rekomendasi mengenai
hal ini akan terus direvisi.
Indikasi
saat ini untuk pemasangan LVAD dan jantung buatan antara lain sebagai jembatan
untuk transplantasi dan pada manajemen pasien dengan miokarditis akut yang
berat.
Kelas Rekomendasi IIa, Tingkat Bukti C.
Walau
pengalaman di bidang ini masih terbatas, alat ini dapat dipertimbangakan untuk
penggunaan jangka panjang jika prosedur definitif tidak direncanakan. Kelas
Rekomendasi IIb, Tingkat Bukti C.
Support
hemodinamik dengan menggunakan LVAD dapat mencegah atau mengurangi perburukan
klinis dan dapat meningkatkan kondisi klinis pasien sebelum transplantasi, atau
mengurangi mortalitas pada miokarditis akut yang berat. Semakin lama support
ini digunakan, risiko komplikasi, termasuk infeksi dan emboli meningkat.
Ultrafiltrasi
Ultrafiltrasi
harus dipertimbangkan untuk mengurangi overload cairan (edema paru atau
perifer) pada pasien tertentu dan memperbaiki hiponatremi pada pasien
simtomatik yang refrakter terhadap diuretik. Kelas
Rekomendasi IIa, Tingkat Bukti B
Prognosis Gagal Jantung
Kronis
Gagal jantung modern menggunakan ACE-inhibitor (ACEi) dan Beta-blocker(BB)
saat ini dapat memperpanjang usia harapan hidup pasien dengan gagal jantung,
diagnosis gagal jantung memiliki tingkat mortalitas yang tinggi, tidak jauh
berbeda dengan keganasan saluran cerna.15
Menentukan prognosis pada gagal jantung sangatlah
kompleks, banyak variabel seperti yang harus diperhitungkan seperti etiologi,
usia, ko-morbiditas, variasi progresi gagal jantung tiap individu yang berbeda,
dan hasil akhir kematian (apakah mendadak atau progresif akibat gagal jantung).
Dampak pengobatan spesifik gagal jantung terhadap tiap individu pun sulit untuk
diperkirakan. Variabel yang paling sering ditemukan konsisesten sebagai faktor
prediktor independen pada prognosis gagal jantung dapat dilihat pada tabel dibawah.
Tabel
kondisi
yang ditemukan berhubungan erat dengan prognosis buruk pada gagal jantung
Demografik
|
Klinis
|
EKG
|
Fungsional
|
Laboratorik
|
Imaging
|
Usia Lanjut*
|
Hipotensi
|
Takikardia, Gelombang Q
|
Penurunaan kapasitas fungsional, puncak VO2 yang rendah*
|
Elevasi BNP / NT pro-BNP*
|
Ejeksi fraksi yang rendah*
|
Penyebab iskemia*
|
NYHA FC III-IV*
|
QRS lebar
|
Hiponatremi*
|
||
Riwayat Resusitasi*
|
Riwayat perawatan karena gagal jantung*
|
Hipertrofi ventrikel kiri
Aritmia ventrikular kompleks
|
Peningkatan Troponin
Peningkatan aktivasi biomarker humoral
|
||
Komplians buruk
|
Takikardia
|
Toleransi latihan yang
rendah
Atrial Fibrilasi
|
Hasil yang buruk pada tes
jalan 6 menit
|
Peningkatan kreatinin / BUN
|
Peningkatan volume LV
|
Disfungsi Ginjal
|
Rales pada paru
Body Mass Index yang rendah
|
Tingginya slope VF/VCO2
|
Peningkatan anemia bilirubin
|
Cardiac Index rendah
|
|
Stenosis Aorta
|
Nafas Periodik (Chayne Stokes)
|
Peningkatan asam urat
|
Tekanan pengisian ventrikel
kiri tinggi
|
||
Anemia
|
Pola pengisian mitral
restriktif, hipertensi pulmonal
|
||||
COPD
|
Kelainan nafas saat tidur
|
Fungsi ventrikel kanan yang
terganggu
|
|||
Depresi
|
Dikutip dari : Mann DL dkk. 4
GAGAL JANTUNG AKUT
Gagal Jantung akut (GJA) yaitu
suatu keadaan kegagalan jantung untuk menjalankan fungsinya yang terjadi secara
cepat atau timbul tiba-tiba yang memerlukan penanganan segera. Gagal jantung
akut dapat berupa serangan pertama gagal jantung, atau perburukan dari gagal
jantung kronik sebelumnya Pasien yang mengalami gagal jantung akut dapat
memperlihatkan kedaruratan medic (medical
emergency) seperti edema paru
akut (acute pulmonary oedema). 15
Disfungsi jantung dapat berhubungan
dengan atau diakibatkan ischemia jantung, gangguan irama jantung, disfungsi
katup jantung, penyakit perikard, peninggian dari tekanan pengisian ventrikel
atau peninggian dari tahanan sirkulasi sistemik.15
Klasifikasi
Presentasi klinis pada GJA mencerminkan suatu spektrum
keadaan yang sangat bervariasi, dan klasifikasi apapun akan memiliki
keterbatasan. Pasien dengan GJA biasanya datang dengan satu dari enam kategori
klinis. Keberadaan edema paru dapat mempersulit menentukan GJA masuk kategori
klinis yang mana. Overlap antara
berbagai kondisi ini dapat dilihat pada gambar dibawah.15
 |
Gambar Presentasi Klinis Gagal Jantung Akut
Dikutip dari: Dickstein dkk.15
|
Presentasi klinis pasien dengan gagal jantung akut
dapat dibagi kedalam 6 kategori :
1.
Gagal Jantung Akut
Dekompensasi / Acute Decompensated Heart Failure
Keadaan gagal
jantung akut dekompensasi, dapat berupa
keadaan dekompensasi yang baru pertama kali ( de novo ) dan dapat juga merupakan perburukan dari gagal
jantung yang kronis (acute on chronic). Kedua keadaan ini masih
lebih ringan dan tidak termasuk syok kardiogenik, edema paru, atau krisis
hipertensi.
2.
Gagal Jantung Akut
Hipertensif/ Hypertensive Acute Heart Failure
Gagal jantung
akut hipertensif yaitu tanda dan gejala gagal jantung disertai dengan tekanan
darah yang tinggi dan fungsi sistolik ventrikel kiri yang relatif baik. Hal ini
dibuktikan dengan peningkatan tonus simpatik yaitu didapatkan tachycardia dan
vasokontriksi. Keadaan pasien dapat berupa
euvolemik atau sedikit hipervolemik, dan seringkali disertai kongesti
paru tanpa tanda-tanda kongesti sistemik. Dengan respon yang cepat dan terapi
yang tepat, mortalitas selama perawatan akan menjadi lebih rendah.
3.
Edema paru
Pasien dengan
presentasi klinis sesak nafas yang heba t/ severe respiratory distress, takipneu dan ortopnu dengan ronki basah di
hampir semua lapangan paru. Saturasi oksigen di arteri < 90% pada udara
ruangan, sebelum diberikan terapi oksigen.
4.
Syok Kardiogenik
Syok kardiogenik
yaitu ditemukan bukti adanya hipoperfusi jaringan akibat gagal jantung walau
sudah terdapat koreksi preload dan
adanya aritmia berat. Syok kardiogenik biasanya ditandai dengan penurunan
tekanan darah sistolik (SBP) <90 mmHg, atau penurunan Mean Arterial Pressure (MAP) <30 mmHg, dan/atau urine output
yang rendah atau tidak keluar (<0.5 mL/kg/jam). Gangguan irama sangat sering
ditemukan. Berdasarkan penelitian,
hipoperfusi organ dan kongesti paru dapat terjadi dengan cepat.
5.
Gagal jantung kanan
terisolasi
Gagal jantung kanan
ditandai dengan sindroma berkurangnya output
tanpa adanya kongesti paru dengan peningkatan Jugular Venous Pressure (JVP) dengan atau tanpa pembesaran hati,
dan disertai dengan rendahnya tekanan pengisian ventrikel kiri (filling pressure) yang rendah.
Berbagai klasifikasi GJA digunakan pada Intensive Cardiac Care Unit (ICCU).
Klasifikasi Killip didasarkan pada temuan klinis GJA setelah Infark Miokard
Akut (IMA). Klasifikasi Forrester yang juga didasarkan pada tanda klinis dan
karakteristik hemodinamik gagal jantung setelah IMA. Klasifikasi Killip, dapat
dilihat pada Tabel 10. Klasifikasi Kilip didesain untuk memberikan estimasi
klinis mengenai beratnya gangguan sirkulasi pada terapi infark miokard akut.
Gambar dibawah menunjukkan klasifikasi klinis dari modifikasi
Klasifikasi Forrester.
Tabel Klasifikasi beratnya gagal jantung pada kontek Infark Miokard Akut
|
|
Klasifikasi Killip
|
|
Stage I
|
Tidak terdapat gagal
jantung. Tidak terdapat tanda dekompensasi jantung. Prognosis kematian
sebanyak 6%
|
Stage II
|
Gagal jantung. Terdapat :
ronkhi, S3 gallop, dan hipertensi vena pulmonalis, kongesti paru dengan
ronkhi basah halus pada lapang bawah paru. Prognosis kematian sebanyak 17%
|
Stage III
|
Gagal jantung berat, dengan
edema paru berat dan ronkhi pada seluruh lapang paru. Kilip P rognosis kematian
sebanyak 38%
|
Stage IV
|
Shock Kardiogenik. Pasien
hipotensi dengan SBP <90mmHg, dan bukti adanya vasokontriksi perifer
seperti oliguria, sianosis, dan berkeringat. Prognosis kematian sebanyak 67%
|
Dikutip dari: Dickstein
dkk. 15
Gambar Klasifikasi klinis modifikasi Forrester Dikutip dari: Dickstein dkk.15
Faktor
kardiovaskular dapat merupakan etiologi dari gagal jantung akut ini, dan juga
bisa beberapa kondisi( comorbid) ikut
berinteraksi, yang merupakan pencetus terjadinya gagal jantung akut.9
Penyebab gagal jantung akut dan pencetus terjadinya gagal jantung akut dapat
dilihat pada tabel dibawah. Penyakit kardiovaskular dan non
kardiovaskular dapat mencetuskan gagal jantung akut. Contoh yang paling sering
antara lain peninggian afterload pada
penderita hipertensi sistemik atau pada penderita hipertensi pulmonal,
peningkatan preload dimana adanya
peningkatan volume atau retensi cairan, atau adanya kegagalan sirkulasi dengan
peninggian output pada keadaan
seperti infeksi, anemia atau tirotoksikosis.9
Tabel Penyebab dan faktor pencetus gagal jantung akut
Penyakit Jantung Iskemik
|
|
Penyakit katup Jantung
|
|
Miopati
|
|
Gagal sirkulasi
|
|
Dekompensasi pada awal gagal jantung kronik
|
|
Dikutip
dari: Dickstein A dkk. 15
Diagnosis
Diagnosis gagal jantung akut didapatkan dari gejala
dan tanda klinis yang didapat, yang dapat dilakukan dengan anamnesis dan
pemeriksaan fisik, dan didukung dengan pemeriksaan penunjang seperti
laboratorium, Rontgen Thoraks,
Ekokardiografi, maupun biomarker yang spesifik. Skema penatalaksanaan
gagal jantung akut dapat dilihat pada gambar di bawah.
 |
Gambar Algoritma Diagnostik Gagal Jantung Akut
Dikutip dari: Dickstein dkk.15
|
Anamnesis dan Pemeriksaan Fisik
Evaluasi sistematik saat pasien datang dengan
presentasi GJA sangatlah penting, dengan fokus pada anamnesa dan pemeriksaan
fisik. Pada anamnesa alasan paling umum pada pasien GJA untuk mencari bantuan
medis adalah gejala berhubungan dengan kongesti, dan pada sebagian kecil kasus
hipoperfusi. Berdasarkan Acute Decompensated Heart Failure National Registry
(ADHERE) dari 187.565 perawatan,
89% pasien datang dengan sesak, 34% dengan sesak saat istirahat, dan 31% dengan
keluhan lelah. Pada registry Initiation
Management Predischarge Assessment of Carvedilol Heart Failure (IMPACT-HF),
banyak gejala secara spesifik ditanyakan, dan ditemukan bahwa banyak gejala
berhubungan dengan sesak dan tanda kelebihan cairan saat datang. Pada
penelitian single-center yang kecil,
dilakukan wawancara secara cermat terhadap pasien yang dirawat karena GJA (63%
pasien terdokumentasi memiliki LVEF < 40%), ditemukan bahwa gejala
secara gradual bertambah berat seiring waktu dari hitungan hari hingga mingguan
sebelum perawatan, pada 62% pasien gejala dialami lebih dari 1 minggu sebelum
masuk rawat. Berdasarkan hal ini dapat disimpulkan bahwa perawatan sebetulnya
memungkinkan untuk dicegah bila dilakukan intervensi dini.15
Pemeriksaan Penunjang
Pemeriksaan
Elektrokardiogram (EKG)
Pemeriksaan EKG dapat memberikan informasi yang sangat penting, meliputi
frekuensi debar jantung, irama jantung, system konduksi dan kadang
etiologi dari Gagal jantung akut.
Kelainan segmen ST, berupa ST segmen elevasi
infark miokard (STEMI) atau Non STEMI. Gelombang Q pertana infark
transmural sebelumnya. Adanya hipertrofi, bundle branch block, disinkroni
elektrikal, interval QT yang memanjang, disritmia atau perimiokarditis harus
diperhatikan.
Pemeriksaan
Foto Thoraks
Foto thoraks harus diperiksa secepat mungkin saat
masuk pada semua pasien yang diduga gagal jantung akut, untuk menilai derajat
kongesti paru, dan untuk mengetahui adanya kelainan paru dan jantung yang lain
seperti efusi pleura, infiltrat atau kardiomegali.
Pemeriksaan
Laboratorium
- Pemeriksaan Darah Rutin
Lebih dari setengah pasien yang masuk
karena GJA memiliki anemia (Hb <12 gr/dl) dan 8-16% memilik Hb <10 gr/dl.
Prevalensi ini ditemukan lebih banyak pada pasien dengan gagal jantung kronis,
sehingga dapat dipikirkan bahwa hemodilusi akibat meningkatnya volume plasma
menjadi mekanisme penyebab anemia pada pasien GJA. Supresi sumsum tulang akibat
peningkatan sitokin pro-inflamasi dan memburuknya fungsi ginjal dapat pula
mengakibatkan penurunan massa sel darah merah.
- Elektrolit
Perubahan elektrolit pada GJA mirip dengan temuan pada
GJK. Hiponatremi umum ditemukan, 25-30% pasien memiliki kandungan natrium
<135 mEq/L, hiponatremi berat (<130 mEq/L) jarang (5%). Kalium umumnya
normal pada GJA (mean sekitar 4.3-4.6 mEq/L), hipokalemia (3% <3.6 mEq/L)
dan hiperkalemia (8% >5.5% mEq/L) jarang.
- Fungsi Ginjal
Blood urea nitrogen (BUN) lebih berhubungan langsung dengan beratnya GJA dibandingkan
kreatinin dan biasanya ditemukan meningkat pada saat masuk. Nilainya meningkat
pada GJA karena penurunan pada Glomerular
Filtration Rate (GFR) dan meningkatnya reabsorpsi natrium. Konsentrasi
serum BUN meningkat seiring dengan meningkatnya vasokontriksi perifer akibat
gangguan hemodinamik dan aktivasi neurohormonal pada GJA. Nilainya meningkat
dari sedang (30 mg/dl) hingga berat (81 mg/dl), tergantung pada populasi pasien
yang dipelajari. Peningkatan ini biasanya disertai dengan meningkatnya
kreatinine, yang merupakan akibat langsung dari penurunan GFR. Nilai kreatinine
saat masuk pada kebanyakan kasus sekitar 1.7 mg/dl dan pada 20% pasien nilainya
meningkat >2.0 mg/dl. Estimasi GFR harus dilakukan karena peningkatan serum
kreatinine tidak mencerminkan beratnya disfungsi renal.
- Fungsi Hati
Pada penelitian yang melibatkan pasien GJA yang
dirawat pada unit intensif, 61% memiliki temuan laboratorium disfungsi hati,
yang mempengaruhi dosis obat-obat tertentu.
Ekokardiografi
Ekokardiografi merupakan pengujian non invasif yang paling bermanfaat dalam membantu menilai
struktur dan fungsi jantung. Pemeriksaan ini merupakan baku utama (gold
standard) untuk menilai gangguan fungsi sistol ventrikel kiri dan
membantu memperkirakan hasil dan kemampuan bertahan kasus gagal jantung.
Penilaian ekokardiografi/doppler dapat mengevaluasi dan memonitor regional dan
global dari fungsi sistolik dan diastolik
baik jantung kiri maupun yang kanan, struktur dan fungsi katup, patologi
perikardium, komplikasi mekanik akibat miokard infark akut. Semua pasien dengan
gagal jantung akut sebaiknya dengan segera dilakukan pemeriksaan
ekokardiografi. Temuan kelainan yang didapat dapat membantu strategi
penatalaksanaan. 15
Tujuan Penatalaksanaan Gagal Jantung Akut
Tujuan
dalam penanganan gagal jantung akut adalah untuk memperbaiki keluhan dan
menstabilkan hemodinamik. Terapi perawatan pasien dengan GJA harus memiliki
objektif yang realistik dan rencana untuk follow up harus dimulai sebelum
pasien dipulangkan. Banyak pasien dengan GJA akan membutuhkan penanganan jangka pajang jika episode akut mengarah
pada timbulnya gagal jantung kronis. Terapi GJA harus diikuti dengan program manajemen
gagal jantung kronis jika tersedia.15
Algoritma Penatalaksanaan Gagal
Jantung Akut
Banyak agen digunakan untuk menangani gagal jantung,
namun data dari uji klinis yang masih sedikit, dan penggunaannya banyak
didasarkan alasan empirik. Data jangka panjang mengenai penggunaannya pada
keadaan akut dan outcome terapi belum tersedia. Pada banyak uji klinis yang
telah dipublikasikan kebanyakan agen memperbaiki hemodinamik, tapi belum terdapat
agen yang mampu
mengurangi mortalitas. Rekomendasi yang
ada mengenai tatalaksana GJA sebagian besar berupa konsensus para ahli tanpa
didukung oleh uji klinis acak yang kuat. Algoritma gagal jantung akut dapat dilihat pada gambar di bawah. Pada gagal jantung penatalaksanaan yang utama
yaitu penanganan simptomatik yang segera sehingga teratasi.15
 |
Gambar Algoritma Tatalaksana Gagal Jantung Akut
Dikutip dari: Dickstein dkk.15
|
Terapi Inisial pada Gagal Jantung
Akut
Terapi
Oksigen
Direkomendasikan untuk memberikan oksigen sedini
mungkin pada pasien hipoksemia untuk mencapai saturasi oksigen > 95%
(90% pada pasien dengan COPD). Harus hati-hati pada pasien COPD agar jangan
sampai terjadi hiperkapnia. Rekomendasi Kelas I, Tingkat Bukti C
Ventilasi
Non-Invasif
Ventilasi non infasif (VNI) adalah semua modalitas
yang membantu ventilasi tanpa menggunakan tube endotrakeal, hal ini misalnya
dapat dicapai dengan masker yang menutupi seluruh wajah. Pada tiga
meta-analisis dilaporkan bahwa aplikasi dini VNI pada edema pulmoner akut
kardiogenik mengurangi kemungkinan perlunya intubasi dan menurunkan mortalitas
jangka pendek. Walau demikian pada, 3CPO, sebuah uji klinis acak yang besar VNI
ditemukan memperbaiki parameter klinis saja, dan tidak menurunkan mortalitas.
Ventilasi dengan tekanan akhir respirasi positif
(PEEP) harus dipikirkan sedini mungkin pada pasien dengan edema paru
kardiogenik akut dan semua pasien dengan GJA hipertensif karena dapat
memperbaiki parameter klinis termasuk keluhan sesak. Harus digunakan secara
berhati-hati pada shock kardiogenik dan gagal jantung kanan.
Kelas Rekomendasi IIa,
Tingkat Bukti B
Kontraindikasi :
- Pasien yang tidak dapat bekerjasama (pasien yang tidak sadar,
gangguan kognitif berat, atau cemas)
- Pasien yang membutuhkan intubasi endotraheal karena hipoksia
progresif yang mengancam jiwa.
- Harus hati-hati pada pasien dengan obstruksi jalan nafas kronis.
Bagaimana memberikan NVI :
- Inisiasi : berikan PEEP 5-7.5 cmH2O harus diberikan pada mulanya
dan dititrasi hingga didapat respon klinis hingga 10cmH2O, pengiriman FiO2
harus > 0.40.
- Durasi : biasanya tiap 30 menit/jam hingga sesak pasien dan
saturasi oksigen meningkat tanpa tekanan airway positif kontinyu (CPAP)
Potensi Efek Samping :
- Perburukan gagal jantung kanan
- Mengeringnya membran mukosa pada penggunaan jangka panjang.
- Hiperkapnia
- Timbulnya rasa cemas atau klausrofobia
- Pneumothorax
- Aspirasi
Morfin
Morfin dan analognya pada GJA harus dipertimbangkan
pada stadium awal terapi pasien yang masuk dengan gagal jantung berat, terutama
bila disertai dengan gelisah, sesak, cemas, atau nyeri dada.
Morfin mengurangi keluhan sesak dan gejala lain pada
pasien dengan GHA dan dapat membuat pasien lebih mau bekerjasama jika diberikan
ventilasi non invasif. Bukti yang menyokong penggunaan morfin pada GJA masih
terbatas.
Dosis
bolus intravena sebesar
2,5 – 5 dapat diberikan
secepat mungkin setelah dipasang akses intravena pada pasien dengan GJA. Dosis
ini dapat diulang sesuai kebutuhan.
- Respirasi harus selalu dimonitor.
- Keluhan mual umum ditemukan, terapi antiemetik mungkin dipertlukan.
- Hati-hati pada pasien dengan hipotensi, bradikardi, blok Atrio-ventrikular derajat tinggi, atau retensi CO2.
Diuretik
Pemberian diuretik secara intravena pada pasien dengan
GJA direkomendasikan bila terdapat gejala akibat kongesti dan overload cairan.
Terpi dan dosis penggunaan diuretik pada gagal jantung dapat dilihat pada tabel
dibawah. Kelas Rekomendasi I, Tingkat Bukti B.
Tabel
Indikasi
dan dosis penggunaan diuretik pada gagal jantung akut
Retensi
Cairan
|
Diuretik
|
Dosis Harian
(mg)
|
Catatan
|
Sedang
|
Furosemide Bumetanide Torasemide
|
20-40
0.5-1
10-20
|
Oral atau IV tergantung dari gejala klinis
Titrasi dosis tergantung renspon klinis
Monitor K, Na, Kreatinin, Tekanan Darah
|
Berat
|
Furosemide
Furosemide drip
Bumetanide
Torasemide
|
40-100
5-40 mg/jam
1-4
20-100
|
I.V. tingkatkan dosis
Lebih baik efeknya dibandingkan IV dosis tinggi
Oral atau IV
Oral
|
Refrakter terhadap loop diuretic
|
Tambahkan HCT
Metolazone
Spironolakton
|
50-100
2.5-10
25-50
|
Kombinasi ini lebih baik dibandingkan dosis loop
diuretik yang sangat tinggi
Tebih poten jika Klirens Kreatinin <30 ml/menit
Spironolactone adalah pilihan terbaik jika tidak
terdapat gagal ginkal dan kadar Kalium normal atau rendah
|
Disertai alkalosis yang refrakter terhadap loop
diuretik dan thiazid
|
Acetazolamide
Tambahkan Dobutamine (vasodilatasi renal) atau
dobutamine.
|
0.5
|
I.V.
Pertimbangkan ultrafiltasi atau hemodialisis jika
disertai gagal ginjal
Hiponatremi
|
Dikutip dari:Dickstein dkk.15
Kombinasi dengan diuretik lain seperti thiazid dapat
berguna pada kasus dengan resistensi diuretik. Pada kasus dengan gagal
jantung akut dengan volume
overload, thiazid (hidroclorotiazid 25mg p.o.) dan antagonis aldosterone
(spironolactone, eplerenon 25-50 mg po) dapat diberikan bersamaan dengan loop
diuretik. Kombinasi beberapa macam obat seringkali lebih efektif dan mililiki
efek samping yang lebih rendah jika diberikan satu dosis obat dengan dosis yang
tinggi.
Vasodilator
Vasodilator
direkomendasikan saat fase awal gagal jantung akut tanpa adanya gejala
hipotensi. Vasodilator akan mengurangi gejala kongesti pulmonal tanpa
mengganggu isi sekuncup atau peningkatan kebutuhan oksigen, terutama pada
pasien sindroma koroner akut.
Indikasi vasodilator parenteral pada gagal jantung akut sangat bermanfaat. Indikasi dan dosis pemberian vasodilator
parenteral pada gagal jantung akut dapat dilihat pada Tabel di
bawah ini.
Tabel
Indikasi dan dosis
pemberian vasodilator pada gagal jantung akut
Vasodilator
|
Indikasi
|
Dosis
|
Efek-samping
utama
|
Lainnya
|
Nitrogliserin
|
Kongesti paru/edema, TD>90 mmHg
|
Dimulai 10-20 mcg/menit, dinaikkan hingga 200
mcg/menit
|
Hipotensi, nyeri kepala
|
Toleransi jika digunakan terus-menerus
|
Isosorbide
Dinitrat
|
Kongesti paru/edema, TD>90 mmHg
|
Dimulai dengan 1 mg/jam, naikkan hingga 10 mg/jam
|
Hipotensi, nyeri kepala
|
Toleransi jika digunakan terus-menerus
|
Nitroprusside
|
Kongesti pada pasien Gagal Jantung Hipertensif
|
Dimuali dengan 0.3 mcg/kg/menit, naikkan hingga 5
mch/kg/menit
|
Hipotensi, toksisitas isosianat
|
Sensitif terhadap cahaya
|
Nesiritide
(banyak tidak
tersedia)
|
Kongesti paru / edema dengan TD>90 mmHg
|
Bolus 2 mcg/kg + infusan 0.015-0.03 mcg/kg/menit
|
Hipotensi
|
Dikutip
dari: Dickstein dkk.15
Pemberian obat-obatan inotropik atau vasokontrikor
menjadi pilihan pada pasien dengan hemodinamik yang tidak stabil.
Nitrogliserin
Terapi nitrogliserin merupakan terapi kerja cepat yang
efektif dan dapat diprediksi hasilnya dalam mengurangi preload. Data menunjukkan bahwa nitrogliserin intravena juga dapat
mengurangi afteroload. Oleh karena
itu, nitrogliserin intravena merupakan terapi tunggal yang baik untuk pasien
dengan gagal jantung dekompensasi berat dengan edema paru yang besar.
Inotropik
Obat-
obatan inotropik dipertimbangkan pada gagal jantung akut dengan lowoutput states, adanya gejala dan
tanda hipoperfusi dan kongesti disamping pemberian vasodilator dan atau
diuretik. Penggunaan obat inotropik dapat menyebabkan peningkatan aritmia
atrial dan ventrikular. Oleh karena itu pemantauan irama jantung melalui EKG
harus dilakukan. Dobutamin merupakan positif obat inotropik yang bekerja
melalui perangsangan receptor β1 untuk menghasilkan efek inotropik dan
kronotropik positif. Dopamin juga dapat merangsang reseptor β adrenergic.
Dopamin dosis rendah dapat merangsang stimulasi reseptor dopaminergik dan mempunyai
efek diuresis yang terbatas. Dosis tinggi dopamin dapat digunakan untuk
mempertahankan tekanan darah dengan menimbulkan efek takikardi, aritmia dan
stimulasi reseptor α adrenergic yang dapat mengakibatkan vasokonstriksi.
Dopamin dosis rendah sering dikombinasikan dengan dobutamin dosis tinggi.
Penggunaan vasopresor (noradrenalin) tidak direkomendasikan sebagai terapi lini
pertamapada gagal jantung. Dan hanya diindikasikan pada syok kardiogenik ketika
kombinasi dari inotropik dan fluid
challenge test gagal dalam mengembalikan tekanan darah yang adekuat. Pasien
dengan sepsis dengan komplikasi gagal jantung akut dapat menggunakan
vasopressor. Dosis obat obat
inotropik dapat dilihat pada tabel di bawah.
Tabel
Dosis obat- obatan
inotropik pada gagal jantung akut.
Nama Obat
|
Bolus
|
Kecepatan
Infusan
|
Dobutamine
|
Tidak diberikan
|
2-20 mcg/kg/menit (β+)
|
Dopamine
|
Tidak diberikan
|
<3 mcg/kg/menit : efek renal (δ+)
|
Milrinone
|
25-75 mcg/kg dalam 10-20 menit
|
0.375-0.75 mcg/kg/menit
|
Enoximone
|
0.25-0.75 mg/kg
|
1.25-7.5 mcg/kg/menit
|
Levosimendan*
|
12 mcg/kg dalam 10 menit (dapat dipilih**)
|
0.1 mcg/kg/menit, dapat diturunkan hingga 0.05 atau
ditingkatkan hingga 0.2 mcg/kg/menit
|
Norepinephrine
|
Tidak diberikan
|
0.2-1.0 mcg/kg/menit
|
Epinephrine
|
1 mcg dapat diberikan IV saat resusitasi, dapat
diulang tiap 3-5 menit
|
0.05-0.5 mcg/kg/menit
|
Keterangan :
* agen ini memiliki efek vasodilator juga **pada pasien hipotensif (SBP
<100 mmHg) inisiasi terapi tanpa bolus direkomendasikan
Dikutip dari:
Dickstein dkk. 15
|
||
Vasopressor
Penggunaan vasopressor (norepinephrine) tidak direkomendasikan sebagai
pilihan terapi pertama dan hanya diindikasikan pada shock kardiogenik ketika
kombinasi dari agen inotropik dan tes penambahan cairan gagal mengembalikan
tekanan darah ke tekanan darah sistolik > 90 mmHg, dengan perfusi organ yang
cukup, walau telah terdapat perbaikan dari kardiak output. Pasien gagal jantung akut dengan penyulit sepsis kemungkinan besar membutuhkan vasopressor. Karena
syok kardiogenik biasanya dihubungkan dengan tingginya resistensi vaskular
sistemik, semua vasopressor harus digunakan secara berhati-hati dan dihentikan
pemberiannya secepat mungkin. Nor-adrenaline dapat digunakan bersamaan dengan inotropik yang dibahas diatas,
idealnya melalui akses vena sentral.
Epinephrine tidak direkomendasikan sebagai inotropik
atau vasopressor pada shock kardiogenik, kecuali terbatas pada terapi darurat
pada henti jantung. Kelas rekomendasi IIb, Tingkat Bukti C.
Glikosida
Jantung
Pada Gagal Jantung Akut, glikosida jantung menghasilkan peningkatan yang
bermakna pada kardiak output dan mengurangi tekanan pengisian. Dan dapat
bermanfaat untuk mengurangi respon ventrikel pada AF rapid.
Kelas Rekomendasi IIb,
Tingkat Bukti C.
Prognosis Gagal Jantung
Akut
Prognosis gagal jantung akut pada sindroma koroner
akut dapat menggunakan klasifikasi Killip. Persentase kematian pada kilip I
sebanyak 6% , kilip II sebanyak 17%, Kilip III sebanyak 38%, dan kilip IV
sebanyak 67%.
Gagal jantung akut ditemukan berbagai prediktor
mortalitas univariate dan multivariate. Meningkatnya kadar BNP atau peningkatan
kecil marker nekrosis miokard seperti troponin telah ditunjukan memiliki
kemampuan baik untuk memperkirakan outcome selama perawatan dan mortalitas
setelah dipulangkan. Anemia juga merupakan faktor prediktor yang hingga kini
kurang dihargai, dan saat ini telah menjadi target terapi intervensi pada
banyak uji klinis. Neurohormon seperti endothelin, dan marker inflamasi
(seperti C-reactive protein, IL-6), juga merupakan prediktor kuat mortalitas.1
Pertanyaan yang sering ditanyakan / Frequently Asked Questions mengenai Atrial Fibrilasi dan Gagal Jantung
Pertanyaan : Apa tindakan pertama yang dapat dilakukan dokter jaga Puskesmas jika menemukan kasus Aritmia sebelum merujuk pasien? Dan terapi pertama apa yang dapat diberikan?
Jawaban : Sebelum merujuk harus dipastikan BLS (Basic Life Support) – ACLS (Advance Cardiac Life Support) survey dan management, bila pasien stabil baru bisa dirujuk. Terapi pertama yang bisa diberikan oksigen dan pasang iv line, cairan tidak perlu cepat yang penting ada akses, bila suatu saat diperlukan akses cepat misalnya saat tiba-tiba syok. Terapi lainnya sesuai dengan aritmianya, yang mungkin akan sulit bila tidak ada EKG, tetapi khusus untuk BLS tidak memerlukan pembacaan EKG.
Pertanyaan : Sampai kapan obat anti aritmia diberikan? Apakah dihentikan secara bertahap?
Jawaban : Tergantung jenis aritmia dan target terapinya. Bila atrial fibrilasi dan control rhythm, dapat diberikan jangka lama. Bila paroksismal SVT (supraventricular tachycardia) misalnya, mungkin terapi hanya diberikan saat kambuh juga bisa. Penentuan kapan dihentikan atau diturunkan mempertimbangkan banyak hal salah satunya preferensi pasien, ketersediaan modalitas terapi lainnya, efek samping obat, komorbiditas, dan lain-lain. Penatalaksanaan holistik pasien aritmia perlu mempertimbangkan kualitas hidup pasien dan juga lifestyle modification pada beberapa jenis aritmia (seperti menghindarkan merokok, alcohol, mengurangi berat badan, dan lain-lain).
Pertanyaan : Bagaimana cara cepat kita membedakan ini suatu SVT aberrant dgn VT (ventricular tachycardia) ?
Jawaban : Yang paling popular dapat digunakan adalah Brugada criteria untuk SVT aberansi versus VT. Secara umum bila kita mempunyai informasi morfologi QRS di saat sinus akan sangat membantu. Initial deflection dari QRS (septal activation) yang serupa saat sinus dengan saat wide complex tachycardia lebih menjurus kepada SVT dengan abberansi. Concordance negative (semua QRS defleksi sama-sama negative) di lead precordial V1-V6 lebih mengarah kepada VT. Semakin lebar suatu kompleks QRS semakin menjurus ke arah VT. Pada prakteknya masih bisa salah mendiagnosa VT dengan SVT + abberansi, sehingga pada saat tidak yakin, semua wide complex tachycardia sebaiknya dianggap VT sampai terbukti bukan VT.
Pertanyaan : Kapan pasien aritmia boleh rawat jalan dan mendapatkan terapi oral anti- aritmia? Apakah semua pasien aritmia perlu mendapat antitrombotik?
Jawaban : Hampir semua pasien aritmia bisa dilakukan terapi rawat jalan. Hanya beberapa jenis aritmia yang perlu dilakukan rawat inap, yaitu aritmia yang berpotensi lethal atau memburuk. (misal sinus arrest, PEA/Pulseless electrical activity, VT/Ventricular tachycardia, VF/ventricular fibrillation tentu tidak mungkin rawat jalan). Aritmia lainnya tergantung dari tanda – tanda vital apakah ada gejala gagal jantung atau gangguan hemodinamik. Kemudian, tidak semua aritmia perlu mendapatkan terapi antikoagulan (perhatian : bukan antitrombotik, melainkan antikoagulant yang disarankan pada pasien atrial fibrilasi). Hanya yang berisiko stroke.
Pertanyaan : Pada pasien dengan atrial fibrilasi rapid dan PPOK berat, bagaimana tatalaksana akut di IGD? Apakah beta blocker tetap memungkinkan?
Jawaban : Secara umum beta bloker dikuatirkan efek samping bronchospasmenya pada pasien PPOK. Rate control pada atrial fibrillasi dapat menggunakan obat lain seperti digoxin, dan CCB (verapamil atau diltiazem).
Namun demikian, tidak semua pasien yang mendapatkan beta bloker mengalami eksaserbasi bronchospasme, sehingga sebenarnya kalau menurut saya tidak kontraindikasi mutlak. Cardioselective (beta-1 selective) seperti atenolol, bisoprolol dan metoprolol mempengaruhi beta-2 kalau pada dosis tinggi, sehingga cocok untuk pasien dengan PPOK dan misalnya pasien DM dengan insulin. Bisoprolol paling cardioselective setahu saya. Generasi ketiga betablocker seperti yang lagi in saat ini nebivolol punya efek vasodilatasi juga.
Pertanyaan : Dapat sering kali ditemukan pasien dengan kondisi aritmia yang membahayakan, contoh nya atrial fibrilasi dengan respon ventrikel cepat yang banyak di masyarakat dan di rumah sakit. Bagaimana menangani pasien dengan kondisi tersebut yang ternyata diiringi dengan HT krisis atau malah Syok kardiogenik? Bagaimana jika kondisi nya sedang Stroke emboli akut apakah ada tempat untuk dilakukan pemberian alteplase? Lalu Bagaimana membedakan apakah pasien dengan ATRIAL FIBRILASI RAPID dengan IMA atau tanpa IMA? Pernah dapat kasus dengan atrial fibrilasi rapid troponin di cek positif tapi ternyata di stent hasil nya tidak ada plak sama sekali. Apakah itu mungkin?
Jawaban : Stroke akut pada center yang dapat mengeksklusi perdarahan alteplase sebaiknya menjadi standard terapi, tentunya setelah dilakukan assessment risiko perdarahan dan check list kontraindikasi sudah clear. Penanganan pasien secara menyeluruh tentunya dianjurkan tidak sepotong-sepotong, atrial fibrilasi rapid response dengan HT crisis (krisis hipertensi) yang menjadi diagnosis kerja utama tentunya HT crisis karena perlu penurunan dalam waktu cepat, karena disertai kondisi Afib rapir ventricular pemilihan obat dapat dipertimbangkan CCB (calcium channel blocker) yang memiliki efek AV nodal slowing juga.
Troponin diketahui dapat meningkat pada kondisi Afib rapid response, dan dapat diturunkan dengan menurunkan heart rate di bawah 100. Troponin pada kondisi ini dapat membantu memprediksi perburukan / prognosis dari Afib, namun bukan merupakan IMA. Penegakkan diagnosis IMA bukan dari hasil pemeriksaan laboratorium saja, melainkan mulai dari identifikasi faktor risiko, anamnesis, pemeriksaan fisik, baru pemeriksaan penunjang. Pada kondisi yang meragukan diperkenankan untuk dianggap / diagnosa kerja sebagai IMA sampai terbukti bukan.
Pertanyaaan : Mengenai manajemen aritmia pada thyroid heart disease. Bagaimana menerapi pasien dgn CHF e.c. AF Persisten pada thyroid heart disease? Beberapa kali dapat ditemukan adanya run VT/occasional VT pada pemberian ATRIAL FIBRILASI yang sudah diberikan digoxin dan betablocker (baik propranolol/bisoprolol). apakah tetap diberikan amiodaron? Kalau tidak apakah terapi alternatif yang bisa diberikan?
Jawaban : Amiodarone memang bisa diberikan pada VT tapi onset of actionnya lambat, sehingga perlu dilakukan loading, namun di sisi lain perlu diingat pula bahwa amiodarone juga bisa menginduce thyrotoxicosis, sehingga sulit untuk dibenarkan. Secara patofisiologi karena pada thyroid storm (bukan thyroid heart disease) adalah karena hormone tiroid yang tinggi, maka lugol, beta bloker (propanolol, jangan yang cardioselective) yang paling tepat, dan beberapa menganjurkan pemberian dexamethasone. sedangkan digoxin, sepertinya tidak rutin diberikan.
Pertanyaan: Pada kasus aritmia VES (Venticular extra systole), yang seperti apakah yang tidak perlu di terapi ? Dan pada kasus yang bagimana kita harus aware dan bila perlu merujuk pasien dengan VES?
Jawaban : Hampir kebanyakan kasus VES (Sekarang lebih baik menggunakan PVC = Premature Ventricular Complexes, karena Ventricular Extrasystole bisa berarti premature beat atau escape beat) tidak ada yang perlu diperhatikan. Pada beberapa kasus memang perlu penanganan lebih lanjut seperti : PVC yang frequent (misal > 6 x / menit), simptomatik mengganggu kualitas hidup, PVC yang berturutan (couplet atau bahkan run VT), PVC yang multiform (karena ada kemungkinan muncul berturutan lalu bikin VT/VF), dan R on T phenomenon (PVC jatuh di gelombang T). Beberapa kasus PVC menunjukkan underlying disease yang lain seperti gangguan elektrolit, bahkan bisa karena ischemic heart. Beberapa PVC bisa merupakan manifestasi dari cardiomyopathy, seperti ARVD (arryhtmogenic right ventricle), sehingga anamnesa dan pemeriksaan fisik sangat diperlukan.
Pertanyaan : Apakah benar pasien yang rutin minum digoxin tdk boleh dilakukan cardioversi? Pada pasien aritmia yang unstable setelah kita lakukan kardioversi masi gagal convert apakah ada batasan dalam melakukan cardioversi ulang?
Bagaimana pengelolaan pasien dgn ATRIAL FIBRILASI SVR (slow ventricular response/rhythm) di ppk 1 (pemberi pelayanan kesehatan tingkat pertama) ?
Jawaban : Harusnya tidak masalah, tidak ada dosis maksimal, cardioversi dapat terus dilakukan, tapi sesuai ACLS AHA guideline, setiap habis cardioversi tidak cek rhythm / pulse, melainkan lanjut 2 minute CPR, setelah itu at the end of 2 minutes atau after 5 cycle CPR baru pulse check, rhythm check, bila perlu DC lagi. jangan lupa pemberian amiodarone di sela-sela dan adrenaline selang seling (dapat dicari di internet algoritma nya banyak beredar).
Pengelolaan slow ventricular rhythm : hindari obat-obatan yang membuat av node slow, kalau bukan karena obat, sebaiknya dirujuk, mungkin memerlukan PPM (permanent pace maker), daripada terlanjur terkena berbagai komplikasi. Jika slow asymptomatic sebenernya tidak usah diberikan apa-apa, namun jika terlalu slow harus diperhatikan karena juga berisiko .
Pertanyaaan : Contoh kasus, pasien mengeluhkan sesak. Profesi penjual makanan kecil gorengan. Sampai pasien mengatakan untuk mengangkat gorengan yang sudah matang dari wajan saja sesak. Kemudian ketika ekg dilakukan gelombang ekg atrial fibrilasi. Nadi sekitar 140 an dan kemudian dirujuk. Pasien dengan kesadaran compos mentis dan datang sendiri ke puskesmas tdk ada yang mengantar. Bagaimana penanganan awal di PKM (puskesmas) sebelum dirujuk?
Jawaban : Sebelum dirujuk pastikan stabil, kalau belum stabil usahakan stabilisasi dan bahkan kalau perlu dipasang iv line dulu. Tanda gagal jantung, tentunya diuretik bisa diberikan, tapi efeknya juga tidak dapat langsung. Digoxin bisa membantu rate control sekaligus membantu inotropik positif. beta bloker kalau pada acute decompensated heart failure mungkin ditunda dulu.
Pertanyaan : Sering kali di IGD menemukan EKG pasien dengan LBBB, namun tidak diketahui apakah LBBB nya new onset/sudah lama. Kapan kita waspada adanya LBBB sebagai salah satu manifestasi suatu serangan infark miokard akut?
Jawaban : Dimulai dari anamnesa dan pemeriksaan fisik, karena kita klinisi bukan "EKG-isi", jadi kembali lagi ke klinis, dimulai dari identifikasi factor risiko, kemudian pretest probability CAD berdasarkan simptom, baru masuk ke EKG. bahkan kalau klinis jelas mengarah ke IMA, meskipun EKG normal pun masuk ke unstable angina pectoris / NSTEMI.
Pertanyaan : Bila kita menemukan kasus atrial fibrilasi, baik itu new onset atau paroysmal tindakan apa yang perlu kita lakukan pertama kali? rate control atai rhythm control dan obat pilihannya apa?
Bila kita menemui kasus atrial fibrilasi tapi pasien tidak ada keluhan (kemungkinan atrial fibrilasi persistent) tetap perlu kah diberi anti aritmia seperti digoxin?
Contoh kasus ADHF (acute decompensated heart failure), wanita 50 tahun datang dengan sesak nafas, desaturasi, rales dan wheezing positif, dan tak lama pasien menjadi koma, ternyata gambaran ekg menunjukkan afrvr, pada waktu itu diberikan furosemid 3 amp, sedangkan obat anti aritmia belum diberikan, dalam kasus tersebut terapi apa saja yang perlu kita berikan? dan perlu kah pasien dilakukan kardioversi?
Jawaban : Karena tidak ada perbedaan signifikan pada rhythm vs rate control, rate control cukup pada kebanyakan kasus, namun perlu diingat bahwa pada beberapa selected case rhythm control lebih dipertimbangkan, karena membantu cardiac output, mengurangi simptom, mengurangi risiko stroke, dan bila modalitas yang dipilih ablasi (ini masuk BPJS, silahkan dirujuk). mengurangi konsumsi obat.
Rate control, bukan anti aritmia, digoxin tidak termasuk rhythm control, boleh saja diberikan tapi bisa juga beta bloker cardioselective atau CCB.
Furosemide perlu diberikan kalau adhf, afib rapid response yang perlu diberikan bukan rhythm control yang pertama kali, tapi rate control. cardioversi dipertimbangkan kalau kita yakin Afib nya new onset dan baru, misal dalam 24 jam, kalau sudah agak lama, takutnya sudah ada trombus di LAA, sehingga perlu dilakukan echocardiografi dulu, atau pemberian antikoagulant dulu sebelum dilakukan rhythm control baik melalui farmakologis atau elektrik.
Pertanyaan : Contoh kasus di IGD sebuah RSUD tipe C, suatu saat mendapat pasien perempuan, 17 tahun dengan riwayat MS Berat dan CHF datang dengan keluhan berdebar, sesak sekali, keringat dingin. Tensinya 60 Palpasi, HR 148 x/m ireguler, RR 40x, Rhonki penuh di kedua lapang paru, akral dingin basah, EKG : ATRIAL FIBRILASI Rapid. Karena konsulen belum bisa dihubungi diputuskan pemberian dopamin, dan digoxin IV untuk Atrial fibrilasinya. Lalu saat digoxin masuk ternyata pasiennya muntah-muntah. pertanyaannya: 1. Mengingat modalitas terapi atrial fibrilasi terbatas untuk digoxin. Apakah muntah merupakan salah satu tanda toksisitas digoxin? Jika ya bagaimana penanganan yang tepat? 2. Manakah yang harus saya tangani terlebih dahulu ? syoknya atau ATRIAL FIBRILASInya?
Jawaban : Seharusnya toksisitas digoxin tidak secepat itu, tapi bukannya tidak mungkin. Heart failure / syok nya yang harus ditangani lebih dahulu karena lebih emergensi, Atrial fibrilasi bisa rawat jalan soalnya. Gejala yang dialami pasien kemungkinan karena MS beratnya, sehingga pemberian inotropik mungkin kurang bermanfaat karena pre load yang masuk ke ventrikel sedikit. diastolic time perlu diperpanjang untuk menaikkan diastolic filling time, sehingga rate control mungkin baik, dobutamin biasanya lebih less naikin heart rate dibandingkan dopamin dok seandainya mau dipilih diberikan inotropik. Tentunya sebenarnya baik sekali kalau bisa diintip sebentar menggunakan probe usg di UGD, melihat kontraktilitas dari ventrikel kiri, kalau kontraktilitas baik, inotropik mungkin tidak diperlukan. (dokter umum pun boleh belajar USG / echocardiografi).
Pertanyaan : Pada pasien dengan kondisi tertentu semisal atrial fibrilasi dengan stroke, bagaimana batasan pemberian antikoagulannya? Dok saya pernah ketemu pasien atrial fibrilasi dengan pvc frequent pada orang tua, mengeluh nyeri perut dan malaise. Setelah diterapi inj omeprazole jadi sinus iramanya. apa ada ya efeknya seperti itu? Kebanyakan pasien yang dating di rs diberi cocktail kalau tidak antrain ya omz. 5. Dok izin bertanya, pada geriatri saya kadang sukar membedakan antara multifokal atrial takikardi dengan atrial fibrilasi bgaimana ya dok bedanya? Kemudian apa perbedaan manifestasi klinis antara mat dan atrial fibrilasi?
Jawaban : Naiknya asam lambung bisa memicu aritmia pada beberapa pasien, di lain sisi aritmia seperti atrial fibrilasi paroksismal dan PVC (premature ventricular contraction) juga bisa hanya paroksismal, sehingga bisa saja "kebetulan" berhenti saat diberikan omeprazole. pemberian antikoagulan pada Atrial fibrilasi berdasarkan risk and benefit, benefit mencegah stroke dihitung berdasarkan CHADSVASC score dan risk of bleeding dapat menggunakan HASBLED score. Pada HASBLED yang tinggi dan pasien juga risk stroke tinggi, dapat dipertimbangkan LAA (left atrial appendage) closure baik secara surgical atau transcatheter karena kebanyakan sumber emboli berasal dari LA appendage.
MAT = takikardia supraventricular dengan p wave morphology lebih dari 3, atrial fibrilasi di lain pihak p wave harusnya chaotic dan lebih cepat, tidak bisa dibedakan p wave satu dengan yang lainnya. kebanyakan kelihatan fibrillatory wave nya. Namun tidak perlu terlalu merasa bersalah tidak dapat membedakan MAT dengan atrial fibrilasi kalau EKG nya memang kurang spesifik.
Pertanyaan : Bagaimana tatalaksana yang dapat diberikan pada pasien dgn sindroma preeksitasi yang mengalami atrial fibrilasi mengingat bahwa pemberian obat-obatan penghambat nodus AV kurang efektif dlm memperlambat laju ventrikel?
Jawaban : pada pasien atrial fibrilasi dengan accessory pathway, jangan diberikan AV nodal blocking agent, karena takutnya nanti preferential conduction dari AV node + AP berubah menjadi dominan AP. Kita tahu bahwa AV node ada mekanisme memperlambat laju afib yang dihantarkan ke ventrikel, sedangkan AP bisa conduction 1 : 1, pada afib yang atrial nya bisa 300 x, kalau ventrikel juga 3-- x = VT / VF. amiodarone, atau DC shock jadi pilihan. oh amiodarone juga hati2, afibnya kalau jadi flutter, bisa av node conduction lebih banyak. tadinya afib 300 x, conduct hanya mungkin 70 x, begitu berubah ke atrial flutter 200 x tapi 2 : 1 conduction malah jadi 100 x /menit?
Pertanyaan : Contoh kasus pasien datang dengan stroke infark dan transformasi hemmoragic, perdarahan kecil 3cc, pasien kemudian timbul atrial fibrilasi NVR dengan skor CHAD2DS2- VASc 5 , apakah ada tempat untuk pemberian anticoagulan sebagai prevention untuk stroke emboli pada pasein di atas?
Jawaban : Kalau ada perdarahan akut, tentunya anticoagulant lebih baik dihindari, namun pada selected case dan di tangan experienced center bukan tidak mungkin anticoagulant tetap diberikan. Untuk jangka lama, bila memang dikuatirkan perdarahannya sedangkan risiko stroke emboli juga tinggi, ini kandidat terbaik untuk dilakukan LAA closure (masuk kedalam BPJS).
Pertanyaan: Bagaimana membedakan gejala ATRIAL FIBRILASI rapid respon dan slow respon? Apakah terdapat perbedaan dari segi pengobatannya?
Jawaban : Gejala dapat serupa, dizzines, syncope, palpitasi, heart failure, dan lain-lain, yang beda adalah respons ventrikelnya ; slow ventricle response = di bawah 60 x/menit, rapid ventricular response di atas 100 x/menit, dan normo ventricular response 60 - 100 x/menit. Biasanya dihitung dalam 6 detik ada berapa denyut kemudian dikalikan 10 (karena biasanya irreguler ireguler). Pengobatannya beda, pada rapid ventricular response kita berikan av nodal slowing agent, pada slow ventricular response justru sebaiknya dihindari. Lainnya seperti stroke prevention sama.
Pertanyaan : Apa tindakan pertama yang dapat dilakukan dokter jaga Puskesmas jika menemukan kasus Aritmia sebelum merujuk pasien? Dan terapi pertama apa yang dapat diberikan?
Jawaban : Sebelum merujuk harus dipastikan BLS (Basic Life Support) – ACLS (Advance Cardiac Life Support) survey dan management, bila pasien stabil baru bisa dirujuk. Terapi pertama yang bisa diberikan oksigen dan pasang iv line, cairan tidak perlu cepat yang penting ada akses, bila suatu saat diperlukan akses cepat misalnya saat tiba-tiba syok. Terapi lainnya sesuai dengan aritmianya, yang mungkin akan sulit bila tidak ada EKG, tetapi khusus untuk BLS tidak memerlukan pembacaan EKG.
Pertanyaan : Sampai kapan obat anti aritmia diberikan? Apakah dihentikan secara bertahap?
Jawaban : Tergantung jenis aritmia dan target terapinya. Bila atrial fibrilasi dan control rhythm, dapat diberikan jangka lama. Bila paroksismal SVT (supraventricular tachycardia) misalnya, mungkin terapi hanya diberikan saat kambuh juga bisa. Penentuan kapan dihentikan atau diturunkan mempertimbangkan banyak hal salah satunya preferensi pasien, ketersediaan modalitas terapi lainnya, efek samping obat, komorbiditas, dan lain-lain. Penatalaksanaan holistik pasien aritmia perlu mempertimbangkan kualitas hidup pasien dan juga lifestyle modification pada beberapa jenis aritmia (seperti menghindarkan merokok, alcohol, mengurangi berat badan, dan lain-lain).
Pertanyaan : Bagaimana cara cepat kita membedakan ini suatu SVT aberrant dgn VT (ventricular tachycardia) ?
Jawaban : Yang paling popular dapat digunakan adalah Brugada criteria untuk SVT aberansi versus VT. Secara umum bila kita mempunyai informasi morfologi QRS di saat sinus akan sangat membantu. Initial deflection dari QRS (septal activation) yang serupa saat sinus dengan saat wide complex tachycardia lebih menjurus kepada SVT dengan abberansi. Concordance negative (semua QRS defleksi sama-sama negative) di lead precordial V1-V6 lebih mengarah kepada VT. Semakin lebar suatu kompleks QRS semakin menjurus ke arah VT. Pada prakteknya masih bisa salah mendiagnosa VT dengan SVT + abberansi, sehingga pada saat tidak yakin, semua wide complex tachycardia sebaiknya dianggap VT sampai terbukti bukan VT.
Pertanyaan : Kapan pasien aritmia boleh rawat jalan dan mendapatkan terapi oral anti- aritmia? Apakah semua pasien aritmia perlu mendapat antitrombotik?
Jawaban : Hampir semua pasien aritmia bisa dilakukan terapi rawat jalan. Hanya beberapa jenis aritmia yang perlu dilakukan rawat inap, yaitu aritmia yang berpotensi lethal atau memburuk. (misal sinus arrest, PEA/Pulseless electrical activity, VT/Ventricular tachycardia, VF/ventricular fibrillation tentu tidak mungkin rawat jalan). Aritmia lainnya tergantung dari tanda – tanda vital apakah ada gejala gagal jantung atau gangguan hemodinamik. Kemudian, tidak semua aritmia perlu mendapatkan terapi antikoagulan (perhatian : bukan antitrombotik, melainkan antikoagulant yang disarankan pada pasien atrial fibrilasi). Hanya yang berisiko stroke.
Pertanyaan : Pada pasien dengan atrial fibrilasi rapid dan PPOK berat, bagaimana tatalaksana akut di IGD? Apakah beta blocker tetap memungkinkan?
Jawaban : Secara umum beta bloker dikuatirkan efek samping bronchospasmenya pada pasien PPOK. Rate control pada atrial fibrillasi dapat menggunakan obat lain seperti digoxin, dan CCB (verapamil atau diltiazem).
Namun demikian, tidak semua pasien yang mendapatkan beta bloker mengalami eksaserbasi bronchospasme, sehingga sebenarnya kalau menurut saya tidak kontraindikasi mutlak. Cardioselective (beta-1 selective) seperti atenolol, bisoprolol dan metoprolol mempengaruhi beta-2 kalau pada dosis tinggi, sehingga cocok untuk pasien dengan PPOK dan misalnya pasien DM dengan insulin. Bisoprolol paling cardioselective setahu saya. Generasi ketiga betablocker seperti yang lagi in saat ini nebivolol punya efek vasodilatasi juga.
Pertanyaan : Dapat sering kali ditemukan pasien dengan kondisi aritmia yang membahayakan, contoh nya atrial fibrilasi dengan respon ventrikel cepat yang banyak di masyarakat dan di rumah sakit. Bagaimana menangani pasien dengan kondisi tersebut yang ternyata diiringi dengan HT krisis atau malah Syok kardiogenik? Bagaimana jika kondisi nya sedang Stroke emboli akut apakah ada tempat untuk dilakukan pemberian alteplase? Lalu Bagaimana membedakan apakah pasien dengan ATRIAL FIBRILASI RAPID dengan IMA atau tanpa IMA? Pernah dapat kasus dengan atrial fibrilasi rapid troponin di cek positif tapi ternyata di stent hasil nya tidak ada plak sama sekali. Apakah itu mungkin?
Jawaban : Stroke akut pada center yang dapat mengeksklusi perdarahan alteplase sebaiknya menjadi standard terapi, tentunya setelah dilakukan assessment risiko perdarahan dan check list kontraindikasi sudah clear. Penanganan pasien secara menyeluruh tentunya dianjurkan tidak sepotong-sepotong, atrial fibrilasi rapid response dengan HT crisis (krisis hipertensi) yang menjadi diagnosis kerja utama tentunya HT crisis karena perlu penurunan dalam waktu cepat, karena disertai kondisi Afib rapir ventricular pemilihan obat dapat dipertimbangkan CCB (calcium channel blocker) yang memiliki efek AV nodal slowing juga.
Troponin diketahui dapat meningkat pada kondisi Afib rapid response, dan dapat diturunkan dengan menurunkan heart rate di bawah 100. Troponin pada kondisi ini dapat membantu memprediksi perburukan / prognosis dari Afib, namun bukan merupakan IMA. Penegakkan diagnosis IMA bukan dari hasil pemeriksaan laboratorium saja, melainkan mulai dari identifikasi faktor risiko, anamnesis, pemeriksaan fisik, baru pemeriksaan penunjang. Pada kondisi yang meragukan diperkenankan untuk dianggap / diagnosa kerja sebagai IMA sampai terbukti bukan.
Pertanyaaan : Mengenai manajemen aritmia pada thyroid heart disease. Bagaimana menerapi pasien dgn CHF e.c. AF Persisten pada thyroid heart disease? Beberapa kali dapat ditemukan adanya run VT/occasional VT pada pemberian ATRIAL FIBRILASI yang sudah diberikan digoxin dan betablocker (baik propranolol/bisoprolol). apakah tetap diberikan amiodaron? Kalau tidak apakah terapi alternatif yang bisa diberikan?
Jawaban : Amiodarone memang bisa diberikan pada VT tapi onset of actionnya lambat, sehingga perlu dilakukan loading, namun di sisi lain perlu diingat pula bahwa amiodarone juga bisa menginduce thyrotoxicosis, sehingga sulit untuk dibenarkan. Secara patofisiologi karena pada thyroid storm (bukan thyroid heart disease) adalah karena hormone tiroid yang tinggi, maka lugol, beta bloker (propanolol, jangan yang cardioselective) yang paling tepat, dan beberapa menganjurkan pemberian dexamethasone. sedangkan digoxin, sepertinya tidak rutin diberikan.
Pertanyaan: Pada kasus aritmia VES (Venticular extra systole), yang seperti apakah yang tidak perlu di terapi ? Dan pada kasus yang bagimana kita harus aware dan bila perlu merujuk pasien dengan VES?
Jawaban : Hampir kebanyakan kasus VES (Sekarang lebih baik menggunakan PVC = Premature Ventricular Complexes, karena Ventricular Extrasystole bisa berarti premature beat atau escape beat) tidak ada yang perlu diperhatikan. Pada beberapa kasus memang perlu penanganan lebih lanjut seperti : PVC yang frequent (misal > 6 x / menit), simptomatik mengganggu kualitas hidup, PVC yang berturutan (couplet atau bahkan run VT), PVC yang multiform (karena ada kemungkinan muncul berturutan lalu bikin VT/VF), dan R on T phenomenon (PVC jatuh di gelombang T). Beberapa kasus PVC menunjukkan underlying disease yang lain seperti gangguan elektrolit, bahkan bisa karena ischemic heart. Beberapa PVC bisa merupakan manifestasi dari cardiomyopathy, seperti ARVD (arryhtmogenic right ventricle), sehingga anamnesa dan pemeriksaan fisik sangat diperlukan.
Pertanyaan : Apakah benar pasien yang rutin minum digoxin tdk boleh dilakukan cardioversi? Pada pasien aritmia yang unstable setelah kita lakukan kardioversi masi gagal convert apakah ada batasan dalam melakukan cardioversi ulang?
Bagaimana pengelolaan pasien dgn ATRIAL FIBRILASI SVR (slow ventricular response/rhythm) di ppk 1 (pemberi pelayanan kesehatan tingkat pertama) ?
Jawaban : Harusnya tidak masalah, tidak ada dosis maksimal, cardioversi dapat terus dilakukan, tapi sesuai ACLS AHA guideline, setiap habis cardioversi tidak cek rhythm / pulse, melainkan lanjut 2 minute CPR, setelah itu at the end of 2 minutes atau after 5 cycle CPR baru pulse check, rhythm check, bila perlu DC lagi. jangan lupa pemberian amiodarone di sela-sela dan adrenaline selang seling (dapat dicari di internet algoritma nya banyak beredar).
Pengelolaan slow ventricular rhythm : hindari obat-obatan yang membuat av node slow, kalau bukan karena obat, sebaiknya dirujuk, mungkin memerlukan PPM (permanent pace maker), daripada terlanjur terkena berbagai komplikasi. Jika slow asymptomatic sebenernya tidak usah diberikan apa-apa, namun jika terlalu slow harus diperhatikan karena juga berisiko .
Pertanyaaan : Contoh kasus, pasien mengeluhkan sesak. Profesi penjual makanan kecil gorengan. Sampai pasien mengatakan untuk mengangkat gorengan yang sudah matang dari wajan saja sesak. Kemudian ketika ekg dilakukan gelombang ekg atrial fibrilasi. Nadi sekitar 140 an dan kemudian dirujuk. Pasien dengan kesadaran compos mentis dan datang sendiri ke puskesmas tdk ada yang mengantar. Bagaimana penanganan awal di PKM (puskesmas) sebelum dirujuk?
Jawaban : Sebelum dirujuk pastikan stabil, kalau belum stabil usahakan stabilisasi dan bahkan kalau perlu dipasang iv line dulu. Tanda gagal jantung, tentunya diuretik bisa diberikan, tapi efeknya juga tidak dapat langsung. Digoxin bisa membantu rate control sekaligus membantu inotropik positif. beta bloker kalau pada acute decompensated heart failure mungkin ditunda dulu.
Pertanyaan : Sering kali di IGD menemukan EKG pasien dengan LBBB, namun tidak diketahui apakah LBBB nya new onset/sudah lama. Kapan kita waspada adanya LBBB sebagai salah satu manifestasi suatu serangan infark miokard akut?
Jawaban : Dimulai dari anamnesa dan pemeriksaan fisik, karena kita klinisi bukan "EKG-isi", jadi kembali lagi ke klinis, dimulai dari identifikasi factor risiko, kemudian pretest probability CAD berdasarkan simptom, baru masuk ke EKG. bahkan kalau klinis jelas mengarah ke IMA, meskipun EKG normal pun masuk ke unstable angina pectoris / NSTEMI.
Pertanyaan : Bila kita menemukan kasus atrial fibrilasi, baik itu new onset atau paroysmal tindakan apa yang perlu kita lakukan pertama kali? rate control atai rhythm control dan obat pilihannya apa?
Bila kita menemui kasus atrial fibrilasi tapi pasien tidak ada keluhan (kemungkinan atrial fibrilasi persistent) tetap perlu kah diberi anti aritmia seperti digoxin?
Contoh kasus ADHF (acute decompensated heart failure), wanita 50 tahun datang dengan sesak nafas, desaturasi, rales dan wheezing positif, dan tak lama pasien menjadi koma, ternyata gambaran ekg menunjukkan afrvr, pada waktu itu diberikan furosemid 3 amp, sedangkan obat anti aritmia belum diberikan, dalam kasus tersebut terapi apa saja yang perlu kita berikan? dan perlu kah pasien dilakukan kardioversi?
Jawaban : Karena tidak ada perbedaan signifikan pada rhythm vs rate control, rate control cukup pada kebanyakan kasus, namun perlu diingat bahwa pada beberapa selected case rhythm control lebih dipertimbangkan, karena membantu cardiac output, mengurangi simptom, mengurangi risiko stroke, dan bila modalitas yang dipilih ablasi (ini masuk BPJS, silahkan dirujuk). mengurangi konsumsi obat.
Rate control, bukan anti aritmia, digoxin tidak termasuk rhythm control, boleh saja diberikan tapi bisa juga beta bloker cardioselective atau CCB.
Furosemide perlu diberikan kalau adhf, afib rapid response yang perlu diberikan bukan rhythm control yang pertama kali, tapi rate control. cardioversi dipertimbangkan kalau kita yakin Afib nya new onset dan baru, misal dalam 24 jam, kalau sudah agak lama, takutnya sudah ada trombus di LAA, sehingga perlu dilakukan echocardiografi dulu, atau pemberian antikoagulant dulu sebelum dilakukan rhythm control baik melalui farmakologis atau elektrik.
Pertanyaan : Contoh kasus di IGD sebuah RSUD tipe C, suatu saat mendapat pasien perempuan, 17 tahun dengan riwayat MS Berat dan CHF datang dengan keluhan berdebar, sesak sekali, keringat dingin. Tensinya 60 Palpasi, HR 148 x/m ireguler, RR 40x, Rhonki penuh di kedua lapang paru, akral dingin basah, EKG : ATRIAL FIBRILASI Rapid. Karena konsulen belum bisa dihubungi diputuskan pemberian dopamin, dan digoxin IV untuk Atrial fibrilasinya. Lalu saat digoxin masuk ternyata pasiennya muntah-muntah. pertanyaannya: 1. Mengingat modalitas terapi atrial fibrilasi terbatas untuk digoxin. Apakah muntah merupakan salah satu tanda toksisitas digoxin? Jika ya bagaimana penanganan yang tepat? 2. Manakah yang harus saya tangani terlebih dahulu ? syoknya atau ATRIAL FIBRILASInya?
Jawaban : Seharusnya toksisitas digoxin tidak secepat itu, tapi bukannya tidak mungkin. Heart failure / syok nya yang harus ditangani lebih dahulu karena lebih emergensi, Atrial fibrilasi bisa rawat jalan soalnya. Gejala yang dialami pasien kemungkinan karena MS beratnya, sehingga pemberian inotropik mungkin kurang bermanfaat karena pre load yang masuk ke ventrikel sedikit. diastolic time perlu diperpanjang untuk menaikkan diastolic filling time, sehingga rate control mungkin baik, dobutamin biasanya lebih less naikin heart rate dibandingkan dopamin dok seandainya mau dipilih diberikan inotropik. Tentunya sebenarnya baik sekali kalau bisa diintip sebentar menggunakan probe usg di UGD, melihat kontraktilitas dari ventrikel kiri, kalau kontraktilitas baik, inotropik mungkin tidak diperlukan. (dokter umum pun boleh belajar USG / echocardiografi).
Pertanyaan : Pada pasien dengan kondisi tertentu semisal atrial fibrilasi dengan stroke, bagaimana batasan pemberian antikoagulannya? Dok saya pernah ketemu pasien atrial fibrilasi dengan pvc frequent pada orang tua, mengeluh nyeri perut dan malaise. Setelah diterapi inj omeprazole jadi sinus iramanya. apa ada ya efeknya seperti itu? Kebanyakan pasien yang dating di rs diberi cocktail kalau tidak antrain ya omz. 5. Dok izin bertanya, pada geriatri saya kadang sukar membedakan antara multifokal atrial takikardi dengan atrial fibrilasi bgaimana ya dok bedanya? Kemudian apa perbedaan manifestasi klinis antara mat dan atrial fibrilasi?
Jawaban : Naiknya asam lambung bisa memicu aritmia pada beberapa pasien, di lain sisi aritmia seperti atrial fibrilasi paroksismal dan PVC (premature ventricular contraction) juga bisa hanya paroksismal, sehingga bisa saja "kebetulan" berhenti saat diberikan omeprazole. pemberian antikoagulan pada Atrial fibrilasi berdasarkan risk and benefit, benefit mencegah stroke dihitung berdasarkan CHADSVASC score dan risk of bleeding dapat menggunakan HASBLED score. Pada HASBLED yang tinggi dan pasien juga risk stroke tinggi, dapat dipertimbangkan LAA (left atrial appendage) closure baik secara surgical atau transcatheter karena kebanyakan sumber emboli berasal dari LA appendage.
MAT = takikardia supraventricular dengan p wave morphology lebih dari 3, atrial fibrilasi di lain pihak p wave harusnya chaotic dan lebih cepat, tidak bisa dibedakan p wave satu dengan yang lainnya. kebanyakan kelihatan fibrillatory wave nya. Namun tidak perlu terlalu merasa bersalah tidak dapat membedakan MAT dengan atrial fibrilasi kalau EKG nya memang kurang spesifik.
Pertanyaan : Bagaimana tatalaksana yang dapat diberikan pada pasien dgn sindroma preeksitasi yang mengalami atrial fibrilasi mengingat bahwa pemberian obat-obatan penghambat nodus AV kurang efektif dlm memperlambat laju ventrikel?
Jawaban : pada pasien atrial fibrilasi dengan accessory pathway, jangan diberikan AV nodal blocking agent, karena takutnya nanti preferential conduction dari AV node + AP berubah menjadi dominan AP. Kita tahu bahwa AV node ada mekanisme memperlambat laju afib yang dihantarkan ke ventrikel, sedangkan AP bisa conduction 1 : 1, pada afib yang atrial nya bisa 300 x, kalau ventrikel juga 3-- x = VT / VF. amiodarone, atau DC shock jadi pilihan. oh amiodarone juga hati2, afibnya kalau jadi flutter, bisa av node conduction lebih banyak. tadinya afib 300 x, conduct hanya mungkin 70 x, begitu berubah ke atrial flutter 200 x tapi 2 : 1 conduction malah jadi 100 x /menit?
Pertanyaan : Contoh kasus pasien datang dengan stroke infark dan transformasi hemmoragic, perdarahan kecil 3cc, pasien kemudian timbul atrial fibrilasi NVR dengan skor CHAD2DS2- VASc 5 , apakah ada tempat untuk pemberian anticoagulan sebagai prevention untuk stroke emboli pada pasein di atas?
Jawaban : Kalau ada perdarahan akut, tentunya anticoagulant lebih baik dihindari, namun pada selected case dan di tangan experienced center bukan tidak mungkin anticoagulant tetap diberikan. Untuk jangka lama, bila memang dikuatirkan perdarahannya sedangkan risiko stroke emboli juga tinggi, ini kandidat terbaik untuk dilakukan LAA closure (masuk kedalam BPJS).
Pertanyaan: Bagaimana membedakan gejala ATRIAL FIBRILASI rapid respon dan slow respon? Apakah terdapat perbedaan dari segi pengobatannya?
Jawaban : Gejala dapat serupa, dizzines, syncope, palpitasi, heart failure, dan lain-lain, yang beda adalah respons ventrikelnya ; slow ventricle response = di bawah 60 x/menit, rapid ventricular response di atas 100 x/menit, dan normo ventricular response 60 - 100 x/menit. Biasanya dihitung dalam 6 detik ada berapa denyut kemudian dikalikan 10 (karena biasanya irreguler ireguler). Pengobatannya beda, pada rapid ventricular response kita berikan av nodal slowing agent, pada slow ventricular response justru sebaiknya dihindari. Lainnya seperti stroke prevention sama.
Daftar Pustaka / Referensi
- Hess OM, Carrol JD. Clinical Assessment of Heart Failure. In: Libby
P, Bonow RO, Mann DL, Zipes DP, editor. Braunwald’s Heart Disease.
Philadelphia: Saunders; 2007. p. 561-80.
- Darmojo B. Penyakit Kardiovaskuler pada Lanjut
Usia. Dalam : Darmojo B, Martono HH, editor. Buku Ajar Geriatri. Jakarta :
Balai Penerbit FKUI, 2004. h. 262-264
- Hardiman A. Departemen Kesehatan Republik Indonesia.
Pedoman Pengendalian Penyakit Jantung dan Pembuluh Darah. Jakarta:
Departemen Kesehatan RI. 2007. h. 2-9.
- Mann DL. Heart Failure and Cor Pulmonale. In:
Fauci AS, Braunwald E, Kasper DL, editor. Harrison’s Principles of
Internal Medicine. 17th ed. New York: Mc graw hill; 2008. p.
1443.
- Shah RV. Fifer MA. Heart Failure. In: Lilly LS, editor. Pathophysiology of
Heart Disease A Collaborative Project of Medical Students and Faculty. 4th
ed. Philadelphia: Lippincott Williams & Wilkins. 2007; p. 225-251.
- Sonnenblick EH, LeJemtel YH. Pathophysiology of
congestive heart failure. Role of angiotensin converting enzyme
inhibitors. Am J Med. 1989; 87 : 88-91.
- Lip GYH, Gibbs CR, Beevers DG. ABC of heart failure: aetiology. BMJ 2000; 320:104-7.
- Rodeheffer R. Cardiomyopathies in the adult (dilated,
hypertrophic, and restrictive). In: Dec GW, editor. Heart Failure a
Comprehensive Guide to Diagnosis and Treatment. New York: Marcel Dekker;
2005. p.137-156.
- Harbanu HM, Santoso A. Gagal Jantung. J Peny Dalam,
Volume 8 Nomor 3 Bulan September 2007. P.85-93.
- Floras JS: Alterations in the sympathetic and parasympathetic nervous system in Heart Failure. In Mann DL [ed]: Heart Failure: A Companion to Braunwald's Heart Disease. Philadelphia, Elsevier, 2004, pp 247-278.
- Weber KT: Aldosterone in congestive heart failure. N Engl J Med.2001; 345:1689
- Hunter JJ, Chien KR: Signaling pathways for cardiac hypertrophy and failure. N Engl J Med. 1999; 341:1276
- Harlan WR, Obermann A, Grimm R, Rosati RA. Chronic congestive heart failure in coronary artery disease: clinical criteria. Ann Intern Med. 1977;86:133–138.
- Maisel AS, Krishnaswamy P, Nowak RM, et al: Rapid measurement of B-type natriuretic peptide in the emergency diagnosis of heart failure. N Engl J Med 2002; 347:161-167.
- Dickstein A, Filippatos G, Cohen SA, et al. Guidelines for the diagnosis and treatment of acute and chronic heart failure 2008. European Society Cardiology. European Heart Journal (2008) 29. 2388-2442.
- Fox KF, Cowie MR, Wood PA, et al (2001). Coronary Artery Disease as the cause of incident heart failure in the population (edisi ke-1th ed. page: 228-236). Eur Heart J.
- Bundkirchen A, Schwinger RHG. Epidemiology and economic burden of chronic heart failure. Eur Heart J.2004; 57-60.
- Cowie MR, Dar O. The Epidemiology and Diagnosis of Heart Failure. In: Fuster V, Walsh RA, O»Rourke RA,Poole-Wilson P. Hurst»s The Heart. 12th ed. Vol 1. 2008. China: McGraw Hill. pp: 713-723.
- Sudoyo Aru.W , Setiyohadi Bambang , Alwi Idrus , et al . Buku Ajar Ilmu Penyakit Dalam . edisi ke V Jilid II . Jakarta : Internal Publishing 2009 . pp: 1596-1601.
- Prince SA, Wilson LM. Patofisiologi. Vol. 1. Jakarta: EGC.2006. h 634-636.
- Mansjoer Arif, et al. 2001. Kapita selekta kedokteran Edisi ke 3. Media Aesculapius: FK UI
- Pemeriksaan Laboratorium Gagal Jantung. Diunduh dari http://www.revolutionhealth.com/conditions/heart/heart-failure/diagnose-overview/laboratory-tests 02 September 2015.
- Pemeriksaan Radiologi Gagal Jantung. http://sectiocadaveris.wordpress.com/artikel-kedokteran/radiologi-jantung/. 02 September 2015.
- Ekayuda I. Radiologi Diagnostik. Departeman Radiologi FKUI. Jakarta. 2005. h 165-173.
- Santoso M, Nah YK, Sumadikarya IK. 2010. Pemeriksaan fisik jantung patologis dan elektrokardiografi. Dalam: Buku Panduan Keterampilan Medik: FK UKRIDA. H 4-20.
- Chronic Kidney Disease http://www.emedicinehealth.com/chronic_kidney_disease/article_em.htm . 06 September 2015
Kata Kunci Pencarian : Gagal Jantung, Sudden Death, Makalah, Kardiologi, Tesis, Ilmu Penyakit Dalam, SKP (Satuan Kredit Profesi), Kompetensi, pdf, word, .pdf, .doc, .docx, Desertasi, Skripsi, Referat, Karya Tulis Ilmiah, Jurnal, Disertasi, Refrat, modul BBDM, Belajar Bertolak Dari Masalah, Problem Based Learning, askep, asuhan keperawatan
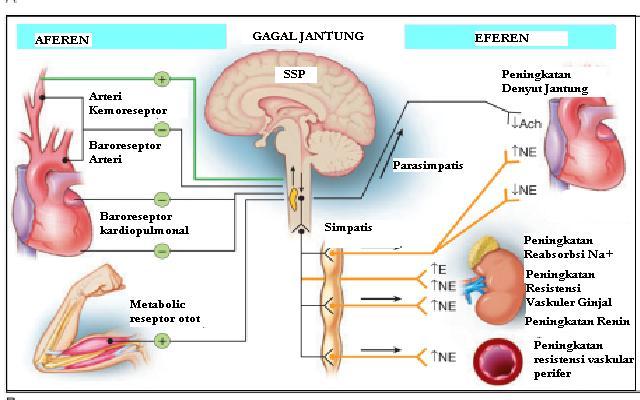








adakah versi PDF nya ? sangat membantu
BalasHapusmohon ijin siapakah penulis artikel diatas, artikelnya sangat membantu..
BalasHapusterimakasih...